Hovedkilder – Se særlig gerne ER-cast podcasten og RCEMlearning!. EmCrit er nu opdateret med ny information og bliver løbende opdateret
- RCEMlearning (corona)
- ER-CAST (COVID: Lessons Learned and First Hand Account From Kirkland, WA)
- EmCrit (corona)
- St emlyns podcast: Covid-19 Podcast from Italy with Roberto Cosentini
Tiden går hurtigt, og der er dagligt et behov for opdatering. Jeg har på de senste 10 dage fået lavet i alt tre blogs med denne. De handler om følgende
- COVID-19-pandemien: Generel information om COVID-19 og gode kilder til daglig opdatering
- COVID-19: plan to fail (information om hvordan vi skal planlægge krigen der kommer til at udspille sig snart. Denne fokuserer særligt på human factors og psykologiske aspekter, men har også praktiske råd og tjeklister til din afdeling, som du med fordel viser for din ledelse)
- COVID-19: Førstehåndserfaringer fra frontlinjen (denne blog – forsøg på at dele mine og mine kollegaers erfaringer fra en af Stockholms centrale akutmodtagelser, og give min samling af råd ud fra egen erfaring og podcasts fra Italien, Kina og USA)
Så dette er altså praktiske og klinisk anvendelige råd fra Stockholm og internationale podcasts, samt bayeresisk akutmedicinsk tankegang. Denne blog er lav på evidens, og høj på mening, da den er “cutting edge”, og primært er erfaringsbaseret – jeg forsøger at referere til evidens hvor muligt.
Bemærk, at dette ikke nødvendigvis applicerer til din setting, men mange af tankerne er vigtige, og skal overvejes i alle settings
Jeg opfordrer ALLE der læser dette at gå ind på YDAMs facebook gruppe, så vi kan vidensdele om erfaringer og tips! – et eksempel på dette er en model over jeres set-up – har du ikke adgang? så DEL dem her kommentarfeltet herunder. Dette er i allerhøjeste grad en interaktiv blog, og vi behøver jer alle til at kigge på hinandens metoder og komme med feedback og tips. Jeg starter hér:
Understående er en forsimplet model af opbygningen af vores flow.
Der vil være lokale forskelle ift hvad der er muligt, men princippet bør være nogenlunde ens
Bemærk, at der går pile imellem COVID områder og ikke-COVID områder. Dette er erfaringsmæssigt realistisk (se beskrivelse herunder og “trojanske heste”)
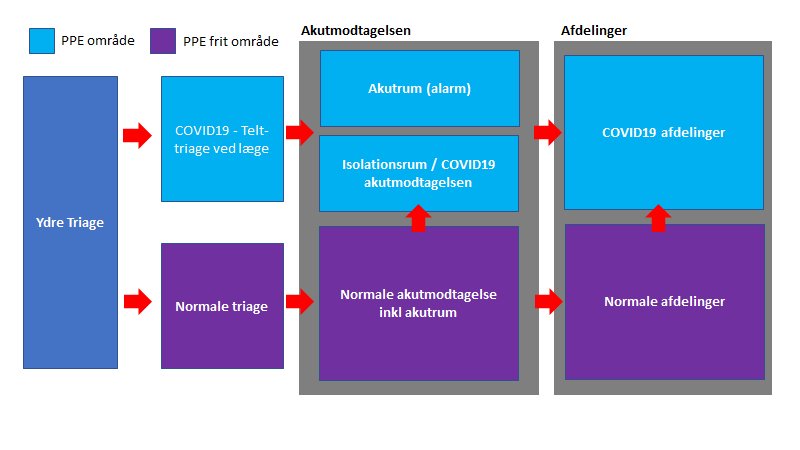
Følgende er en beskrivelse af de enkelte elementer, og mine tanker om hver del.
Ydre triage -> indre triage
En sygeplejerske står i 2 meters afstand uden PPE (evt med en glasdør imellem) i den ydre triage med mulighed for lægeassistence. Derfra bedømmes om patienten går til ”COVID19-teltet / triagen” eller ”den normale triage”.
”køen” til COVID19 teltet i Danmark har jeg hørt flere steder er ”vent i bilen”, men dette er ikke altid muligt i storbyer med dårlig plads til biler (fx mit eget hospital). Derfor må man finde et sted som ikke er udenfor til opmagsinering af patienter som et ”isolations venterum”. Optimalt har patienterne ikke kontakt med hinanden, og hvordan dette løses i storbyer uden bilplads hører jeg gerne forslag på
Mulige løsninger
- Bed patienten ringe på et nummer i stedet for at man behøver se patienten
- Anvend telemedicin med patienten eller hav en glasvæg imellem patienten og dig (fx en skranke)
Pearls og pitfalls med COVID19 patienter på “normale akutmodtagelse / afdelinger”
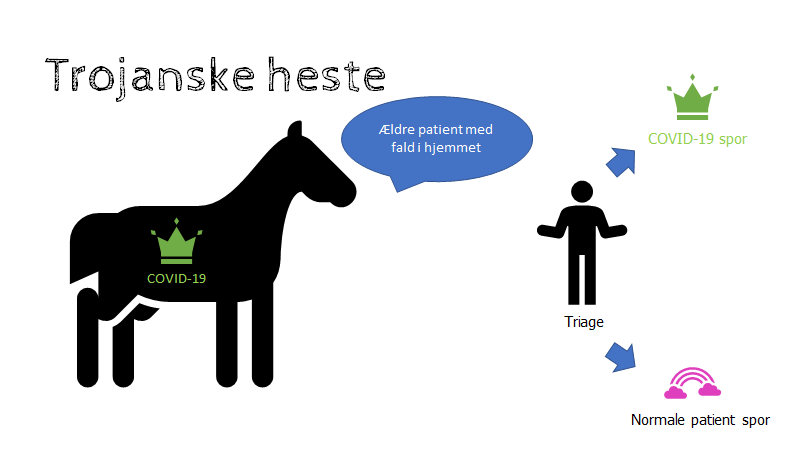
Vores erfaring er, at patienterne med ØLI (øvre luftvejssymptomer) og andre COVID19 symptomer, desværre ikke altid holder sig på COVID19 siden. Her er nogle hurtige tanker fra hverdagen:
- ”trojanske heste”: Kunne vi skelne mellem COVID19-patienter og ”normale” patienter uden prøver, var det her let. Du vil få patienter ind på din ”rene” akutmodtagelse, og du SKAL have en plan for, hvad der skal ske NÅR (ikke hvis) dette sker. Eksempler:
- 78 årig patient med AV-blok grad II og synkope som kommer ind til pacemaker anlæggelse (ER Cast podcasten)
- 85 årig patient som kommer ind som intoksikationslarm fra plejehjem. Får antidot med naloxon. Vågner til over timer i observation (ingen observationspladser på huset). Når hun vågner, hoster hun og har CRP 40 og lymphocytopeni på blodprøverne (egen case fra Stockholm)
- ”Double tap”: Hav en plan for, hvad I gør, når en ”normal” patient som kræver ”normal behandling under indlæggelse” OGSÅ har COVID symptomer. Eksempler
- 49 årig mand, ryger, STEMI (OMI), men også hoste og SAT 90% uden tegn på hjertesvigt
- 96 årig eliquis behandlet atrieflimmer patient. Faldet hjemme og har fået colles fraktur. Ingen hoste. Du vælger tilfældigt at tage en saturation på patienten, som viser SAT 88% (silent hypoxemia) (egen case)
- ”atypiske symptomer”: Nogle af COVID19 patienterne kommer ikke med ØLI symptomer. Mange ældre præsenterer normalt heller ikke med ØLI symptomer ved ØLI (se geriatriske syndromer og geriatrisk akutmedicin bloggen), men med Non-specific complaints eller delir eller fald
- GI symptomer: kvalme / opkast og mavesmerter – fx 40 årig patient med mavesmerter siden i går, får lavet en CT abdomen. På lunge-delen ses groundglass forandringer bilateralt, som er forenlige med COVID19
- Delir / Non-specific complaints / fald: Se casen med ældre patient herover
- ”Test tærskel øges, behandlings tærskel sænkes”: jeg er en kendt fortaler på mine blogs for at undgå overdiagnostik, og hellere anvende kommunikation og håndtere ”tolerating uncertainty” problemet i stedet (det man kan kalde ”less is more” metoden, som selvfølgelig i visse tilfælde skal være ”more is more”, men sjældent). Dine evner indenfor dette kommer i høj grad på prøve i den næste tid. Særligt CT skanning (og blodprøver der ofte fører til CT skanning fx d-dimer) er noget der skal overvejes i endnu højere grad end normalt. Det er muligt, at du arbejder et sted, hvor der er flere CT skannere, således at der er lavet en ”COVID” CT og en ”non-COVID” CT. Følgende vil dog altid, og i højere grad nu, stadig applicere. Eksempler
- Dine patienter med lav-moderat mistanke om lunge-emboli symptomer måske ikke har mulighed for en CT. Du er nødt til at anvende kliniske bedømninger i meget højere grad og evt pragmatisk behandle folk med heparin / eliquis ud fra din kliniske mistanke – og ja – shared decision making.
- CT skanninger på hovedtraumepatienter (fx kvinden herover) laves i princippet kun, hvis du har mistanke om, at de skal have åbnet kraniet op. Har du ikke den mistanke kan det i disse tider være en god idé at undgå CT’en, og i stedet ligge til observation (alt efter præ-test sandsynlighed). Jeg har svært at se en plads for S100-B i denne tid (og er ikke en stor fan normalt heller)

Behandlingstærsklen sænkes (tænk dig lungeemboli patient-eksemplet herover – fordi CT skanningen ikke måske er mulig, og du kun har moderat risiko (mellem test- og terapi), kan oftere pragmatisk vælge at behandle med eliquis / heparin. Selv ved negativ corona-PCR må du overveje om du stoler på testen. Et andet eksempel er den mere liberale anvendelse af antibiotika for pneumoni mistanke til patienter der sendes hjem
Test-tærskel øges: Enhver test på en patient kræver overvejelse af risiko for kontaminering af rum, PPE forbrug, tidsforbrug (som ikke anvendes på andre patienter) etc. Pateinter du tidligere måske “for en sikkerheds skyld” havde testet med d-dimer, vover du ikke at gøre det på nu, fordi konsekvensen af en positiv test vil være CT. Men hvis du ikke gør det, hvorfor så gå videre (D-dimer har dårlig LR+, medmindre den er meget høj) – se https://emcrit.org/pulmcrit/p-value-cutoffs/
Indre Luftvejstriagen og at se COVID19-mistænkte patienter
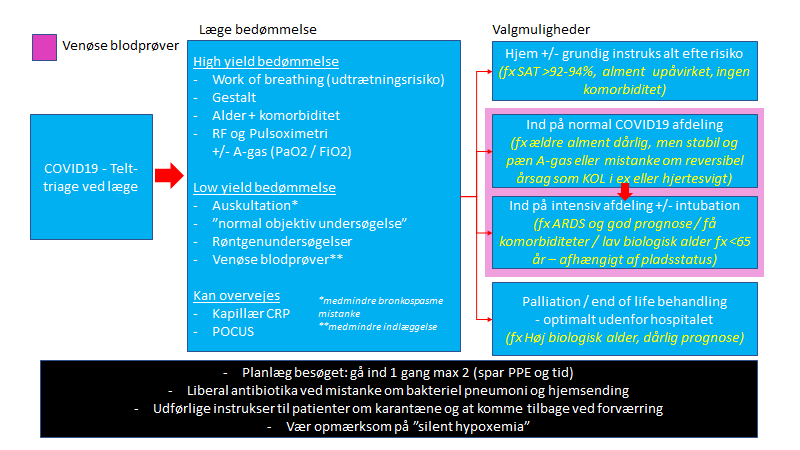
På mit sygehus findes 2 telte, hvor lægen ikke har PPE udstyr på og står 2 meter fra patienten. Man står i Stockholmskulde hele dagen, og teltet virker empirisk til at være et sted for aerosolspredning.
I luftvejstriagen behøves en erfaren akutmedicinsk læge, der kender til pragmatisk bedømning af patienter ud fra gestalt, bayes teori og fokuseret klinisk undersøgelse. Dette for at ikke lukke alverden ind på de få isolations-akutrum man har
En sygeplejerske eller SOSU assistent, der er iklædt PPE kan tage vitalparametre på samlebånd (særligt vigtigt er Temperatur og SAT)
Lægen ser patienten på max 2-5 minutter i teltet og med særlig fokus på
- Gestalt / helheds billede- og udseende
- Epidemiologi- og risikofaktorer (alder og komorbiditet, samt rygning – bemærk, at ”hypertension” er en tilstand som er yderst vanskelig at diagnosticere og vi overdiagnosticerer. Mange går ubehandlet, og uopdaget, og de der er velbehandlede er nok ikke dem vi skal være mest bange for først – jf St emlyns lekturet ”do risk factors factor”)
- SAT, Temperatur, Work of breathing og Respirations Frekvens (RF)
DIfferentialdiagnostisk kan man overveje auskultation ved bronkospasme, men man kan ligeså vel anvende en bedre test (a-gas) i stedet .
Spørg dig altid, hvor meget en undersøgelse tillægger (se mine blogs om Likelihood ratios og Bayes teori)
Bemærk, at indtil videre, har man strengt taget ikke haft behov for PPE (udover den der tager vitalparameter, og evt bedside blodprøver)
Når patienten sendes videre fra triagen til en anden læge (eller hvis triage og undersøgelsesfunktionen er én læge på dit hospital), synes jeg følgende principper skal gælde
- Organiser / design din interaktion med patienten, så du alene behøver x1 PPE omklædning pr patient (dette kan fasciliteres ved a) at man har en ren ”runner” som fx kan løbe med A-gas og andre prøver, b) at du får patientens telefonnummer og de kan gå ud fra isolationsrummet så en ny kan komme ind, og patienten kan så face-times eller opringes med prøvesvar og om de skal indlægges) – dette for at spare PPE, og minimere eksponering
- COVID19 læge-teams forefindes og er adskilte fra ”normale” patient teams (på den måde, kan en læge også gå fra ”høj intense” arbejdsdage med COVID19 patienter til ”lav intense” arbejdsdage uden COVID19. Dette er anbefalet i ICS wellbeing dokumentet – se i bunden af denne blog)
Patientens videre vej
ikke alle steder vil have en triage, og det kan være, at patienten kun ser en læge mellem at komme ind og at blive indlagt. I så fald er der ikke en stor ændring i håndteringen, andet end, at man må kombinere informationen i boksen herunder, og gøre sine undersøgelser iført PPE (max x1-2, anvend stadig runnere og telemedicin for at reducere forbruget)
Generelt behøves der ikke særlig meget for at bedømme patienten med ØLI, og jeg har samlet min egen metode som er strikket sammen af evidens og bayesiske principper

Ud fra overstående kan man hurtigt få et overblik over hvilken gruppe patienten tilhører:
- 1) Hjemsendelse
- 2) Indlæggelse til COVID19 prøvetagning og venøse blodprøver på normalt afsnit
- 3) Indlæggelse til COVID19 prøvetagning og venøse blodprøver på
- 4) Palliation
Der er nogle nuancer i overstående.
Ad 1: hjemsendelse
- Hjemsendelse går ikke, hvis patienten kommer fra en institution (psykiatrien, plejehjem m.m). Optimalt findes lav-intense COVID19 områder uden for sygehusene, hvor disse patienter kan placeres. Alternativt kommer disse patienter til at optage en plads indtil COVID19 svar kommer (se falsk-negativ problemet herunder)
- Hjemsendelse skal (som altid – men særligt nu), ske med grundig information om post-test sandsynligheden for COVID19 eller anden (fx vi kan ikke udelukke du har COVID19 – du er fra nu af i karantæne, og bør isolere dig fra din familie indtil du har været symptomfri i 2 dage), og information om at komme tilbage ved forværring (flere patienter vi kommer til at se, vil forværres hjemme, og behøve at komme tilbage, men der er ikke tid eller plads til at observere dem hér. Ved at sende dem hjem, hindrer man eksponering af patienterne for evt COVID19 på sygehuset og man sortere dem, der alligevel blev raske – hvilket stadig er majoriteten – fra)
Ad 2: indlæggelse på ikke intensiv afdeling
- Disse patienter er enten dem, der er for ”gamle / dårlige” til intensiv afdelingen (for at spare pladser), men ikke dårlige nok til palliation, eller yngre COVID19 patienter, der er påvirkede nok til at skulle indlægges, og måske senere kan kræve intubation. Nogle patienter er ren-dyrkede KOL i ex eller hjertesvigts patienter, men behøver pga behovet for NIV stadig at isoleres indtil negativt svar – og måske efter (se falsk negativ problemet herover)
- For at optimere tiden på akutmodtagelsen behøver man sjældent at tage andet end A-gas (for at bedømme paO2 / fiO2)
- Vær opmærksom på patienter, der muligvis IKKE kan kooperere til isolation i den grad det er behøvet, og vær klar med løsninger til dette scenarie i form af fx sedering mere end normalt (fx delir patienter, psykose patienter)
De venøse blodprøver, som er særligt relevante ift prognosticering (tillæg ved behov differentialdiagnostiske blodprøver), er
- CRP (prognostisk markør)
- Troponin (prognostisk markør)
- Lymfocytter (ofte lave)
- Trombocytter (ofte lave)
- Ferritin (prognostisk markør)
- LDH (prognostisk markør)
- D-dimer (måske bedste prognostiske markør)
- Procalcitonin (normal, medmindre co-infektion med bakterie)
- Leukocytter (ofte normale, prognostisk markør)

Alvorlighedsgrad og mortalitet ved ARDS
- Mild: paO2 / FiO2 26,7-40 (mortalitet 27%)
- Moderat: paO2 / FiO2 13,3-26,7 (mortalitet 32%)
- Svær: paO2 / FiO2 <13,3 (mortalitet 45%)
Der findes en korrelation mellem iltflow og FiO2, som kan estimeres ud fra dette skema hvis patienten for luft i næsen eller via maske (kilde til graf: hér)

| Ilt L/min | FiO2 |
| Luft | 0,21 |
| 1 L | 0,24 |
| 2 L | 0,27 |
| 3 L | 0,3 |
| 4 L | 0,33 |
| 5 L | 0,36 |
| 6 L | 0,40 |
| 7 L | 0,45 |
| 10 L | 0,55 |
Anvender man andre former for iltningsmekanisme, kan man slå FiO2 op hér (vær opmærksom på, at der findes lidt variation i FiO2 mellem forskellige tabeller – anvend den I anvender på jeres hospital. Overstående er fra mit hospital i Stockholm
- https://louisville.edu/medicine/departments/medicine/divisions/gimedicine/physician-resources/calculators-and-tools-files/fraction-of-inspired-oxygen-pdf
- https://www.intensive.org/epic2/Documents/Estimation%20of%20PO2%20and%20FiO2.pdf
Sådan bedømmes paO2 / FiO2
- 1: Patientens nuværende ilt tilførelse registreres
- 2: Patienten får taget en a-gas på dette tidspunkt
- 3: A-gassens paO2 deles med ilttilførelsens FiO2 (se tabel herover)
Regneeksempel
88 årig mand med paO2 8 kPa på 10 L ilt for SAT 92%
Patienten behøver 10 L ilt for at holde en acceptabel Sat (allerede her ved vi, at det er alvorligt)
10 L ilt svarer til 0,55 FiO2 ud fra tabellen. paO2 er på 8 kPa. 8/0,55 = 14,55
Hvis der ikke findes anden årsag på a-gassen og klinikken til patientens problem (fx lungeødem), får man give udelukkelsesdiagnosen moderat-svær ARDS med en dårlig prognose. Denne patient kommer i COVID19 tider ikke have god prognose, og alt efter ressourcer og samtale med patienten- og deres familie, må man overveje indlægning til ”kærlig pleje” med morfin og stesolid
Ad 3: indlæggelse på intensiv
- Dette bedømmes ud fra patientens alder, komorbiditet og dermed prognose sammen med anæstesiolog
- Overstående paO2 / FiO2
- Majoriteten af patienterne i udlandet er blevet intuberet på afdelingen efter forværring, og ikke på akutmodtagelsen
- Vær opmærksom på ordentlig PPE (N95 masker etc) ved aerosolskabende procedurer som intubation (se kilder i COVID19 bloggen)
Kommer du til at have vagt på en ventilator vil jeg stærkt anbefale disse kilder for at læse op på området
- Emcrit podcast: Dominating the vent part 1+2
- RCEMlearning -> corona
- ARDS medcram om ARDS (youtube)
- https://first10em.com/covid-airway-management-sas-consensus-statement/
- http://internetanestesi.se/lessons/introduktion-respiratorisk-svikt-2/ (gratis introduktionskursus via Lund universitet)
Som udgangspunkt kræver patienten følgende indstillinger hvis de IKKE har obstruktivitet
- Tidalvolumen lavt (6 mL/kg) = lungebeskyttende
- Stykvis PEEP og FiO2 optitrering ved hypoxi, indtil SAT >93% (se tabel fra http://www.ardsnet.org/files/ventilator_protocol_2008-07.pdf )
- Prone-position virker til at reducere mortalitet, men er meget personale krævende (måske man skal have ”prone-teams” der går rundt til patienterne x1 dagligt?) – se gerne følgende for indikation og logik bag proning: https://www.youtube.com/watch?v=FS4t5w1eCYw&feature=youtu.be#COVID19
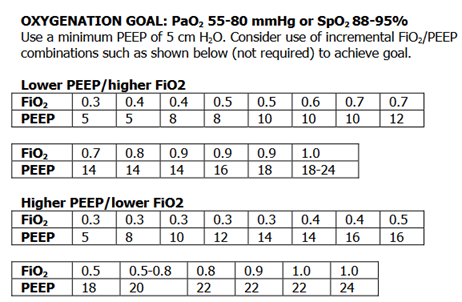
Jeg vil ikke komme med mere info om ventilation, da jeg selv har begrænset erfaring indenfor feltet. Jeg anbefaler at man tager fat i kilderne herover, og spørger sin lokale anæstesi afdeling ift deres rutiner
En tjekliste fra Matt Morgan findes via RCEM og twitter

For at spare intensiv pladser deles flere steder kreative løsninger. Jeg har ikke hørt dette være brugt internationalt før, ej heller under COVID19, men det er noget at overveje:
Ad 4- kærlig pleje
Dette kommer til at blive mere end vi plejer, og kilderne herover under palliation, er vigtige at kende til. Vores tærskler bliver anderledes i den kommende tid
Under indlæggelsestiden
Forbered jer på, at patienterne er “dårlige” og gisper efter vejret trods optimal behandling (og NIV formentlig ikke bliver nogen løsning)
Forbered- og planlæg på makroniveau for at indlæggelsestiden kan blive op til 7-10 dage, og at patienten bliver bedre før de bliver værre. Vores erfaring fra Stockholm er overensstemmende med den fra Italien, at patienterne efter nogle dage med mildere symptomer pludseligt kan forværres og på ganske kort tid få behov for intubation
Forbered hurtigt COVID “step down” enheder, så vi forhindrer access block
Forbered læger der tager imod patienten på afdelingen døgnet rundt
Forbered jer på, at “normale afdelinger” kommer til at få COVID19 patienter ved uheld, pga diskrete symptomer eller anden indlæggelseskrævende sygdom
Nogle kontroverser og råd
Jeg har samlet nogle af kotroverserne som vi allerede nu kender til, og som kommer til at skulle løses lokalt hos jer ift ressourcer
- Nebulizer (inhalationer): til fx astma eller KOL i ex patienter, anbefales flere steder at undgå inhalationer pga risiko for aerosolspredning. I stedet har man pragmatisk anbefalet spacer
- NIV og HFNO (se COVID19 bloggen for detaljer om fortolkning og anvendelse af disse) : Såfremt disse skal anvendes på COVID19 patient UDEN anden indikation (fx KOL i ex eller hjertesvigt / lungeødem), skal dette være med lave tidal volumina. I Danmark er man ikke endnu gået ind for NIV strategien, da evidensen fra udlandet er ringe, og de fleste at de patienter man overvejer skal i NIV uden KOL i ex eller hjertesvigt, ender med intubation alligevel. Desuden virker det til, at risikoen for at gøre mere skade (fx med høje tidal volumina og delay til intubation) taler imod anvendelsen. Vi kan dog komme i en situation, hvor vi reelt ikke har andre løsninger, og da må PPE-resourcer bestemme om vi behøver det
- Falsk-negativ problemet og af-isolering (se figur herunder): Jeg prædiker ofte om at en test ændrer blot på sandsynligheder – der findes aldrig en test der udelukker noget. Dette princip er særlig relevant nu, hvor kilderne på COVID19 PCR testen viser at have sensitivitet 75 % og specificitet på ”høj” ca 95% (EmCrit), svarende til LR+ 7,5-15 (7,5 ved spec 90%, 15 ved 95%), og LR- 0,26. Dette giver et enormt dilemma, for hvornår vi kan afisolere dårlige patienter (Emcrit: Among patients with suspected COVID-19 and a negative initial PCR, repeat PCR was positive in 15/64 patients (23%)). I Sverige hører jeg, at PCR køres x3, men sensitiviteten for dette er fortsat (mig) ukendt, og det virker til, at seroconversionen kan tage dage. CT skanningen af lungerne har en betydeligt bedre sensitivitet, og det er muligt, at denne kan få en rolle som ”rule out” test (dette udførtes i Kina bl.a.) . Som udgangspunkt må man anvende sin præ-test sandsynlighed (hvis høj fx leukopeni, trombocytopeni, alle andre PCR / dyrkninger er negative, ingen komorbiditet og klassiske symptomer på COVID19, kan man ikke stole på en negativ COVID19 test og man bør overveje CT eller fortsat isolation)
- HLR (se geriatri bloggen for detaljer): Patienter skal i langt højere grad end tidligere behandlingsbegrænses (det betyder ikke at empatien skal ud af vinduet). Vi ved at evidensen og chancen for at komme tilbage til samme liv er lav. Særligt ved hypoxisk hjertestop hos ældre patienter. Risikoen ved at alle skal have PPE med N95 masker på (pga aerosol spredning ved HLR og intubation), vil ofte være alt for stor – samtidig går alt hurtigt ved HLR og man husker måske ikke at få PPE ordentligt på, og der kommer mange folk, der nu kan sprede det rundt på hospitalet.
Summa sumarum – en lav chance for godt klinisk outcome og en høj chance for spredning, må hver gang opvejes, og vægten vil ofte her gå imod INGEN HLR (se forfatteren af CRITICAL bogen, Matt Morgans brev til ”fraile og sårbare patienter i denne tid”: https://blogs.bmj.com/bmj/2020/03/12/matt-morgan-a-letter-from-icu/ ) - Palliation: Vi kommer til at behøve at ligge mange patienter til palliation og ”kærlig pleje”. Læs gerne op på respirationsproblemer ved døende og hvordan det behandles. Ryggraden er stadig morfin og benzodiazepin, og overvej indkøb af en ”blæser”, da det er symptomlindrende for patienten. Overvej hvor mange pårørende der skal have lov at være ved patienten (hvis nogen).
- https://first10em.com/palliative-resuscitation-dyspnea/
- MyPCNow, dyspnea end of life – https://www.mypcnow.org/fast-fact/dyspnea-at-end-of-life/
- https://emcrit.org/emcrit/semantics-end-of-life-discussions/
- https://smacc.net.au/2016/09/need-palliative-care-everywhere/
- Akutmedicineren kommunikations blog del 2 (om “samtalen” og kilder til den)

Nogle sidste overvejelser og råd fra podcastene og mine egne erfaringer
- Overvej en COVID19 koordinator så du ikke behøver at sidde i telefon hele tiden med pladser. Lav “krise”kommunikation hvor du kun videregiver info på en “need to know” basis ud fra SBAR – fx S og B: Ældre multimorbid B instabil patient, A og R: Ej palliations patient endnu. Ej NIV / HFNO. Mistænkt Corona.
- Anvend pre-briefing (for at kende folks kompetencer på dagens hold, og den opdaterede plan) og debriefing hver dag efter hver vagt (giv feedback på ting der akut må ændres)
- Cogntiv overload af ledelsen kræver decentralisering af nogle opgaver med semiautonome ledere: Ledelsen må og skal være ”lyttende” og ”synlige”, og vi må og skal skabe et gunstigt miljø for ”fejl”. Pga det store load de er under, kan de ikke altid svare på ens spørgsmål eller sortere i relevant / irrelevant. Hjælp dem med dette ved at præsentere det på en let forståelig måde og tal kun om høj prioriteret info (need to know)
- Decentraliser dele af ledelsen, således at de cognitivt deloades med ting som ”daglig feedback og ændring af mikrorutiner”. En ansvarlig læge kan være ”leder” for fx triagen, så man løbende kan lave små forbedringsarbejder der ud fra debriefing feedbacken
- Al information som kræves at man læser, SKAL kunne læses hjemmefra
- Præsentationen af NY (opdateret) informationen skal være let læselig, og intuitiv og må ikke tage længere tid end 10-15 minutter. Husk 5 minutter ekstra betyder for 100 mand der skal læse 500 ekstra minutter for alle!
- Moral moral moral – det er vigtigt at holde den oppe: anvend grattitude og appreciation (se gårsdagens blog)
- Skift mellem lav-og højintensitet: Lad lægerne pendle uge til uge mellem lav-intense og høj-intense områder (lidt som når man under 1.verdenskrig tog folk væk fra fronten). Lav intense områder er bl.a at have fri, eller at være på den ”normale” akutmodtagelse (selvom dette kan ændre sig)
- KOORDINER ALLEREDE NU ET TEAM AF PSYKOLOGER / PSYKIATERE! – tag kontakt til lokale psykolog-kredse og krise-psykologer og psykiatere. Dette er monumentalt, for mange af os får behov for at ”debriefe” og offloade bagefter og under de næste uger-måneder (se herunder fra ICS.ac.uk)
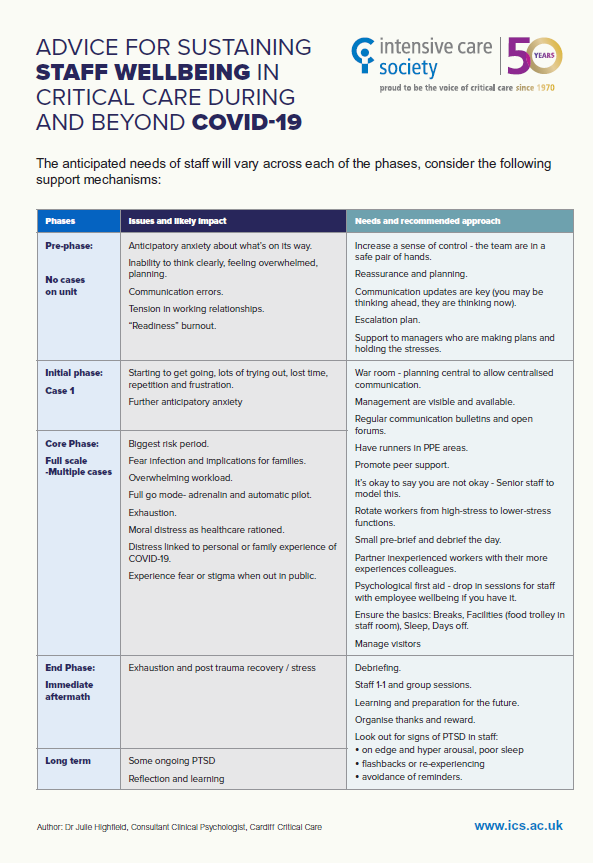

Er du mere interesseret i dette emne, læs og undersøg følgende for gode referencer
- Akutmedicineren blog: COVID-19: planning to fail
- Akutmedicineren: best of 2020 del 2
Jeg giver her kun en god reference så du ikke overloades
- Brindley og Crowe et al, 2019: Psychological ‘burnout’ in healthcare professionals: Updating our understanding, and not making it worse
Håber noget af det kan bruges
Kærligst
Peter
Opdatering 27/3: Erfaringer fra stormens øje, Stockholm del 1
Efter opfordring fra flere, vil jeg dele en facebook-post hér, så den kan videredeles, hvis folk er interesserede:
Erfaring fra stormens øje, Stockholm
Vi ser i Stockholm nu en stor stigning af dødsfald de seneste dage, og jeg arbejder på det hospital der lige nu ser flest COVID19 patienter (har vi af vores ledelse fået at vide i hvert fald). Jeg arbejder på akutmodtaglesen og ser dagligt kun / næsten kun COVID19 mistænkte patienter
Jeg har nyligt skrevet en blog om dette (https://akutmedicineren.dk/covid-19-foerstehaandserfaringer-fra-frontlinjen/ ).
Da Danmark formentligt snart står i lignende situation, ville jeg skrive lidt erfaringer ud , som måske kan applicere til den situation du (allerede eller snart) står i. STockholm er et andet system end i Danmark (for detaljer se min blog: Erfaringer fra Stockholm – https://akutmedicineren.dk/erfaringer-fra-stockholm-introduktion/Her følger 13 råd , tips og betragtninger:
1: Min tilgang: Majoriteten af patienter kan håndteres ud fra en gestalt bedømmelse / klinisk bedømmelse på 2m afstand, kendskab til ko-morbiditeter, om de bor hjemme Vs institution og klinisk. Kun hvis man er i tvivl om diagnosen eller hvis patienten er dårlig går man videre til at tage blodprøver (se vedhæftede guideline fra vores afdeling). De fleste patienter man ser er komorbide ældre fx:
S: Mand i 70’erne med feber og muskelsmerter 1 uge, nu hoste siden i går
B: 60% lungekapacitet pga snedkerarbejde (arbejdsskade), Diabetes type 2 tabletbehandlet, hypertoni
A: Hoste, sidder, RF 20-24, SAT 95-96%, BT 156/80
R: Skal hjem uden videre prøvetagning (ej mistanke om anden differentialdiagnose) – er “for rask” til at blive.Jeg lytter ikke på lungerne, og behøver ikke at undersøge patienten på andet end 2 meters afstand – patienten kan selv tage Pox (SAT) måleren på, og vi mindsker dermed PPE forbrug.Skulle jeg ønske en blodprøve, er det prokalcitonin for at overveje, om man skal behandle med antibiotika i hjemmet (hvis den er høj – er den normal er det COVID19 som er primær differentialdiangosen)
Patienten informeres tydeligt om isolationforhold fra andre og sin familie, og symptomer der skal gøre, at han skal komme tilbage. Han er med andre ord ikke “syg nok” lige nu, og hvis han ligges ind med vente på COVID19 svar, så er han i risiko for at få det i stedetEr man mere interesseret i mine overvejelser for dette, kan man se
- https://akutmedicineren.dk/covid-19-foerstehaandserfaringer-fra-frontlinjen/
- https://akutmedicineren.dk/best-of-akutmedicineren-2020-del-2-10-uvurderlige-modeller/
2: Disposition (placering): Tænk på, hvad I vil gøre, hvis patienten bor på institution (Psykiatri, plejehjem, aflastningsplads) med COVID symptomer, men som ikke behøver indlæggelse
Tænk på, hvad I vil gøre, hvis patienten er hjemløs (og går fra herberg til herberg med potentielle COVID19 symptomer) eller ikke kan udføre de isolationskrav der stilles
I princippet skal alle patienter ligges ind, som skal have COVID19 prøver taget (indtil en evt hurtig test kommer – hvis vi stoler på dens sensitivitet, se falsk negativ problemet), og det betyder I, som vi, kommer til at ligge dem ind
Et relevant spørgsmål angående unge er kommet i kommentarfeltet til denne blog. Se herunder for detaljer
Hvem vi vælger at indlægge afhænger af
- Evne til at reagere på forværring
- Risiko for snarlig forværring (klinisk bedømning – tror i skrivende stund ikke nogen mængde paraklinik kommer at give os svar på dette)
- Patientens ønske (husk der også er risiko ved at indlægge patienten ift eksponering for COVID19, og du tager en plads for en, der måske er sygere)
- Pladssituationen på hospitalet
De sværeste situationer er dem, de ser i New York lige nu, og Reuben Strayer har beskrevet deres airway protokol

Interessant har man valgt at anvende randomisering / lodtrækning, hvis flere patienter er i samme kategori og der kun er én ventilator
3: Falsk-negativ problemet: Når patienten dagene efter har fået COVID 19 svar, og det er negativt, så skal man overveje om man tør afisolere patienten, må man tage stilling til om man tør stole på svaret – dette afhænger af præ-test sandsynligheden (hvor meget ligner patienten en COVID19 patient ift symptomatologien), og hvad peger de andre tests på (se herunder). Er man stadig meget i tvivl, og har man tid og plads, kan man tage en ny COVID19 test og/eller overveje CT eller POCUS
De blodprøver vi tager (udover nyretal og elektrolytter, samt rødt blodbillede) for at sandsynliggøre og prognosticere er
- Ferritin (ofte høj)
- D-dimer (korreleret med mortalitet og dårlig prognose, hvis stigende – overvej DIC udvikling, hvis stigende)
- Prokalcitonin (normal ved COVID19 – hvis høj, overvej kraftigt tillæg af antibiotika og superinfektion eller andet fokus)
- LDH
- Troponin
- CRP og lymfocytter (CRP kan være alt fra 20-260 i min erfaring) – lymfocytopeni er meget hyppig
- Mg2+ (usikker på hvorfor vi tager denne)
- Nasofarynx podning for influenza og RSV (5% kan have både COVID og disse, vigtigt ift videre isolationsbehov)
(se EmCRit for forklaring: https://emcrit.org/ibcc/covid19/)
A-gas tages ved hypoxi <93% (pragmatisk sat), eller ved behov for laktat.
Vi poder på min arbejdsplads i næsen (lig helt ind på bagvæggen i naso-pharynx og vent i 10 sek for at mindske risiko for falsk negativ), og ikke på tonsillerne som jeg ser i DK – argumentet har været “mindre smitte”
4: Klyngeproblemet / mikropopulationer: Den stigning af dødsfald og intensivbelægning vi lige nu ser i Stockholm af patienter, er primært drevet af subpopulationer fra et særligt område (som tilhører mit hospital). Modsat svenskere som (generelt) bliver inde, og har fået information som de forstår, har udlændinge ikke altid det.
Vi har en særlig afrikansk population, som bor i større familier under samme tag, som ikke har samme sundhedskultur, og som ofte samles omkring den syge.Vær opmærksom på mikro-kulturer i samfundet (lidt som med vaccination), hvor smitten kan sprede sig fordi der findes parallelsamfund, hvor info ikke når udVær også opmærksom på faggrupper, der kan være højrisiko: taxichauffører, sygehuspersonale, ambulance-personale (sidder i biler med COVID19 patienter med og uden bekyttelse)https://www.sll.se/verksamhet/halsa-och-vard/nyheter-halsa-och-vard/2020/03/spridning-av-covid-19-i-spanga-och-kista/
5: Trojanske-hest problemet: Hav en plan for, hvad I gør, NÅR (ikke hvis) en patient som man troede ikke var COVID nu tester positiv for COVID (fx fordi man har hørt at nogen hjemme også var syge, eller de måske havde lidt hoste, når man gik historien på klingen).
Jeg ser dagligt patienter som kommer ind for stroke, hypoglykæmi, intoxikation m.m, som viser sig at have et blodprøve billede forentligter disse falsk-positive? Ja nogle af dem helt sikkert – men tør du afisolere? eller at undlade at tage prøven?
HUsk i den forbindelse særligt på de “geriatriske dekompenseringer” (Delir, fald etc) – de præsenterer ikke nødvendigvis med feber, men kan have “silent hypoxemia”, eller nogle gange bare delir og / faldSom jeg har hørt det fra nogle steder i Italien, betragtes alle patienter som COVID19 patienter uanset symptomer – dette er ikke nødvendigvis den bedste taktik fordi det er meget PPE krævende. Hav dog en bred mistanke uanset symptomer, særligt hvis patienterne kommer fra højrisiko områder (se “klynge” problemet herunder)
6: Lederksab og kommunikation: Dette er virkelig DET vigtigste. Nogle hovedpointer er
- Hav opdateret møde dagligt (eller x2-3) på forudsigeligt tidspunkt
- Al vigtig information samles gerne i en mappe, som kan tilgås hjemmefra
- Lederskabet skal være åbent for daglig feedback og ændring fra gulvet
- Lederskabet skal være synligt
- Lederskabet skal indgyde psykologisk sikkerhed (vi gør det bedste vi kan, ny situation for os alle; vi laver alle fejl etc – se mine blogs om emnet fx akutmedicineren best of 2020 del 3)
Som altid anbefaler jeg denne kilde, som en god start til “kompleksitets problemet” (https://www.bmj.com/content/361/bmj.k2014 )
7: Moralsk støtte,teamånd og psykolog bistand og fellowship: det er hårdt – vi har endnu ikke set vores kollegaer komme ind, men vi ved det bare er et spørgsmål om tid. Arranger gerne nu krise-psykologer til rådighed for personalet (og lad det være noget, der fortsætter efter COVID19 tider også!!!)Fort detaljer om dette, se min blog: https://akutmedicineren.dk/covid19-plan-to-fail-and-be-well/
For “fellowship”, se “plan to fail” bloggen
8: PPE: Spar på det, og design dagen så du max anvender 1 sæt pr patient
- kan lægen lave nogle af sygeplejerskens opgaver så 2 sæt ikke behøver anvendes? Kan patienten selv?
- Overvej om blodprøver og fysisk klinisk undersøgelse VIRKELIG behøves (auskultation er generelt en dårlig test medmindre man leder efter bronkospasme – jf Steve McGee 2017, The rational clinical examination). Den kliniske undersøgelse er med øjnene også
- Anvend telemedicin når muligt (facetime, skype etc)
- Slipper det op, vær da kreativ: afsprit og genbrug
- Øv dig i at tage på og af. Lad andre se dig gøre det
Lige nu er vi desværre anbefalet officielt “kortærmet plastforklæde” og stort visir uden mundbind, som mig bekendt eneste sted i verden. Vi genbruger vores visierer og steriliser dem. Vi har ikke isolationsrum på akutmodtagelsen længere, og anvender derfor gangen og overvågningsrum (hvilket gør, at hele akutmodtagelsen egentlig er et stort isolationsrum – men har kun tøj på, når vi er inde ved patienten. Dette er fordi svenske og danske akutmodtagelser er meget forskellige, hvor de dankse genrelt har enkeltrum, hvilket de svenske ikke har)
Jeg har levet en oversigt opdelt i “hot”, “warm” og “cold” zone (de 3 dele af akutmodtagelsen) og hvilken PPE der optimalt kræves i disse omstændigheder (dette kommer ikke altid at være muligt – høj risiko proceduerer i “hot zone” af akutmodtagelsen, skal prioriteres)
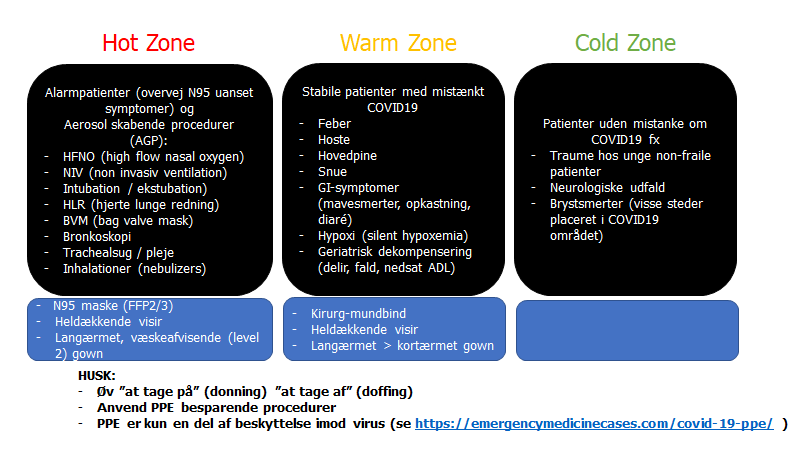

Bottom line:
- PPE konservering er ligeså vigtigt som at have nok PPE
- Non-PPE Protection is equally important! (fx stå 2 meter fra patienterne, overvej om du behøver undersøge denne patient fysisk etc)
Gode kilder:
- https://emergencymedicinecases.com/covid-19-ppe/
- https://www.cebm.net/covid-19/what-is-the-efficacy-of-standard-face-masks-compared-to-respirator-masks-in-preventing-covid-type-respiratory-illnesses-in-primary-care-staff/
9: Balancen mellem symptomatisk personale Vs (nok) ikke symptomatisk personale: Har man hoste / feber eller GI symptomer skal man blive hjemme. Har man derimod snue eller lidt ondt i halsen, må man have nogen form for pragmatisme – Måske bliv hjemme en dag, se om det bliver bedre, og hvis det er overgående så er det nok ikke COVID.
Det er ikke ideelt, men vi har ingen hurtig test (og igen har vi stadig “falsk negativ problemet” – se herover)
10: Pas på din familie: uanset hvor meget man beskytter sig, så exponeres vi. Har du risiko-grupper i hjemmet, overvej isolation. Tænk i hvert fald på tøjet du tager med hjem, og om at bade. Sprit telefon (eller hav en lomme til den) og andet du har rørt
11: Transporten hjem af patienter, der ikke skal ligges ind, som ikke må tage offentlig transport, og som er kommet med ambulance. COVID19 transporter?
Vi har indtil videre pragmatisk løst det ved at sende patienter som skal hjem, med taxi, og maske. Alternativt lader vi familiemedlemmer hente patienten, som bor under samme tag.
12: Cognitiv overload og informationsoverload: Alle bliver overloaded med information – tænk på, hvad der deles, og tænk på hvem det deles til. Lederne er ofte overloaded, og kan man “de-loade” dem ved at tage nogle af deres lettere opgaver, og rose dem når noget går godt, går det en lang vejGode kilder som opdateres med EBM om COVID er
- EmCrit: https://emcrit.org/ibcc/covid19/
- First10 Em: https://first10em.com/covid-19-resources/
Desuden findes fantastiske podcasts med førstehåndserfaringer fra Kina, USA og Italien
- EmCases
- St emlyns
- ER CAST
13: Palliation: mange patienter vil være palliative pga svær ARDS og ingen pladser til intubation (eller medicinsk ønske om det). Derfor må man overveje allerede nu at have palliation i hjemmet / på særlige ikke-akut pladser og på sygehuset for de respiratorisk dårlige, døende patienter. Se til, at jeres guideline på dette område er klar og opdateret
Vi har ikke Italienske tilstande overhovedet, men vi begynder at være presset på pladser og dødstallet stiger. Erfaringen siger, at I snart også er hér
Hvis I har spørgsmål (eller kommentarer), skal jeg se om jeg kan nå at svare på dem efter mine dagvagter her om aftenen
Pas på jer selv
Kærligst
Peter, H-læge i akutmedicin og blogger på akutmedicineren.dk
Gode kilder
Førstehåndserfaringer fra andre lande
- Italien (14. marts): https://www.stemlynsblog.org/covid-19-podcast-from-italy-with-roberto-cosentini-st-emlyns/
- USA / Canada
- New York (23. marts): ErCast -> COVID-19: Inside New York City
- Washington state (Midt marts): ErCast -> COVID: Lessons Learned and First Hand Account From Kirkland, WA.
- Blandet (slut marts): Emcases -> EM Quick Hits 14 – COVID-19 Your Colleagues’ Experiences and Practical Tips
Oversigt over øvrige gode kilder
- https://first10em.com/covid-19-resources/
- RCEMlearning -> COVID19
- EmCrit -> COVID19 project
- EmUpdate
Opdatering d. 4/4-20: Råd fra stormens øje i Stockholm, og erfaringsdeling part 2 (DEL GERNE)
Råd fra stormens øje i Stockholm, og erfaringsdeling part 2 (DEL GERNE
9 dage efter min første ”råd fra stormens øje”, vil jeg gerne dele erfaringer til de, som kan være interesserede. Dette er selvfølgelig min egen personlige erfaring, fra en central akutmodtagelse i Stockholm, med højt flow af COVID19 patienter, og daglige dødsfald under denne diagnose
Først har jeg nogle generelle råd angående håndtering af patienterne i akutmodagelsen:
14: Risikofaktorer og prognose (se de øvrige risikofaktorer på: https://emcrit.org/ibcc/covid19/ ): De empiriske erfaringer vi gør os på akutmodtagelserne er, at følgende risikofaktorer vejer tungest:
- Alder (>50-60 år – vi ser meget få i 16-40 års alderen, medmindre svær komorbiditet eller svær adipositas)
- Adipositas (BMI >30-35 – virker empirisk til at være en meget vigtig risikofaktor for mortalitet og alvorligt forløb – også ifølge vores intensivister)
- Hjerte-og lungesygdom
- Diabetes type 2 (har ikke set nogen alvorlige med type 1)
Nogle risikofaktorer vejer mindre tungt (Fx immunosuppression – selvom det selvfølgelig afhænger af hvor svær immunosupression – generelt er ”immunosupression” en ”catch all”, som bør udspecificeres ift risiko og om de har andre øvrige risikofaktorer. Den eneste patient jeg har haft med kemobehandling havde klebesielle sepsis og COVID19 negativ)
Kombinationen af dem gør, at selv relativt unge personer (50 års alderen) kan komme ind i alvorlig ARDS
Eksempel: Mand i 50’erne, fra COVID19 højrisikoområde, kendt hypertension, BMI >30 og mild KOL/astma (lidt uklart hvilken – GOLD A i fald det er KOL). Kommer gående igennem triageteltet. 10 dage med feber, og seneste 2-3 dage tiltagende åndenød (= den klassiske historie)
Vitalparamtere: BT 130/90, SAT 91 på 12 L ilt på reservoir, P 100, RF 26
Objektivt: Fra 2 meters afstand lyder pt ikke bronkospastisk. Relativt upåvirket, men begynder under 1 times observation at læne sig mere frem i sengen
Blodprøver: D-dimer 16, Ferritin >2000, CRP 270, Prokalcitonin 2,5, LDH 9 , leuk 15
A-gas: pO2 7 svarende till en ARDS kvotient på 8,75 (paO2 = 7 som deles med 0,8 som er FiO2 ved 12 L reservoir) = svær ARDS (kræver udelukkelse af anden årsag – ingen pCO2 retention, ej mistanke om lungeødem)
Håndtering og fortolkning:
- 15 L ilt på maske
- Ring anæstesien for vurdering af pladssituation- og behandlingsniveau
- Antibiotika opstart og bloddyrkning inden (Da prokalcitonin >0,5 og leukocytose forefindes)
15: Behandlingsniveau og pladser: Når ”flattening the curve” ikke er optimal, er det ikke de ældre der lider konsekvenserne (de lider den uanset, virker det til). Det er de relativt unge med mild komorbiditet (jf casen herover med 55 årig mand), som ikke kan få ITA pladser og vi nu begynder at overveje behandlingsniveau / behandlningsbegrænsning ift deres prognose (fx D-dimer 16 = dårlig prognose – https://emcrit.org/ibcc/covid19/ )
Lignende er man begyndt på i New York: https://emupdates.com/vap/ + https://www.hippoed.com/em/ercast/episode/covid19inside/covid19inside , hvor der findes kriterier for prognose og i fald flere patienter har farven ”rød”, vil man trække lod om ITA pladser
Det er en etisk svær situation, hvis læger og sundhedspersonale >50 år med disse komorbiditeter skal stå i frontlinjen.
Ligningen virker til at være (min egen personlige mening): sociale tiltag for at ”udflade kurven” (”bremsen” på COVID19 flowet på akutmodtagelserne) skal vurderes ud fra ”antallet af ITA pladser”. Jo færre ledige ITA pladser, des mere behov for udfladet kurve.
Indtil man med sikkerhed kan anvende samme ventilator til en flere ITA patienter, er dette bottlenecken fortsat. Nogle forudsigelses modeller fra Ontario taler om flere år med COVID19, og ”bremsen” skal nok være dynamisk:
16: Ikke-COVID19 patienter med COVID19 symptomer INDEN prøve-resultater: Patienter med fx feber, men i øvrigt ingen COVID19 anamnese, og en meget tydelig anden årsag. Hvor skal de ligge?
Dette er Orchams Razor Vs Hiccams Dictum problemet (https://www.researchgate.net/publication/51879993_What_Three_Wise_Men_have_to_say_about_diagnosis ) – og i Stockholm lige nu, må man desværre sige, at det er hiccams dictum der vinder. Alle har COVID19 til modsatte er bevist fordi det er så prævalent. Men har de en lav præ-test sandsynlighed og du har en anden årsag (ruling out by ruling in – se fx https://akutmedicineren.dk/brick-by-brick-del-1-samspillet-mellem-klinisk-viden-og-non-technical-skills/ ), kan vi stoler jeg på en godt taget negativ COVID 19 test
Eksempel: Kvinde i 50’erne med mild KOL, har haft recidiverende erysipelas. Søger nu i et sepsisbillede uden hypotension med feber 2 dage uden andre symptomer (ikke COVID19 typisk). Klinisk ingen objektive fund udover hævet lymfeknude i hø lyske. CRP 300 – tages ikke COVID19 prøver pga lav mistanke (kunne være gjort – dette var inden vi havde rutine i det). Gennemdyrkning og sepsis-antibiotika.
Diskussion om, hvor vi skal indlægge denne patient uden typiske COVID19 symptomer eller anamnese, MEN med feber. Det vejes ind, at patienten har KOL og helst ikke skal eksponeres for COVID19 afdelinger. Besluttes dog, at ”alle med COVID symptomer” skal podes og ligges ind på COVID afsnit.
Eksempel 2: Kvinde i 70’erne med nydiagnosticeret brystcancer, ingen risikofaktorer for COVID19. 3. kemobehandling for 10 dage siden. Ved 1. kemo indlagt med e.coli sepsis, hvor pt var asymptomatisk med febrilia og neutrocytter 0,5. Nu igen ganske upåvirket med feber og træthed i 2-3 dage. Ingen fokus-symptomer. Ingen hypoxi. CRP 290. Leukocytter 12 (får leukocytbooster lige nu, neutrocytter 4)
Ligges ind på COVID afsnit til sepsisbehandling med gennemdyrkning, efter Shared decision making med patienten og længe konsultation mellem infektionsmedicin, afdelingsledelse og onkologerne
Begge patienter herover ville helst hjem, men fandtes for dårlige til at kunne det. Begge patienter var COVID 19 negative. Dette er en åben diskussion om hvor disse lav-mistanke / ingen mistanke om COVID skal ligge (særligt, hvis de er i høj risikogrupper) – Men det er nok en diskussion I bør have på jeres hopsital, hvis ikke allerede I har det
17: Plejehjem-situationen ala Italien: lige nu breder COVID19 sig på mange af Stockholms plejehjem. Dagligt får vi ældre med rockwood frailty score >6 (et godt klinisk redskab – se min blog: https://akutmedicineren.dk/del-1-den-aeldre-patient-i-akutmodtagelsen/ ) fra institutioner, hvor vi på akutrummene opstarter morfin / stesolid og kærlig pleje uden at gøre andet end at teste for COVID 19
Når COVID19 først breder sig på plejehjem, skal disse patienter ikke ind på sygehuset. Det overbelaster systemet og tager tid fra dem vi kan redde. Optimalt findes foranstaltninger på plejehjemmende for terminal pleje.
18: Øv dig i ”den svære samtale” – særligt over telefon (jeg har en blog om dette: https://akutmedicineren.dk/del-2-communication-art/ – se også. Husk at 10% af befolkningen i studier er ”vitalister” (gør alt uanset hvad)
Man kan ”åbne samtalen” med pårørende, hvor patienten ikke åbenlyst er dårlig, med følgende teknikker ”i am worried” (screening = se Emcrit kilden herunder)
Vær opmærksom på DIT hospitals / afdelings plan for pårørende der må komme på besøg (lige nu må max 1-2 komme på besøg for alene terminale patienter)
Overvej om man som hospital skal udlevere PPE udstyr til dem, eller de selv skal have det med (alt efter hvor meget man har)
Overvej telemedicin i stedet for kontakt
Eksempel: Kvinde i slut 90’erne, multisyg med bl.a. stort stroke i 2018 og recidiverende aspirationspneumonier, har været behandlet af sin datter i hendes hjem. Datter har været ekstremt forsigtig i ikke at eksponere moderen for COVID19. Patienten kommer nu ind med billede af moderat ARDS, og datteren kan ikke holdes hjemme af ambulancefolket og kommer med ind. Behandling er i min mening udsigtsløs, selvom hun ikke dør lige nu. Jeg åbner samtalen med ”jeg er bekymret for din mor” (se EmCrit), men da datteren ikke ”fanger” indbydelsen, vælger jeg at tage blodprøver, A-gas m.m, for at vise datteren at vi gør det vi kan for hendes mor. Efter A-gassen viser moderat ARDS med begyndende metabol acidose (som ofte ses ved de dårligere COVID19 patienterne), siger jeg igen ”jeg er meget bekymret for din mor”, og her fanger datteren indbydelsen – Hun siger, at hendes mor er i gudernes hænder, og hun vil vi gør det vi kan. Jeg forklarer at jeg ikke vil, at hendes mor lider unødigt, og vi kommer overens om væske og antibiotika, med en advarsel om en sandsynlig . Jeg anvender en anden teknik fra Liz Crowe, hvor jeg under samtalen beskriver ”jeg håber at jeg tager fejl” eller ”jeg håber virkelig, at din mor klarer det her med antibotika og væske”, OG vi skal alligevel forberede os på en forværring pga hendes frailty, og aktuelle status. Patientens datter accepterer dette og takker for vores hjælp. Moderen dør dagen efter på afdelingen med hendes datters tilstedeværelse. Datteren var meget glad for vores håndtering
Gode kilder
- Bent falk, 2012: at være der hvor du er
- Julia Ragland et al, 2017: Addressing Prognosis in Serious Illness
- Shrieves, 2018: https://emcrit.org/wp-content/uploads/2010/04/1-s2.0-S0733862716300281.pdf
- https://emcrit.org/emcrit/semantics-end-of-life-discussions/ (god podcast om ”samtalen”)
- Vitaltalks.org
- https://www.youtube.com/watch?v=YLmi4Pv9H9k (Liz Crowe – ”jeg ønsker”-teknikken)
- MyPCnow.org
- Dansk selskab for palliativ medicin
- https://akutmedicineren.dk/del-2-communication-art/
- https://akutmedicineren.dk/del-2-haandtering-af-behandlingsbegraensning/
19: Overvej at teste for COVID19 på mellem-høj risiko patienter som ikke er dårlige nok til at ligges ind når du ser dem. Kommer de igen, kan man da anvende deres test til at ligge dem på et COVID19 eller ikke-COVID19 afsnit, og dermed aflaste processen (= direkte indlæggelse). Dette selvfølgelig ift testpolitik og om der er tests nok
20: Sub-populationer: Det kan igen ikke siges stærkt nok – information deles ikke ligeligt i samfundet. Det er svært at være ny(ere) i et land, og kultur (kan jeg selv skrive under på), og informationskilder vi synes er intuitive er det IKKE for minoriteter fra andre kulturer. Der skal med andre ord sættes stærkt ind i ghetto-områder, parallelsamfund (fx hjemløse) og andre som er svære at nå i samfundet.
Manglende evne til dette virker til at have været en af de bidragende årsager
Eksempel: multisyg afrikansk mand kommer ind med moderat ARDS sandsynligvis pga COVID19. Behandlingsbegrænses. Bliver bedre mod forventning. I journalen står ”patienten får COVID19 svaret, som er positivt. Patienten har aldrig hørt om ”coronavirus””
21: Mavesmerter er en relativ hyppig præsentation: overvej en protokol for CT abdomen for COVID19 mistænkte (tag evt lungerne med for at styrke mistanken for COVID19), hvor man ønsker at udelukke alvorlig abdominal årsag. I min empiriske erfaring findes mange ældre med obstipation med milde COVID19 symptomer, som ikke drikker, og derfor primært søger med ”mavesmerter”
22: Optimer din telttriage og overvej om den behøves i jeres system (https://www.hippoed.com/em/ercast/episode/covid19triage/covid19triage ): alt vi gør skal have et formål. Teltets formål er at få et højt throughput uden at folk eksponerer teltet (eller eksponeres selv), til hurtig triagering
Jeg synes stadig at følgende parametre er vigtigst
- POX (SAT): grænsen sættes ift hvor mange patienter du kan se på afdelingen (jo færre pladser, des lavere SAT accepteres) – vi har lige nu 95%, i New Jersey podcasten har de overvejet af gå ned til 92-93%. Husk at ”i teltet” er samme POX ikke det samme som på afdelingen. Husk at kurven skal være god på POX. Få evt folk til at være oppegående med POXen. Husk at ”kolde fingre” (i teltet) kan give falsk-lav POX
- Klinisk påvirket
- Høj risiko
At de kommer ind til bedømning betyder ikke, at de skal ligges ind. Se i øvrigt første post ”råd fra stormens øje, stockholm ”
For råd til hvordan man optimerer telttriagen se pod-cast linket herover
23: HFNO og göttelfunkel: Mange af de patienter, der behøver HFNO ender ofte med intubation alligevel (vi har samme erfaring fra andre Italien). HFNO kan dog købe tid, og derfor anvender vi den. Vi har dog ikke nok HFNO pladser, og derfor er vi begyndt med alternative løsninger
- ”Gütterfunkel” (jeg har desværre ingen referencer til dette, ikke google-bart): Vi gør nu sådan, at vi ved SAT <90% på 8L ilt bytter til HFNO eller en macgyver-sk dingenot, vores lungemedicinere kalder en ”gütterfunkel”, som skulle være en ”CPAP, hvor man omkobler slangen til HFNO-systemet” (skriv gerne, hvis I kender til det)
- Proning: Patienter skal IKKE ligge på ryg, men kan sidde op – evt self-proning på mave
- 15+4: Personligt ligger jeg på nogle på 15L (reservoir) + 4L (nasal ilt), som ofte får dem over 90%, hvis de ikke klarede sig på 90%. Disse patienter har indtil videre uden undtagelse skullet intuberes i forløbet (ofte få timer efter)
Vær opmærksom på, HYPEROXIA ikke behøves, og ofte er SAT >90% på mange patienter acceptabelt
- https://www.bmj.com/content/363/bmj.k4169
- https://www.stemlynsblog.org/jc-oxygen-in-the-acutely-unwell-patient-st-emlyns/
Se evt dansk lungeemedicinsk selskabs guideline: https://www.lungemedicin.dk/fagligt/34-akut-iltbehandling-af-voksne-patienter.html
24: Bliv ikke ”fartblind” (husk på diagnostic momentum og framing bias – https://first10em.com/cognitive-errors/ og https://first10em.com/cognitive-errors/ – forsøger at skrive mere om dette i min e-bog om non-technical skills, somjeg skriver på): Når alt er COVID19, er det nemt at blive fartblind. Når du har 20 alarmer, og blodprøverne på alle viser inflammatorisk komponent, skal du blive særligt god til dit kliniske blik og kommunikation
- Se fx https://akutmedicineren.dk/best-of-akutmedicineren-2020-del-2-10-uvurderlige-modeller/ (del 6: Gestalt et dobbeltægget sværd)
Eksempel: Mand i 70’erne, hjertesyg- og nyresyg og karsyg, indkommer marmoreret uden anamnese hvor hjemmehjælpen har ringet 112. Klager over bryst- og mavesmerter
A: Ingen stridor
B: RF 40, SAT umålelig, ej bronkospastisk, højt respiratorisk arbejde men virker ikke som primær problemet (gestalt)
C: Umåleligt blodtryk initialt – sidenhen BT 160/90, Puls 110. Kan ikke få PVK. Diffust øm mave
D: Vridende og virker ”in terror” men normal GCS 14 (Ø4,V4,M6). Kan ikke give en anamnese eller svare på spørgsmål, men virker ikke forvirret. Blot ”påvirket”. Ej nakkerygstiv. Ingen fokale udfald.
E: Tp 36 Ø. Mikropetekkier på ballerne, men ikke i øvrigt
A-gas (svær at få): pO2 21 på 15 L ilt, POX 92%. Laktat 8, pH 7.1, K+ 5,9
Vi får ikke PVK på patienten trods forsøg med anæstesi, og vælger at bore (IO= intraossøs). Går i hjertestop, og lige inden hjertestoppet nævner ITA lægen til mig, at ”der er ingen ITA pladser tilbage” (= han skal håndteres på normal afdeling). Vi overvejer calcium, men beslutter at stoppe, da vi ingen ITA pladser har, og fordi patienten til at starte med har dårlig prognose.
Blodprøver kommer efter hjertestoppet er ovre (taget ca 15 min efter ankomst): Krea 800, K+ 7
Vurderes til: hypovolæmisk shock med svær AKI og hyperK+
Bottom line:
- Ikke-COVID patienter ses stadig (patienten herover var COVID19 negativ)
- Tærsklen for ITA for disse patienter er ikke den samme som tidligere, i Stockholm lige nu
- Bor tidligt (også på vågne patienter), hvis de er dårlige (et lille akutmedicinsk tip ? )
Tusind tusind tak for alle kommentarer til sidste post! Ingen af os har en ideel løsning til disse problemer, men vi skal ikke opfinde den dybe tallerken på alle afdelinger.
Jeg tager meget gerne imod kommentarer på akutmedicineren.dk , hvor jeg har lagt denne post i denne blog:
DEL GERNE ! KOMMENTER GERNE
Pas på jer selv!
Kærligst
Peter
PS:
PS: COVID19 – Case øve sider
- https://www.figure1.com/covid-19-clinical-cases
- https://www.medster.se/kurser/corona-trana-dig-pa-patientfall/
- https://emupdates.com/c19/

Altid spændende at høre hvordan forskellige hospitaler/lande håndterer triage og initiel udredning.
Ad. co-vid blodprøvepakke:
Personligt synes jeg at d-dimer som et co-vid standardpanel kun er med til at mudre billedet. Det må være op til den enkelte klinikers vurd af sandsynligheden for LE, at medtage denne. Udover de andre prøver du nævner, bør LDH og ferritin være med som prognostiske prædiktorer ( er også vist i flere studier).
Ad ARDS
Har du kunnet finde studier der ser på prognoser for ikke co-morbide pt med mild-moderat ARDS?
Ad triage:
Hvilke læger laver hos jer den initielle triage pba klinisk blik og værdier?
Som du selv er inde på bør det jo være læger der er vant til den slags opgaver. Dette er dog langtfra altid muligt rent mandskabsmæssigt.
Mvh. Alexander, introlæge akutmedicin
Hej Alexander – Tak for gode kommentarer og relevante spørgsmål!
Ad blodprøvepakken
Fuldstændig enig – D-dimeren kan generelt (ikke bare ved COVID19) anvendes på to måder
– Prognostisk: Ofte som en slags mortalitetsmarkør (vigtig for patienten der skal ligges ind, ift hvilken vej de går – ej relevant på akutmodtagelsen), eller hvis du er i tvivl om patientens luftvejssymptomer er noget andet (fx
– Diagnostisk: Hyppigst anvendt ved LE diagnostik, og forstår man sig på de bayeresiske principper kan den også have nogen rolle (omend kontroversiel) ved fx aortadissektion, mesenterisk iskæmi og Sinus Vene Thrombose
Ved COVID19 anvender vi den som en prognostisk markør (og vi tager den ikke medmindre vi tror patienten skal ligges ind – dog diskuteres der lidt om vi alligevel skal tage den som en del af patientens risikobedømning. Jo højere, des højere mortalitet. Men personligt mener jeg, at vi ikke behøver den hvis patienten ikke skal ligges ind….hvis du kun skal gå ind til patienten x1, som vi ønsker, så skal du dog have overvejet alle dine blodprøver fra start, om ikke du vil tage alle rør på alle patienter, og så bare sende nogle af dem)
Ad LDH og ferritin
Jep (EmCrit -> Corona) – hele diskussionen om hvorvidt vi egentlig skal bruge de diagnostiske markører er åben. På akutmodtagelsen har de lille rolle synes jeg (har dog anvendt dem til at se om patienten havde et “corona billede” til at sænke sandsynligheden for andre mere alvorlige differentialdiagnoser: “ruling out by ruling in”). I virkeligheden kan vi nok se på patientens SAT, og kliniske tilstand langt henad vejen.
Som jeg har skrevet på facebookgruppen for læger, så er den eneste prøve (udover A-gas) som ændrer min håndtering af en sandsynlig COVID19 patient, pro-kalcitoninen, da hvis den er >0,5 overvejer jeg stærkt antibiotika
Ad ARDS hos ikke-COVID patienter
Nej – har ikke søgt så meget ind i det, da det ikke har så stor relevans fra akutmodtagelsen. I virkeligheden ved jeg ikke om de har ARDS eller ikke (har ikke data nok for at de kan leve op til berlin-kriterierne – https://litfl.com/acute-respiratory-distress-syndrome-ards/)
Vi sender mange hjem, med besked om at komme tilbage, så længe de kan holde en SAT >93% og ikke har stort work-of-breathing, og vil kunne reagere hvis de sendes hjem og forværres.
Vi ser ikke så mange i den “milde” kategori (de sorteres ofte fra i triagen eller også håndterer vi dem uden A-gas, fordi deres SAT er god).
Det er mest moderat-svær der kommer forbi triagen.
Ad triage
Hos os er det H-uddannelseslæger med mindst 3 års akutmedicinsk erfaring, eller derover.
I Danmark er det ikke muligt med aktuelle mandskab, nej. I Danmark har man dog praksislæger med god gestalt-triage-evne / lægevagten. De laver stort set samme opgave som vi i Sverige som akutmedicinere ofte vil udføre i triagen. Man kan måske få dem ind, som triage, hvis der ikke er akutmedicinere nok?
Tror vi er nødt til at tænke udover eget speciale pga bemandingsproblemerne på akutmodtagelserne lige nu. Og der mener jeg almen praksis på mange måder, er det danske akutmedicinske speciale nærmest
Bedste hilsner
Peter
PS: angående dit spørgsmål om mild ARDS hos unge.
Jeg tror jeg forklarede mig dårligt, ift hvad du egentlig spørger om (ret mig, hvis jeg er forkert på den).
Det du egentlig spørger om, er om vi kan sende dem med mild ARDS hjem, hvis de er unge og uden ko-morbiditet?
Jeg har tænkt over det længe i dag og talt med nogle af mine kollegaer, og tror det kommer ned til SDM (shared decision making), afdelingspladser og tryghed for dig og patienten
visse steder i USA (New York), ved jeg, at de forsøger at organisere ilt med hjem, og kan anbefale folk at købe en SAT-måler selv, så hvis de persisterende har SAT <90%, skal de komme ind.
Unge personer uden komorbiditeter, som har SAT fx 88-93% (og man ikke tror det er anden årsag), tror jeg ikke nødvendigvis har ARDS ud fra definitionen (der findes desuden lidt diskussion om konceptet ARDS, se fx Vincent et al, 2015 Ten big mistakes in intensive care medicine). Jeg ved i skrivende stund ikke, om det giver mening at tage blodprøver og ultralyd på disse patienter for at risiko-bedømme dem (jeg tror i sidste ende det kommer ud på SDM, og deres kliniske status ud fra din gestalt bedømmelse)
Jeg sender nogle af dem hjem efter samtale med dem, om at komme igen (da de jo har en høj post-test sandsynlighed for at blive værre – men alligevel måske kun 30-40%, hvilket betyder du holder en del ude fra hospitalet, formentlig uden større problem for patienterne – de skal jo ikke intuberes endnu, og HFNO / ilt / NIV er ikke beviseligt mortalitet / morbiditet reducerende. Så for mig vil det være en watchfull waiting strategi med grundig information. Og er de meget angste, må vi tale om indlæggelse alt efter pladssituationen)
Pas på dig selv (psykisk og fysisk)
Bedste hilsner
Peter