DISCLAIMER: ingen model hjælper til alle, og ingen model sikrer god kommunikation. Jf appendix 1 for basale vigtige elementer af god kommunikation
Den
svære samtale (breaking bad news)
Glioblastomer er ubarmhjertige. Kemo/stråleterapi og operation kan øge livslængden og forhåbentlig livs(kvalitet) forlængelse. Prisen for operation kan være stor: ændring af personlighed, kramper, infektion. Siden K fik diagnosen i tidlig middelalder, har han lidt af kramper. Han vidste han skulle dø af denne sygdom, men ville forsøge en sidste chance med operation. En uge efter operationen ender han i min neurologiske akutmodtagelse på et af hovedstadens hospitaler med kramper og symptomer på øget ICP (øget intrakranielt tryk). CT skanningen fra modtagelsen viser formentlig vækst af tumoren, trods nylig operation. Patienten og konen afventer svaret på skanningen fra mig.

So what?
Dagligt står vi i svære samtaler med pårørende på akutmodtagelsen. Det vil ofte være pga nyopdagede alvorlige sygdom- eller død. I appendix 1 til første del af denne blogserie beskrev jeg vigtigheden af, at patientens respons altid er i orden (så længe det ikke er farligt for andre eller dem selv – i hvilket fald man på empatisk vis må sætte grænser). Ligeledes blev det beskrevet at vi ikke skal fikse deres problem, men rumme det.
Selvom vi sjældent kan gøre meget i disse situationer rent medicinsk, så er det vigtigt, at vi udover at være til stede (jf del 1) og aktive i samtalen, leverer beskeden på den måde, som er bedst for modtageren. De potentielle fordele ved dette er bl.a
- at patienten ikke traumatiseres unødigt (mange patienter husker overleveringen af beskeden som unødigt forvirrende og uempatisk)
- at lette den psykologiske byrde
- at information forstås og huskes bedre af patienten
Der findes mange modeller overlevering af svære beskeder, og en diskussion om vi altid skal give disse beskeder til alle patientgrupper, findes også.
En simplificeret og generel model, der har virket for mig (i neurologi, pædiatri, akutmedicin, geriatri og psykiatri), og som også er beskrevet flere steder i litteraturen, vil jeg dele med jer.
Kunsten i denne samtale er,
at holde sig til princippet om ”less is more”. Efter beskeden er givet og
patienten reagerer, er resten af samtalen egnet til, hvad patienten har behov
for at vide.
Spørgsmålet om, hvorvidt man bør eller ikke bør give information til patienten,
er der lavet studier over, som viser, at patienter generelt ønsker
informationen. Graden af information er dog stærkt individuel, og det er
vigtigt, at have dette for øje, før man starter (spørg evt ind til ”hvor meget
vil du / I have at vide?”). Forbehold også altid retten til ikke at kende
svaret til de spørgsmål patienten stiller – forsøg at give klare svar på,
hvornår man kan følge op på dem.
Hvem skal have denne samtale?
Dette er en individuel vurdering – de fleste involverer enhver form for information, der har potentiel livsændrende effekt på personens liv (dvs ikke alene alvorlige diagnoser, men også information om fx underretning af børn, et brud på pianistens hånd m.v). Vær opmærksom på, at vi kan aldrig vide, hvad er en alvorlig besked for en patient, og må derfor til tider anpasse os ift patientens respons (Jf atul gawande, Being mortal)
Modellen (variation af SPIKES modellen)

Punkt 0 – Er du klar?
- Har du informationen klar (evt udprint, billeder, m.m)
- Er teamet samlet (sygepl, læger etc) – hav altid så vidt muligt en bi-sidder / sygeplejerske med (som evt kan varetage slutningen af samtalen, hvis man er nødt til at gå)
- Er du fysisk klar (homeostase – toiletbesøg, mad, søvn ; travlhed – fjern telefonen så vidt muligt etc)
- Er du mentalt klar (er du et sted, hvor du vil kunne ramme balancen mellem empati og professionalisme? Hvis du føler du ikke er, kan det være en anden skal tage samtalen)
- Kropssprog: afstem ansigtsmimik (fx neutral, empatisk i stedet for storsmilende eller surmulende)
- Sprog: tal langsomt, roligt og tillidsfuldt
- Rammen: er lokaliteten rigtig til denne information (uden afbrydelser, privat etc)
Punkt 1 – Introduktionen:
Kort og præcis introduktion af dem i rummet og deres funktion (forsøg at huske navne)
Punkt 2 Forstå hvor patienten er (skab fælles forståelse) / opsummering:
Få patienten til at opsummere forløbet, og deres forståelse af informationen givet (fx ”hvad er din forståelse af dit forløb indtil videre?”, ”har du / din læge, talt om / gjort dig tanker om, hvad det kunne være?”). Dette punkt er godt i enhver sammenhæng (stuegang, akutmodtagelse m.m) – at kende til patientens synspunkt, før man informerer videre. Fyld gerne selv ind, hvor der er huller.
Det kan på dette tidspunkt også være relevant at spørge ind til, hvor meget information patienten ønsker
Punkt 3 Explicit warning (varsling)
Jo mere patienten ved / forstår, des mindre behøver man at varsle: Det er hér vigtigt at fornemme hvor ”warned / varslet” patienten er / forstår de, at dette er en alvorlig besked de skal have? (udføres i punkt 0-2). Er det en ikke-akut setting kan det hér være vigtigt, at bruge lidt tid på ”warning”.
Patienter, der ikke er varslet er fx patienter på akutmodtagelser, der ikke regnede med at have alvorlig sygdom ud fra deres symptom, eller de pårørende der ringes op pr telefon om patienten. Her bliver man ofte nødt til at lave en eksplicit varsling (Fx “jeg har desværre en alvorlig besked til dig”, med en efterfølgende kort pause i samtalen, så patienten forstår dette). I visse samtaler kommer man direkte ind, hvor enten pårørende eller patienten “bryder” strukturen i samtalen, og ønsker at vide hvad svaret er nu! Her er min personlige anbefaling fortsat, at man udfører særligt punkt 2 lidt hurtigt, da patient / pårørende ofte ikke vil kunne forstå den kontekst punkt 3- og 4 gives i. Der er behov for “catching up to speed” introduktion før beskeden.
Patienter, der oftest er varslet (implicit), er patienter på onkologiske ambulatorier, eller patienter, der har været igennem et længere forløb på en akutmodtagelse med løbende information.
Det er vigtigt at forstå, at hvad der er alvorligt for én patient, ikke nødvendigvis er alvorligt for en anden jf STEPS , og nogle diagnoser kan være alvorligere end vi tror for patienten (fx et stroke eller epilepsi for patient i transportbranchen, fraktur for atleter, atleter eller kirurger m.v…hvilke sygdomme ville være ødelæggende for dit liv eller din karriere?). Derfor skal man altid overveje warning ved overlevering af diagnoser / beskeder (særligt over telefon)
Punkt 4 Informationen gives
Informationen gives i én sætning og herefter siges ikke mere (lad patienten bryde tavsheden – også selvom det tager minutter)
- Det er vigtigt, at der ikke anvendes jargon, og at sætningen kan forstås utvetydigt (anvend fx ordene cancer, kræft, alvorlig sygdom, død – vær ikke unødigt kynisk, men pak det ikke ind i metaforer eller ordsprog)
- Efter beskeden er givet, og patienten giver udtryk for at forstå (verbalt eller non-verbalt), lader man patienten være den, der bryder tavsheden (giv rum til følelser)
- Resten af samtalen er fuldt på patientens præmisser, og hvad de har brug for at vide
Punkt 5 Varetag patientens reaktion
Når patienten har brudt tavsheden er det fordi, de har samlet sig, og hvad end de har behov for at få at vide, må man forsøge at svare på (jf appendix 4 for eksempler på svar)
Pas på sætninger generiske sætninger, der fjerner dig fra patietnen, som
- Er du okay? (hvad tror du selv!?)
- Det kommer til at blive godt / gå godt alligevel (vi skal rumme patienten, ikke fikse) jf del 1, og Bent Falk: At være der hvor du er
- Det forstår jeg godt (gør du virkelig det?)
I stedet:
- Rum patientens reaktion, giv plads til den og udtryk accept overfor den. Man kan ofte tage en åben, passiv og empatisk holdning evt med fysisk kontakt hvis man er komfortabel hermed, der illustrerer, at når de har brug for det, er man dér til at hjælpe
- Valider og normaliser patientens respons (Hvis det passer, kan det være bedre med ”jeg”-sprog (subjektivt): ”jeg kan se, at du er sur / ked” eller ”jeg kan se / høre / føle på dig, hvor svært det må være”)
Særlige situationer
- Er reaktionen meget stærk, kan det være nødvendigt at sætte grænser på en empatisk måde (”jeg kan se hvor hårdt er er for dig – men vi kan ikke acceptere, at du ødelægger vores inventar” – hjælp dem gerne til et andet sted, væk fra andre patienter, hvis de ikke allerede er det)
- Er reaktionen meget langvarig, må man ofte lade bi-sidder overtage for at man kan varetage andre opgaver
- Kommer der ingen reaktion (som om man havde sagt enhver anden ting til patienten), kan man blive i tvivl, om patienten har forstået informationen – man kan hér bede patienten opsummere hvad der er blevet sagt – evt ”Jeg vil bare sikre mig, at JEG har udtrykt mig tydeligt – kan du kort forklare mig, hvad jeg lige har fortalt dig?” eller “for nogle patienter, kan det være svært at evne at fortælle det her til deres pårørende – det kan hjælpe, at få sagt ordene, hvis du er klar til det”)
Punkt 6 Spørgsmål og afslutning
Vær ærlig, hvis der er ting vi ikke ved (ofte spørgsmål om prognose – jf appendix 4) – man kan fx sige, at vi ”tager det en ting ad gangen”, da al information kan være overvældende
Patienten har ofte behov for at vide ”næste skridt” (ofte meget konkret og fysikt: fx at forklare, at de skal rejse sig og gå ud af døren m.v) – giv patienten en plan (gerne nedskrevet i punktform). Den behøver ikke være kompliceret
Punkt 7 Pas på dig selv
Tal med dit team, defuse eller tag en kort pause efterfølgende (spørg evt teamets følelser og holdninger)
Vigtige generelle betragninger om modellen

Der findes lignende modeller til “breaking bad news”, og i sidste ende, er “det at være til stede” (appendix 1 og del 1) nok et af de vigtigste enkelt råd. De øvrige modeller på området er ikke væsentligt anderledes. Særligt gode kilder til betragtninger om denne model og den alvorlige samtale generelt, er Liz Crowe, og LITFL. Følgende er nogle vigtige key-points i denne alvorlige samtale
- Dig selv (sprog, rumme): Det er vigtigt, at være opmærksom på sig selv inden man går ind (er du klar til samtalen?). Hvis svaret er ja, så vær opmærksom på følgende
- Sprog: undgå læge jargon, forsøg så vidt muligt at tale utvetydigt (fx hvis nødvendigt, vær da ikke bange for at nævne ord som død, cancer / kræft, alvorlig)
- Rumme: vær rolig, empatisk og forsøg at holde igen med at forsøge at fikse problemet (det er umuligt). Skab i stedet et rum hvor følelser er okay at have, og giv plads til, at du kan være det, patienten behøver i situationen.
- Håb Vs realisme: det er en kunst ikke at slukke håbet, men give præcis information. Måder man kan gøre det på, er ved at tale probabilistisk, og være ærlig omkring ting vi ikke ved. Hvis pletten på lungen er på et røntgenbillede, skal man først have flere undersøgelser for at bekræfte det.
- Warning (Varsel): Konceptet med warning (dansk: varsel), handler principielt om, at det er svært forstå noget ude af kontekst. Hvis den, der modtager beskeden ikke i en eller anden grad er forberedt på det, vil informationen forekomme absurd (analogien er plasteret der fjernes fra et stort sår Vs lille sår – hvis man river plastre af store sår (= uden varsel), vil smerten være så stor, at man ikke kan bære den).
Warning er ikke bare mundtlig advarsel, men også rammen der sættes. Rammen er ofte nok, og man kan via de første sætninger med patienten / pårørende, ofte fornemme om man behøver at varsle verbalt. - Reaktionen: uanset patientens reaktion, er den naturlig for dem i øjeblikket. Der er mange slags reaktioner fx 1) Vrede, 2) gråd, 3) apati, 4) indifferens, 5) shock
Variationer på modellen:
- Stabile patienter med behov for besked: til patienten, der mere eller mindre uventet skal have en alvorlig besked på akutmodtagelsen, kan overstående metode passe fint
- Ustabil patient med behov for akut besked: Ved den akutte setting (fx efter traumekald med dødelig udgang, hvor pårørende venter og skal have beskeden, at deres kære er død), kan punkt 2 til tider hoppes over / gøres ganske kort / tages efter informationen er givet . Punkt 3 er oftest allerede udført i form af rammen, men kan udtrykkes non-verbalt (https://www.youtube.com/watch?v=fIPxKfBjPu0 10:00-10:25)
- Telefonopringning af pårørende: Dette er måske den mest udfordrende variant, da informationen ofte kommer helt uden varsling, og vi ikke har non-verbal kontakt til at hjælpe. Oftest skal hele samtalen ikke udføres i detaljer, og følgende punkter er essentielle:
- Punkt 1: Introduktionen:
- Introducer dig selv (I i ISBAR) –
- Sikr identitet af den du ringer til + deres lokalisation (lad dem gå et sted hen, hvor de kan tale / holde ind til siden, hvis de er i bil)
- Punkt 3+4 (punkt 2 har de ofte ingen forudsætninger for): ”jeg har en alvorlig besked” (ofte er der nok warning i, at man ringer fra et hospital) -> forklar kort situationen (fx din kone har desværre været ude for en ulykke), og hvad vi gerne vil have dem til at gøre
- Punkt 4: Planlægning (få dem til at skrive ned; få dem om muligt til at tage en taxa eller nogen til at køre dem)
- Punkt 5: Afslutning (afslut samtalen ordentligt, giv evt et nummer vedkommende kan ringe på, og besked om hvor de skal henvende sig)
- Punkt 1: Introduktionen:
Det er kun ham og konen i rummet. Jeg giver K beskeden – at sandsynligheden for vækst ikke kan udelukkes, men vi behøver en MR skanning for at bekræfte det. Han bliver han pludseligt fjern i blikket, og begynder at krampe (tydeligt PNES krampe) med konen, der ser på mig, og vil have, at jeg gør noget. På dette tidspunkt i min karriere, havde jeg ikke set mange krampepatienter. Jeg var dog godt klar over, at dette formentlig var et PNES anfald, og forsøger halvhjertet at forklare dette til konen, imens hendes mand stadig er voldsomt i gang. Jeg føler mig hjælpeløs overfor en tilstand, jeg ved, hvad er, men ikke kan behandle, og tilkalder derfor en senior kollega, der tilfældigt viser sig at være ledende overlæge og epilepsi ekspert.
Jeg glemmer aldrig hvordan han tog hans hånd og søgte øjenkontakt (begge gode råd ved PNES patienter), og talte beroligende til ham. Vi kunne ikke løse hans problem. Men vi kunne være dér, vise ham respekt, venlighed og empati og lade ham reagere på den måde han behøvede.
- Videre læsning
- Vitaltalk (ressource hjemmeside): http://vitaltalk.org/guides/serious-news/
- Liz Crowe (st emlyns) indlæg om breaking bad news: http://www.stemlynsblog.org/communicating-terrible-news-can-we-do-it-better-liz-crowe-at-st-emlyns/
- How to tell a mother, her child is dead: https://www.nytimes.com/2016/09/04/opinion/sunday/how-to-tell-a-mother-her-child-is-dead.html
- Decision aids (til at hjælpe patienter med at træffe lettere (og sværere) beslutninger):
- Baile WF, Buckman R, Lenzi R, Glober G, Beale EA, Kudelka AP. SPIKES-A six-step protocol for delivering bad news: application to the patient with cancer. The oncologist. 2000;5(4):302-11: http://theoncologist.alphamedpress.org/content/5/4/302.long
- CAMES / CEKU: den svære samtale pdf 2016
Den prognostiske samtale / EOL (End of life) / shared decision making

So what?
Dagligt gennemgår patienter unødige indlæggelser, diagnostiske tiltag og behandlinger, fordi de ikke kender deres egen prognose. For at nævne nogle få særligt relevante grupper: fx plejehjemsbeboere med lavt funktionsniveau, frail ældre hvor der tages stilling til genoplivning, terminalt cancer / lunge / hjertesyge, herunder KOL patienter indlagte for 3 gang i denne måned. Årsagen til at disse samtaler kan være vigtige at udføre, og udføre godt er fx
- Patienternes beslutninger vil ofte være anderledes, hvis de er velinformerede
- Samtalerne behøver ikke tilendebringes i akutmodtagelsen, men et frø kan plantes ift videre samtale på afdelingerne, med egen læge eller pårørende.
- Palliation er ikke kun for døende cancerpatienter, og ”supportiv” behandling for enhver kronisk sygdom. At øge livskvaliteten fremfor livslængden (kan også foregå parallelt – udelukker IKKE hinanden), er noget, som vi bør fokusere mere og mere på, med vores aldrende befolkning i akutmodtagelserne. Et fokus på livskvalitet kan, sjovt nok, ofte forlænge livet mere end fokus på kurativ behandling
- Udføres det på en empatisk og genuin måde, er det ofte en befrielse for patienterne, og overdiagnostik / overbehandling mindskes.
- Mod livets ende, anvendes flest penge indenfor sundhedssystemet. De skal anvendes rigtigt.
- Det er ikke ligemeget hvor man dør (https://www.ted.com/talks/peter_saul_let_s_talk_about_dying)
Jeg har ofte disse samtaler om behandlingsniveau på akutmodtagelsen – man behøver ikke at færdiggøre dem, da denne samtale går over flere konsultationer med forskellige læger. Men man kan starte samtalen. Hyppige patientgrupper, er ældre der skal indlægges, hvor man skal tale med dem om behandlingsbegrænsning (HLR? ITA?)
Hvem skal have denne samtale?
I princippet kan man tale med alle om prognose / behandlingsniveau (selvfølgelig ikke unge og friske mennesker, men kronikere eller akut syge). ”The suprise question” er et screeningsspørgsmål, man stiller sig selv, for at overveje hvilke patienter der behøver en samtale om EOL. The suprise question er som følger: ville du være overrasket (suprised), hvis patienten overfor dig døde indenfor 6 mdr? Hvis svaret er nej, bør man overveje samtale med patienten om behandlingsniveau / prognose. Dette kan udpensles med forskellige score, der ofte er organspecifikke, men gerne indeholder følgende elmeneter, for høj mortalitet indenfor næste 6 måneder:
- Indikatorer på forværring af kronisk sygdom: utilsigtet vægttab, malnutrition, multiple ko-morbiditeter, polyfarmaci
- Faldende funktionsniveau (ADL)
- Hyppige indlæggelser (fx >x3 indenfor 2-3 måneder eller lang tid på ITA)
- (næsten) alle patienter skal ved deres hospitalsbesøg have vurderet behandlingsniveau. Dette fordrer en samtale som denne med patienten
Forudsætning for modellen
Mange af principperne for denne model er de samme, som er gennemgået i ”den svære samtale” herover
Kort og kvalitet: En præst der underviste os, fortalte mig tidligt på studiet, om essensen ved dette emne. Hvis en patient har 5 store spillekort (fx familie, fodbold, gå i naturen etc), hvorpå denne skriver de ting, der giver hans/hendes liv mening, så vil sygdom og alder tage ét eller flere af disse kort væk. Det er i samtalen om prognose vigtigt, at finde ud af 1) hvor mange kort har patienten tilbage (hvad giver mening for dig lige nu?), 2) Hvad kan vi gøre for at gøre de kort du har tilbage, større? Eller at skaffe nogle nye?)
Betragtninger om mænd: Alle, men særligt mænd, kan særligt have svært ved at tale om disse ting (jf forskning fra selskab for mænds sundheds forskning: http://www.sundmand.dk/Viden-om-maend-og-sundhed.php ), og åbne spørgsmål (hvordan er din forståelse om din sygdom?) kan til tider erstattes af lukkede og specifikke (tror du, du har langt igen?)
Modellen for den kronisk syge (fx KOL GOLD D patienten, NYHA IV hjertesvigt patienten, terminal cancer m.v)

- Punkt 0: Er du klar (jf herover) og er patienten klar (informationsmængde)
- Punkt 1 Spørg ind til patientens egen forståelse af sygdom / prognose:
- Man kan evt skubbe lidt til dette ved spørgsmål som ”jeg kan se, du har været indlagt nu 3 gange på seneste 21 dage – hvad tænker du omkring det?” eller ”hvad forstår du (og din læge) om din sygdom?”
- Hvis man har tid, er det af enorm vigtighed at høre til patientens ”kort” (jf herover), evt via pårørende – følgende er en metode, inspireret af de 5 spørgsmål, som Atul Gawande anvender i Being mortal:
- Hvad er dine prioriteter i livet lige nu?
- Hvad er din største frygt, hvis deres helbred forværres?
- I fald, at tiden pludselig bliver knap, hvad er da din højeste prioriteter?
- Hvad vil være uacceptabelt outcome for dig?
- Punkt 2: Spørg ind til patientens ønske om information (mængde og type):
- Spørg fx ”nogle patienter (= normalisering), ønsker ikke al information, men vil blot have overblikket over deres tilstand – er det sådan du har det?”
- Nogle patienter, vil ikke have nogen information overhoved, og vil ikke tage stilling til noget. Dette er helt fint og normalt, vær empatisk og lyttende.
Drejer det sig dog om en behandlings-niveau samtalen eller en mere ”akut” samtale om prognose (fx den svært syge, med formentlig død indenfor få timer til dage), nævner jeg ofte at ”…det er ikke noget du behøver beslutte nu”, men ”det kan være en beslutning der bliver taget for dig, hvis situationen forværres – dette vil så vidt muligt selvfølgelig være i samarbejde med dig”. Vær hér gerne empatisk - Det kan ofte hjælpe at gøre opmærksom på, at store livsbeslutninger, som denne ikke behøves træffes alene: Hér kan det hjælpe at opfordre at tale
For eksempler på udførsel anbefales Ragland et al, eller Being Mortal (jf kildeliste).
Situationer, jeg selv har stået i flere gange er med KOL patienter i akutmodtagelsen, der har været indlagt flere gange seneste måned, og nu er mere eller mindre stabilise.
Punkt 1: Jeg har gennemgået din journal, og kan se du har haft en hård måned, og været indlagt flere gange. Kan du forklare mig hvorfor du har været indlagt? Hvad er din forståelse af årsagen til at det bliver ved med at ske? Har du talt med din egen læge eller din familie omkring det her? Hvad er din egen forståelse af din sygdoms alvorlighed?
Punkt 2+3 (hvis patienten ønsker at gå videre): Har du og
din egen læge nogensinde talt om, at der kunne komme en tid med så mange
indlæggelser? Har du selv tænkt over dette? Kunne du være interesseret i at få
lidt mere at vide om det? Er der noget, du ikke vil tale om?
Man kan presse lidt mere på (aldrig tvinge patienten til samtaler /
beslutninger om noget de ikke vil tale om):
- Jeg føler det er noget, vi er nødt til at tale med dig om, nu du har været indlagt så mange gange på den seneste måned?
- Det er min faglige mening ud fra dine forløb, at der er en risiko for, at du indenfor en nærmere fremtid vil blive indlagt igen og/eller have brug for støtteventilering – hvad tænker du omkring det? Har du gjort dig overvejelser omkring hvad der skal ske, hvis du bliver syg igen?
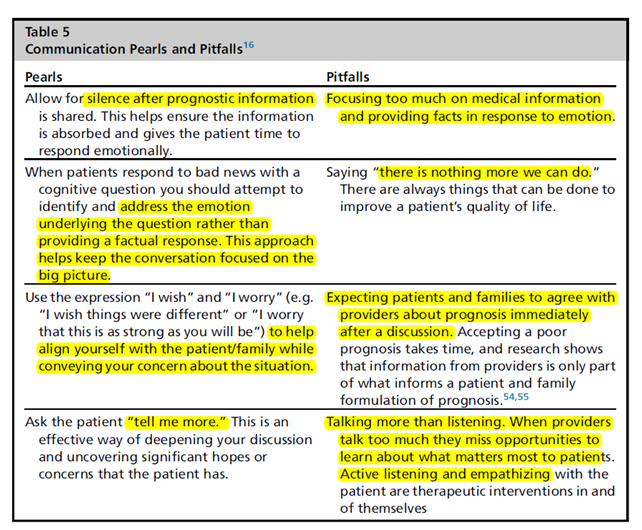
Serious Illness
Variationer
Ved akut sygdom (fx rAAA): ved akut sygdom kan overstående model ligeledes anvendes. Hér kan der ligges særligt vægt på følgende
- Gå ikke fra patienten (angst) eller vis hvordan han/hun kan få fat i personale (hav sygeplejerske / pårørende ved patienten for at mindske angst) – giv smertestillende m.m i det omfang der er behov for
- ”fly ahead of the plane”: jf figuren i del 4 decision making – hop et par skridt frem i kronologien, og spørg dig selv – hvad hvis? (hvad hvis patienten overlever? Kan patienten så klare ITA indlæggelse? Kan patienten så klare genoptræning? Vil patienten herefter komme tilbage til et, for patienten, meningsfyldt liv?)
- Hvis patienten ikke kan give udtryk for sine ønsker, er det vigtigt at forsøge at skaffe information om præ-morbid status (plejehjem, pårørende), for at se hvad vi potentielt kan vinde (evt høre om, hvad dem om, hvad der er vigtigt for patienten)
Ved børn: Selvom mange af de samme principper gælder, skal informationen til børn være målrettet barnets kognitive alder (særligt fordi små børn tror sygdom, hos dem selv og andre er deres skyld). Kilder jeg, har fundet brugbare, er følgende (inkl link til kilder jeg ikke har læst, men ville læse, hvis jeg skulle læse op på dette emne):
- At fortælle børn, om deres
forældres alvorlige sygdom
- http://www.stemlynsblog.org/kings-horses-difficult-conversations-children-critical-care-st-emlyns/ + podcasten forbundet med den!
- At fortælle børn- og forældre om barnets sygdom
- Mistanke om seksuelle overgreb
Videre læsning
- Ragland et al, 2017: Addressing Prognosis In Serious Illness (systematisk tilgang og “the surprise question”)
- Selskab for Mænds sundhed: http://www.sundmand.dk/Viden-om-maend-og-sundhed.php
- Atul Gawande, 2015: Being Mortal (5 step model
– vigtigheden af, at afdække, hvad der er vigtigt for patienten)
- De 5 spørgsmål gratis på internettet: https://www.nextavenue.org/atul-gawandes-5-questions-ask-lifes-end/?hide_newsletter=true&utm_source=Next+Avenue+Email+Newsletter&utm_campaign=ce197244f7-05_19_2016_Thursday_Newsletter&utm_medium=email&utm_term=0_056a405b5a-ce197244f7-165182017&mc_cid=ce197244f7&mc_eid=c94921cad7
- Paul Kalinithi, 2017: when breath becomes air (autobiografisk fortælling om ung læge, der får terminal lungecancer – samtalen med hans onkolog giver indblik i den skarpe balance mellem bevaret håb og realisme)
- Ben Falk, 2012: at være der hvor du er (evnen til at rumme og ikke fikse patientens problem, kommunikation som heling)
- https://www.ted.com/talks/peter_saul_let_s_talk_about_dying
- Ressourcer til at hjælpe
patienten der hvor de har mest behov (fx for den palliative patient, som vi ser
i akutmodtagelsen nu og da):
- EORTC score (bed dem fx udfylde, inden du ser dem, for at få overblik over, hvor vi kan hjælpe dem mest) – prints fra lægehåndbogen eller fx https://www.regionsjaelland.dk/dagsordener/dagsordener2012/Documents/1361/1762055.PDF
- Geriatri og frailty
- Nickel, Christian et al, 2018, 1st edition, Springer: Geriatric Emergency Medicine
- Clegg et al, 2013: Frailty in Older People (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4098658/pdf/emss-59306.pdf )
- Tinetti, Mary, 2017: the Geriatric 5 M’s: a new way of communicating what we do og http://canadiangeriatrics.ca/wp-content/uploads/2017/04/UPDATE-THE-PUBLIC-LAUNCH-OF-THE-GERIATRIC-5MS.pdf
