Senest opdateret: 29/11-2020
Jeg har længe overvejet om jeg skulle skrive endnu en blog om C19. Jeg er ”pappaledig” (barsel), og har ikke været klinisk aktiv under den nye C19 bølge (endnu – vi er nyligt gået op i næsthøjeste niveau på krise-skalaen). Jeg taler dog dagligt med mine kollegaer og er med i vores diskussioner om den daglige situation. Jeg ønsker ikke at tilføje til den enorme mængde (over)information vi får dagligt, og skriver derfor kun når jeg føler, at jeg har noget at sige – et punkt jeg endnu ikke har nået.
Men denne uge kom jeg til det punkt bl.a efter at WHO (endelig, i min mening) anbefalede imod at anvende remdisivir, og nyhederne om vaccination i nær sigte bliver mere realistiske
Har du ikke tidligere kigget på mine blogs fra første C19 bølge, så er der stadig megen relevant information at hente dér, særligt nu når Danmark virker at være i lignende situation som vi i Stockholm var, under første bølge.
Læser du kun en ekstra af mine C19 blogs udover den du læser nu, anbefaler jeg, at det er denne: prepare to fail. , fordi den handler om den psykiske antifragility vi behøver for at overleve. Liz Crowe fra St emlyns har nyligt lavet en “surviving the second wave”, som også er værd at lytte til
De essentielle pointer jeg har rejst i tidligere blogs, står jeg stadig ved angående:
- Psykologisk stress af frontline workers
- vigtigheden af at forstå hvad godt lederskab er
- håndtering af usikkerhed (tolerating uncertainty)
- semantikken- og kulturen omkring “fejl” (learn not blame kultur og hindsight bias)
- og vigtigst af alt: kommunikation
I denne blog vil jeg tilføje 5 punkter om lærdomme jeg enten har samlet op siden første bølgen, eller som jeg vil uddybe endnu mere på ud fra probabilistisk tankegang, eller som jeg synes applicerer endnu mere til den aktuelle situation.
Here we go:
Punkt 1: Forsknings misinformation og hvornår vi skal implementere en ny diagnostik / behandling?
I think there is both overuse and underuse if healthcare […]in most developed countries […] we’re spending so much and wasting so much that “healthcare” is one of the leading public dangers for health . It’s possible that our society will disintegrate just because we’re wasting too much or trying to do too much that has very little evidence or even has evidence that it is unnecessary. It’s a major threat and something that everyone interested in health needs to fight against. I think at some point we need to fight against medicine – it’s becoming really dangerous
John P. Ioannidis, 2019: The recommended Dose podcast
Før vi begyndte på C19 var medicinsk forskning (ligesom mange andre videnskabelige felter) i en reproduktionskrise, og vi er kommet til en slags ”hubris” situation, hvor teknologi har overtaget det, der tidligere var lægens essens (Telos):
Every time a doctor sees a patient, the patient should feel better as a result
Bernard Lown quoting a unnamed Siberian Doctor he met; The Lost Art of Healing
eller det Ken Milne kalder “NNT = 1” (og som også ligger sig opad Hippokrates ord om “…altid trøste”)
Denne essens var en balance mellem teknologi og “compassionate care” (for mangel på dansk ord), hvor man lyttede til patientens problem og forstod dem som en hel person, og anvendte den bedste mulige behandling ud fra patientens forudsætninger og situation.
“Det medicinske mirakel” (den utvivlsomt imponerende mængde landevindinger medicin gjorde igennem særligt sidste halvdel af 1900-tallet), sammenblandet med større og større financielle interessekonflikter, og et fokus på produktion og et “earlier is better”-mindset har sat os i ubalance med favorisering af teknologi. En bølge som har været selvgenerende til et punkt hvor vi har en enorm excess af lav-kvalitets studier fordi vi har skabt de forkerte incitamenter for vores videnskabskultur- og farmaindustri.
You have to see people not as individuals seeking information but as social creatures , inmeshed in games of competition / war / conflict . When the conflict level is low and you put us in the right circumstances and institutions , we actually can find the truth (that’s the magic [telos] of university and of science ). But imagine a scientific field in which suddenly – you take all the normal dynamics of science – and then you put a lot of money in, so there’s a huge amount of money riding on whether you get this discovery or patent . That would corrupt things and of course that has happened to some degree in medicine
Jonathan Haidt, Making sense podcast with sam Harris

Som vi kommer til i punkt 5, så er misinformation et stort tema i det moderne samfund, og ligesom det har været det i almenheden, så har det i større og større grad været svært at finde ”sandheden” i medicin til dels pga misinformation, og til dels fordi miljøerne, der skal til for at skabe mulighed for at “finde sandhed” korrumperes af interessekonflikter.
Jeg er snart færdig med en længere blogserie om dette emne, og vil derfor ikke gå i flere detaljer, men referere til John P. Ioaniddis’ artikel om emnet: How to survive the medical misinformation mess, 2017, og der findes hér en af hans nyeste forelæsninger på emnet, og hér en podcast fra den anbefalingsværdige ”the recommended dose” podcast fra Cochrane
Maskinen der dukkede op fra sandet under C19
How society works is very hard to see. Think of it as an incredibly complicated machine burried in the sand, where we can’t really see it. We all tell stories about it (on the left they have one story about and on the right they have another story about it), but we don’t really know. Then when a crisis hits the machine starts working, or we see it working, and it tends to not be what anybody thought […] So it’s more like we see things we didn’t know about before, but we made up stories. And we are very good at maintaining our stories if we want to
Jonathan Haidt, on the social psychology of Crisis, RSA, youtube
Det er i dette ovenfor (kort) beskrevne problematiske videnskabsmiljø, at C19-krisen pludselig kommer ind i billedet. Den ”maskine” vi har designet som altså er meget influeret af hubris, penge og lobbyisme, har gjort, at de ”små signaler” som kræver store studier for at finde, ofte drukner i havet af bias og interessekonflikter i forsknings- og knowledge translation processen (herunder gennem guidelines).
Under en krise kommer maskinen tydeligere frem (jf Jonathan Haidts quote herover), og vi har på mange måder set vores videnskabs-maskine fra den værste side (selvom der er undtagelser fx RECOVERY studiet) med interessekonflikter og mangel på kommunikation- og koordination imellem forskningsområder m.m
Lægevidenskaben har desperat forsøgt at leve op til den hubris vi har skabt for os selv siden ”det medicinske mirakel”, og vi har glemt den anden del af balancen: håndteringen af usikkerhed, vigtigheden af kommunikation og ”compassionate care”
Og i et forsøg på at holde facaden oppe under C19, har maskinen forsøgt at implementere massevis af behandlinger i et desperat forsøg (fx remdesivir, Hydroxycloroquin etc) – fordi det er det, den kan. Vi ved i ”fredstid” at denne process ofte skaber ”medical reversals” (medicin som aldrig skulle være blevet implementeret i første omgang, havde vi lavet studierne til det), og det kommer vi til at se i stor grad (efter dette indlæg skrives har WHO nu frarådet imod Remdesivir), og gør det næsten umuligt for klinikere, forskere og befolkningen at fokusere på andre potentielt vigtigere ting som vi ved har effekt, selvom de ikke er “en magic / golden bullit”
[Medical] Reversal occurs when a currently accepted therapy is overturned, found to be no better than the therapy it replaced. This often occurs when a practice – a diagnostic tool, a medicine, a procedure, or a surgical technique – is adopted without a robust evidence base.
Many people dismiss this phenomenon [reversal] as the natural course of science: of course hypotheses turn out to be wrong, and we can only move forward through trial and error. Altthough this is certainly true in biomedical science – where there are false starts, good hypotheses that fail to live up to espectations – it is not the case in medicine. Medicine is the application of science. When a scientific theory is disproved, it should happen in a lab or in the equivalent place in clinical science, the controlled clinical trial. It should not be disproved in the world of clinical medicine, where millions of people may have already been exposed to an ineffective, or perhaps even harmful, treatmentVinay Prasad og Adam Cifu: Medical Reversal (bog, 2016)
For en grundig gennemgang af hvorfor “medical reversal” er et kæmpe problem, anbefales Prasad og Cifu’s bog fra 2016: Medical Reversal
Simon Carley sammenfatter problemerne med , hvad denne tidlige interessekonfliktfyldte panik-implementering af medicin på dårligt evidensgrundlag har gjort under C19, og potentielt kan gøre i alle tider (SGEM xtra afsnittet (the changing man) (paraphrasing)):
“The harms of adapting a treatment modality without good evidence (I.e hydeoxycloroquine, remdesivir etc)
1: distraction / opportunity cost: we may spend our time doing a therapy (and some of these therapies take quite a bit of time to deliver) and it turns out that was a waste of time . We could be doing something else with more benefit even if it’s just simple supportive care
2: Hope: we put a lot of efforts on the idea that there will be a magic bullet . That there will be something that “If we just find this it’ll make everything okay” and that is not a good way of thinking about Covid-19 or any – particularly infectious – diseases . We are always going to look at having a package of care and we are going to look at a lot of other factors : diagnostics , epidemiology, risk factors and other things…it’s gonna take a package to get everybody through it (COVID-19)
3: Resources : less rich counties will risk spending the little money they have on therapies which don’t work
4: False hope: we may give falls hope to relatives if we say “if you get this therapy you will get better”
5: medical reversal: once something is out there and adopted it’s hard – or even unethical – to study it . It can therefore take a long time to find the truth
6: Taking advantage of clinical equipoise: if we don’t investigate these therapies now we’ll lose that sense of clinical equipoise . At the beginning of this pandemic we genuinely did not know at all whether anything would work , because we had never seen this disease before . ..It’s a great place to do science – from a situation of true equipoise … but if we start adopting therapies it (equipoise) will disappear . And it will be more difficult for us to do well designed trials , to recruit … all that end up with longer time , lower quality of studies and less applicability of studies and moves us away from EBM
So when we decide what we are going to believe and when we are going to change we got to remember all of these potential harms as well as potentially the benefits”
Små studier store effekter
I de seneste år er det blevet klart via forskning, at “fake news” (her forstået som dårligt udforskede; hadfulde- eller provokerende udtalelser; revolutionerende eller sensationaliserende mere end sande etc) rejser hurtigere og længere på internettet end grundigt, naunceret og gennemarbejdet materiale (lidt som at tage en mars bar i stedet for et ordentligt måltid), så er det oftest for godt til at være sandt. Som forskerne af et af de største studier på området forklarer indenfor sociale medier forklarer sammenfatter
Lies spread faster than the truth
Vosoughi et al, 2018: The spread of true and false news online
Hvad har det med medicin at gøre? Jeg indrømmer at analogien ikke er helt perfekt, men jeg synes der er noget om det – små studier som gennem nyhedsmedier præsenteres som sandheder (“nu har forskere fundet xx og yy”) som sandheder er “sensationaliserende” på samme måde som “fake news”, og rejser længere end velfunderet forskning.
Anand Senthi (en akutlæge fra Australien, som I skal høre mere om lige om lidt), forklarer i sit EBM 2.0 projekt, at små studier som tommelfingerregel er mere sandsynlige at skabe store effekter (der ofte senere viser sig at være falske eller kraftigt modificerede, når større studier udføres) – det er med andre ord en god taktik for farma-firmaer der vil skabe sensation / hype.
Majoriteten af studierne vi så i starten af C19 pandemien var små studier som blot forvirrede os mere end hjalp, og når de blev undersøgt i større studier bagefter, var der ingen effekt (eller bare harms) at finde.
For en kronologisk gennemgang af dette (før sommeren 2020), se fx hér
Et af de største problemer med de mange små studier, der er kommet ud i C19 kølvandet og som har (mis)guided , sammenfattes godt i Jeremy Fausts (Amerikanks Akutlæge) udtalelse efter det “positive” hydroxycloroquine studie med <50 patienter fra Frankrig, der skabte al røren
We’re studying a virus in whom 99 percent of the patients recover. So, if you tell me you did a study of ten or even thirty patients, that’s too small to tell me they wouldn’t have done well anyway
Jeremy Faust
En særlig problematisk tendens vi har set er, at man i et forsøg på at få viden ud hurtigt, har anvendt sig af sociale medier UDEN at publicere resultaterne til gennemlæsning. Forstå mig ret – vidensdeling via sociale medier har været enormt vigtigt under pandemien (jeg er selv en del af FOAMed og mente jeg ikke at vi var vigtige, gjorde jeg ikke det hér), men når det ikke er muligt at kildekritisere, bør vi være enormt varsomme om at implementere. Et eksempel på problemerne når vi ikke er forsigtige så vi fra New York, hvor Dr Vladimir Zalenko forklarede via Rudy Guiliani til Trump at hans studie (uden kontrol arm, og uden bekræftet C19 på flere patienter) med 699 personer var 100% succesfuldt med interventionen hydroxycloroquin (kilde)
Big farma ved, at “hvis du vil have lægen til at ændre adfærd, så få patienten til at spørge om det”. Denne slags ukritiske distribution af viden (særligt når det publiceres i guidelines) skader enormt meget mere end at gavne – selv i “krigstid” (jf Simon Carleys quote og Medical reversal konceptet herover)
….men vi er jo nødt til at gøre noget i en krise?
Det er en relevant pointe, og det er vigtigt at påpege, at der er forskel på at skrive en blog og stå med en døende C19 patient foran sig og være hjælpeløs i starten af pandemien (særligt i et paradgime, hvor vi har glemt / negligeret at lære om “compassionate care”).
Det “knowledgle translation” vindue der findes fra at god evidens findes, til det er almen praksis er på 10-17 år normalt. Under en krise (men også i almenhed) må og skal det kortes ned . Men det betyder ikke vi skal gå i panik:
Jeg vil påpege to eller tre ting overfor følelsen af, at vi er nødt til at ”gøre noget”
For det første, kalder vi det comission bias, når vi føler at det er bedre at gøre “noget” i stedet for ikke at gøre noget (der findes også en tvilling, hvor vi undlader at gøre kaldet “omission bias”), og jeg vil anbefale alle at læse enten Gerben Keijzers (akutmedicinsk professor i Perth) artikel om vigtigheden ved at anvende tiden som test, særligt hvis risikoen er lav for alvorlig sygdom (hvilket ofte er sandt, som Bernard Lown siger, så er de fleste årsager til patienters symptomer “the rough and tumble of life” – dermed ikke ment, at man ikke skal validere og være compassionate om disse symptomer. De skal bare ikke “medikaliseres” unødigt), og ”don’t just do something, stand there”, eller Jerome Hoffmans (akutmedicinsk professor ved UCLA og ”legende” i akutmedicin) artikel af samme navn.

Den anden pointe mere nuanceret. Der er en tid og en plads for, hvornår vi skal implementere behandlinger , og jeg anerkender, at der findes et behov for at fremskynde denne process i ”krigstid”. Anand Senthi og hans koncept om EBM 2.0 (som jeg anbefaler at man stærkt tager en kigger på efter denne blog), har skabt denne sublime figur (kaldet “Certainty Change Principle”)
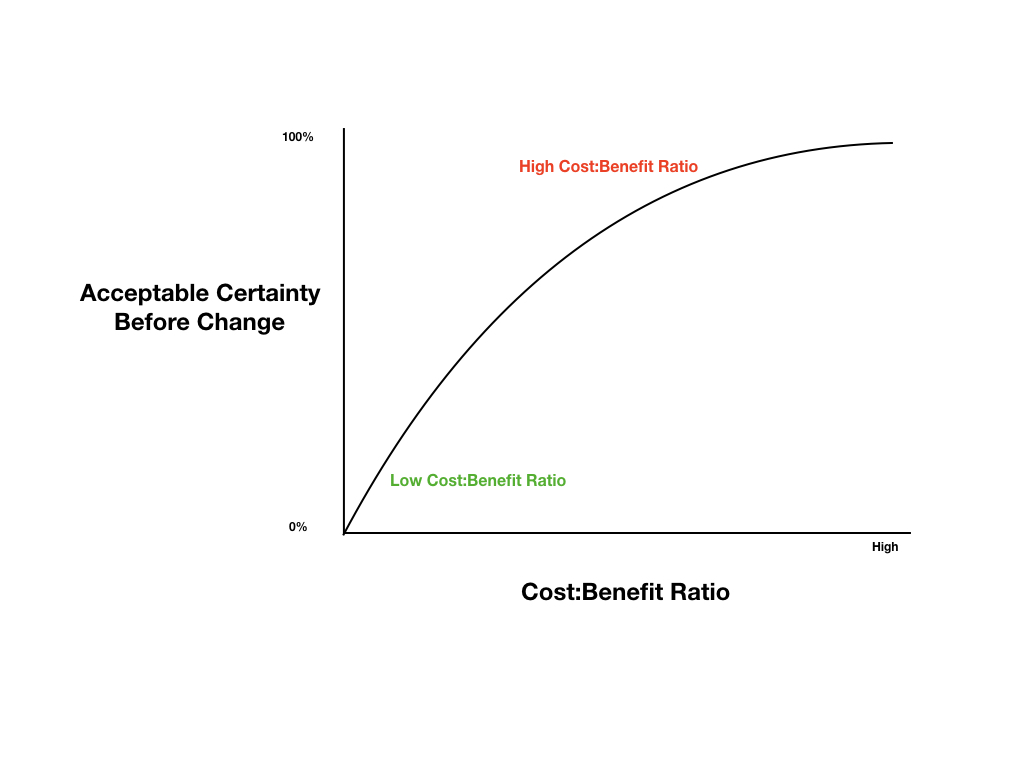
Den svarer desuden på det nogen kritikere af FOAM og EBM har postuleret: på den ene side, vil vi ikke, at behandlinger implementeres for hurtigt (= høj risiko for Medical Reversal), og på den anden side, vil vi gerne, at 17-års gappet mellem (God!) evidens og klinik bliver mindre. Det handler helt enkelt om kvaliteten af den evidens, præ-test sandsynligheden for at den virker, og hvilken skade den vil kunne gøre Vs benefit. Eksemplet med god evidens vs dårlig evidens, og implemetering: Dexamethason (risiko for skade er kendt, sandsynlighed for benefit høj efter RECOVERY studiet af relativ høj kvalitet) ved C19 Vs Remdesivir (dårlig evidens, risiko for skade – burde ikke være så tidligt implementeret)
Som beskriver min holdning til når vi skal implementere noget ny medicin. Det handler med andre ord om Harm:Benefit ratioen ved det, man vil implementere ift hvor meget evidens der kræves før det kan implementeres (bemærk hér harms underrapporteres, og benefits overrapporteres generelt, og specielt i farma-støttede studier)
Simon Carley (professor i akutmedicin, Manchester og kreatør af St emlyns bloggen) har talt gennem mange år om dilemmaet med ”hvornår skal vi ændre os” (se fx denne fantastiske SMACC forelæsning: what to believe, when to change, som han også præsenterede på DEMC i Danmark samme år, hvor jeg for første gang så ham og talte med ham om den (#fanboy)):
- Artikel: https://www.stemlynsblog.org/simon-carley-believe-change-smaccgold/ ). Han har nu skrevet denne artikel om problemet med EBM under C19, og coiner en ny term for EBM i krigstid kaldet – ”evidence based agility”. At al behandling kan være god i dag og ude i morgen, og det skal vi lære at adaptere til som system:
- Podcast: Vil du høre om det i en forelæsning / podcast, så se hér (CODA /SMACC https://codachange.org/2020/11/11/has-the-covid19-pandemic-been-the-death-of-evidenced-based-medicine-or-the-birth-of-evidenced-based-agility/ ) og hér SGEM xtra (changing man – https://thesgem.com/2020/07/sgem-xtra-ebm-and-the-changingman/ )
Evidence based Agility: …we as evidence based practisioners need to respond with that agility of thought and deed. It means that we have to admit that we are wrong as often as we are right […] in order to change we got to accept that the past was wrong as much as we got to accept that what the new evidence is, is right . And maybe we need to think a little bit more about change […]maybe we need to teach and understand and educate on how we get rid of our past knowledge in order to accept the new
Simon carley, SGEM xtra – the changing man, 2020
Simon Carley og Ben Goldacre (epidemiolog / psykiater og forfatter til fx Bad Pharma og Bad Science) har begge sat fokus på, hvor få C19 patienter som faktisk anvendes i studier, og har begge talt til os om at vi burde lave trials på alle patienter hvor vi er i tvivl om behandlingen – for detaljerne om deres ideer hør / læs overstående links.
What would you want if it was you who for Covid19?… for me…in the event of a pandemic or in any condition where I…need healthcare , please enroll me in whatever clinical trial is going on at that time . Because I have faith that most clinical trials are done in good faith and that we know there is moderate evidence that even if you are in the placebo group of an RCT you do better than if you are in standard care … [going into a trial and being randomised is my better option when there is true equipoise]Simon carley, SGEM xtra – the changing man, 2020
En sidste pointe jeg vil skyde in, er konceptet opportunity cost (som allerede er blevet nævnt kort herover): Når vi anvender penge på remdesivir og andre midler, så bruges de ikke til noget andet. Når vi laver tusindvis af individuelle studier, og ikke samler efforten, så er det spild (https://codachange.org/2020/09/07/pandemic-sepsis-research-through-a-covid-19-lens-are-we-failing/ ).
Hurtigt indførte mediciner er som tyggegummi i håret – let at få ind, umuligt at få ud uden at ødelægge en masse, og det ender altid med at nogen græder
eller som Prasad et al siger: One of the lessons of medical reversal is that horses are very difficult to rein in once they are loose
No matter how cheap and plausible, interventions that do not work carry opportunity costs, offer false hope, distract clinicians from the pursuit of other beneficial therapies and introduce new potential for workplace error and harm.
Many will argue that there is no harm in trying interventions that at face value have few obvious risks. But the potential harms of distraction, false hope, suboptimal use of resources, misunderstanding of patient trajectory and potential clinical risk will always result from broad application of a therapy that has not yet been thoroughly investigated. There is also potential harm through an apparent loss of equipoise, which may hamper efforts to obtain the evidence required to determine whether the intervention is indeed effective in the future (eg, in future randomised trial proposals). We must remember these issues when we are deciding what to believe and when to change.
Carley et al, 2020: Evidence-based medicine and COVID-19: what tobelieve and when to change
…the intense desire to try new, unproven remedies may distract health care providers from offering patients the best-quality supportive care possible.
Zagury-Orly et al, 2020: Covid19 A reminder to reason
For flere kilder om dette emne i en C19 kontekst anbefales udover SGEMs interview med Simon Carley følgende links
- Zagury-Orly et al, 2020: Covid19 A reminder to reason
- Jeanne Lenzer og Shannon Brownlee, 2020: Pandemic Science is out of control
Det “medicinske mirakel” er overvurderet
Everyone claims to believe in the importance of science, but far too many voices in this debate lack understanding of what it takes to conduct good science, and of how inexact, halting, biased, and poorly executed much medical science has often been. Indeed, over the past 40 years, many of the procedures, tests, drugs, and medical devices that doctors once believed to be valuable have been abandoned as they proved useless or even deadly.
Jeanne Lenzer og Shannon Brownlee: Pandemic Science Is Out of Control, 2020
The rush to offer unproven treatments outside of well-designed clinical studies undermines high-quality science and condemns us to repeat age-old errors.
Maskinen som nu afdækkes fra sandet, vil forhåbentligt vise folk at den videnskabsmaskine vi har haft, er farlig, dyr og ineffektiv.
Vi må genopfinde os selv, hvis vi i eftertiden skal have nogen form for kredibilitet som sundhedssystem og fag (her mener jeg internationalt, og ikke nødvendigvist i danske forhold)
Red pill, blue pill moment: P-værdier er likelihood ratios og andre ting vi misforstod
What is ebm (evidence based medicine 2.0? Ebm 1.0 sad riddled with bugs , does not function and is no longer supported. Continued use of ebm requires an update to ebm 2.0
Anand Senthi, EBM 2.0 homepage, 2020
What that is really saying is that what we’ve been doing up till now in the ebm process is fundamentally flawed . It has so many deep flaws and as a result most of the positive that has been published that we are interpreting as being true findings are in fact false …[this means] a lot of our new therapies that we are using are essentially unproven and are submitting our patients to unnecessary harms and at the same time bankrupting our system
Det har generelt været troet i medicin, at p-værdi på 0,05 betyder, at sandsynligheden for at resultatet i studiet er ægte, er 95% sikkert.
Dette er en misforståelse, og har ført til dikotomien om “positiv” / statistisk signifikant Vs “negativ” / ikke statistisk signifikant studie.
Jeg kommer ud med en blog snart om detaljerne, men dette er essensen:
- Vi skal væk fra dikotomier, og i stedet forstå studier og studieresultater “probabilistisk” (på et spektrum) (præcist som jeg har talt om i 2 år, at klinisk medicin til dels skal bygges på Bayes Theroem)
- p-værdier skal forstås som “best case” likelihood ratios (LR)
- p-værdier tager ikke højde for bias (dvs vurdering af bias skal altid indgå i vægtningen af p-værdien). Der findes overte- og skjulte bias, og selv med den bedste bedømning af bias, skal p-værdien derfor set som et “best case scenarie”, og du skal derfor som tommelfingerregel altid se post-test sandsynligheden som en “maximal post test sandsynlighed”, som formentlig skal reduceres kraftigt. “skjulte bias” er fx p-hacking og publikationsbias (vi ved ikke hvor mange studier- eller resultater der skulle til før, dette ene “positive” studie vi læser, kom frem)
- Når du bedømmer LR ved du igennem min blog, at det har med bayes therom at gøre – studier kan ikke stå alene (LR kan ikke stå alene), men kræver bedømning af præ-test sandsynligheden (hvor sandsynligt er det, at det er sandt ud fra fysiologi, hvad vi allerede ved om området etc? Hvad viser al forskning inden vi laver studiet på det pågældende område?)
- Sandsynlighederne vi taler om skal ikke forstås “rent matematisk”, men som meget “rough estimates” (vi skal med andre ord ikke tænke på decimaler, men konceptet skal forstås ud fra et probabilistisk mindset). EBM og al medicin vil altid være “guestimates” (guess + estimate), og det er kontekst-afhængigt (deraf SGEMs nøgleord om EBM når det kommer til svar: “it depends”)
- Selv under ideelle forhold – hvis vi har lavet mange studier (reproduktion) der viser det samme, således at præ-test sandsynligheden er høj, og p-værdien er med minimale bias (høj kvalitets studie og med få interessekonflikter og ingen publikationsbias indenfor feltet etc), og den resulterende post-test sandsynlighed er troværdigt høj – vil harms evigt være undervurderede, fordi vi ikke måler på dem direkte. Nassim Taleb forklarer, at hvis små konsistente fordele vises på et område, så skal man være meget påpasselig fordi der formentlig findes en stor mængde ukendt skade gemt i “unknown unknowns”-delen (det taleb kalder “black swans”) som vi ikke har undersøgt
Iatrogenics occur when we have small identifiable gains (say, avoidance of small discomfort or a minor infection) and exposure to Black Swans with delayed invisible large side effects (say, death). These concave benefits from medicine are just like selling a financial option (plenty of risk) against small tiny immediate gains while claiming “evidence of no harm”
Nassim Taleb, Additional Notes For Antifragile – note 1: Medicine and convexity (antifragility)
Så i essensen, når du fortolker studier (critical appraisal), så skal du altså frem med fagans normogrammet (se herunder eller min blog “akutmedicineren best of 2020 del 1-3)! Nuzzo et al lavede allerede i 2016 en “fagans normogram”-lignende forklaring:
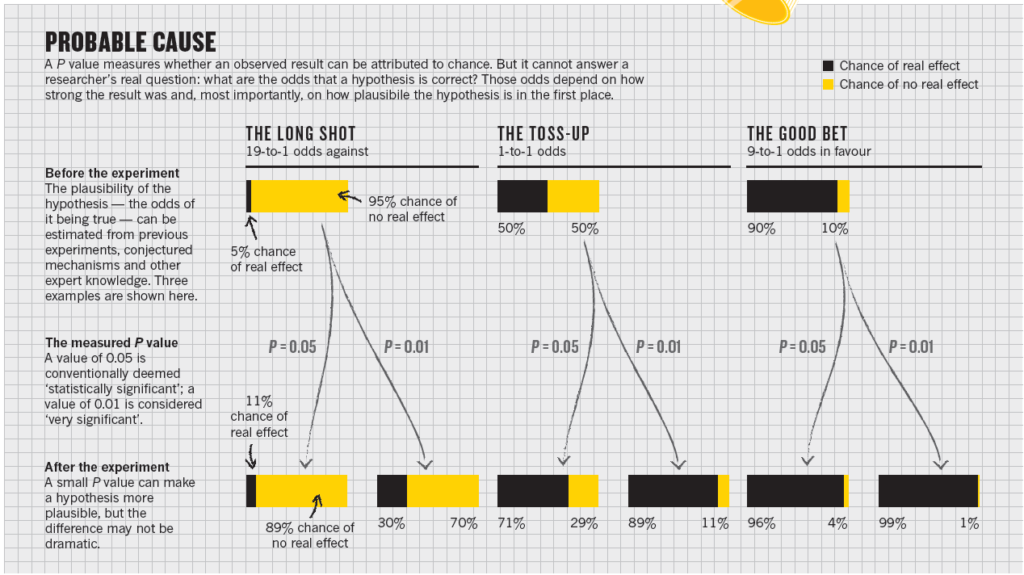
Se detaljer om konceptet hér (EBM2.0, Anand Senthi), og hør manden bag konceptet, Anand Senthi, tale med Justin Morgenstern (first10Em) og Casey Parker (BroomDocs) om emnet, hér.
Så nå vi siger, at remdesivir ikke virker, så må vi tænke på, at præ-test sandsynligheden for at det skulle virke er forholdsvist lav (vi kan sikkert finde på et fysiologiskt paradigme, men dette er et skrøbeligt argument uden studier “…but it makes sense physiologically”-argumentet). Når vi på det har flere små og biased / interessekonflikt-befængte studier der er “positive”, så skal p-værdien nedjusteres.
Plot p-værdien ind i følgende tabel fra dit yndlingsstudie, og se hvor meget forskel resultatet giver:
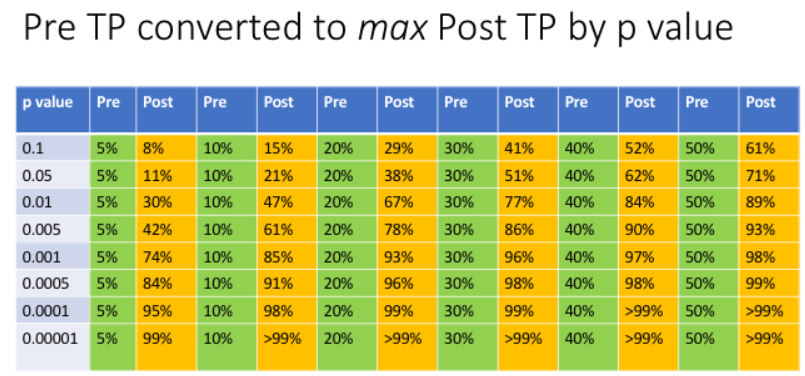
(Den kyndige læser vi se, at denne tabel herover er ligesom den vi anvender (herunder) ved klinisk probabilisme bedømning (for detaljer, se mine blogs om probabilisme) – fx denne):
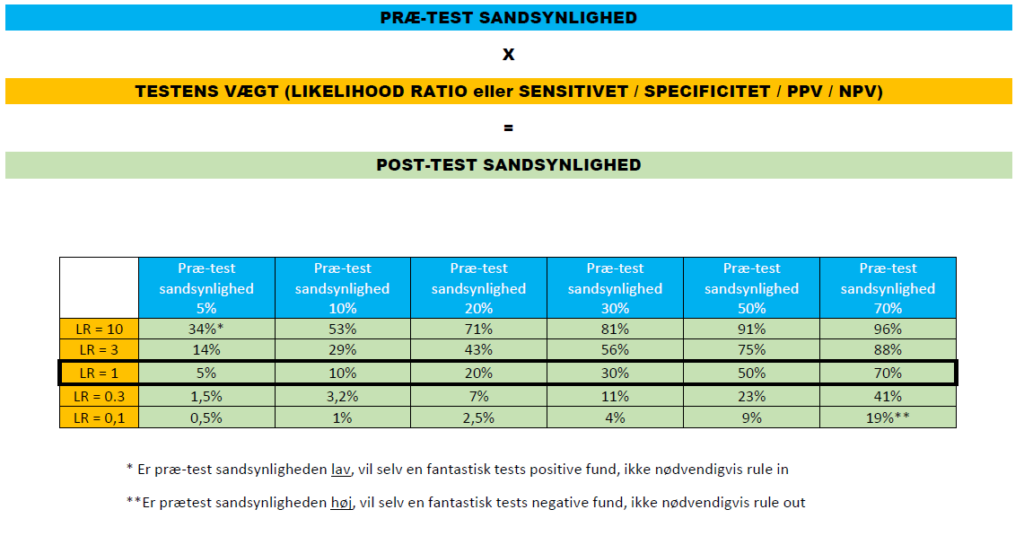
Vi vil forvente apriori, at de fleste studier vi sætter ud i verdnen er “negative” (fordi det er svært at finde “positive studier”, men et nyligt studie af metaforskeren Dr Ioannidis har vist det totalt modsatte
Empirical data suggest that across the biomedical literature (1990–2015), when abstracts use P values 96% of them have P values of 0.05 or less
Ioannidis, 2019 What Have We (Not) Learnt from Millions of Scientific Papers with P Values?
Vi har med andre ord en reproduktionskrise. Vi har fokuseret på “novelty”, og pga p-hacking (og andre slags “kreativ bogføring”), publikations bias m.m.m samt interessekonflikter, har vi fået et absurd skævvredent forskningsfelt
Vi kan ikke fortsætte dette. Vi må ændres. Som Thomas Kuhn ville sige, så er gode råd er dyre i mellemtiden. En anden slags “krise” som vi må bemøde.
Bottom line: Vi bør nok indstille os på, at meget af den behandling- og diagnostik, vi har givet et blåstempel til og anvender som guldstandard den dag i dag, skal revideres kraftigt. Måden vi producerer- og fortolker viden på inden for medicin, og hvordan vi tillader forskellige interessekonflikter at skabe store bias, er borderline katastrofal, og har ført til en reproduktionskrise. Der findes flere forslag på løsninger på dette komplekse problem (EBM 2.0, Evidence Based Agility, Ioannidis, Jerome Hoffman, Ben Goldacre m.fl – link kommer i fremtidig blog om emnet), og ændrer vi det ikke, kommer vi til at skade patienter, skabe (medikalisere) patienter og potentielt køre økonomien i sænk. “maskinen” med alle dens mangler er blevet tydelig(ere) under C19 (fx remdesivir og hydroxycloroquine som eksempler), men det var forudsigeligt fordi maskinens design er skabt længe før C19. Genoprettelse af balance mellem “compassionate care”, og “god evidens”, samt at ændre “maskinen” så “god evidens” faktisk kan findes, bliver (er) medicinsk største udfordring i tiden efter C19
2: Guidelines og C19
Vi er i medicin blevet vant til absolutisme. Tingene er enten sandt eller falskt. “Facit” er mere og mere, det der står i guidelines, og “ambiguity” og klinisk ekspertise betragtes som værende mindre og mindre relevant (vi har jo CT’en!?…tjek min blog om hvorfor tests aldrig kan stå alene: Akutmedicineren best of del 2)
Vi skal huske på, at patienten er kompleks (ikke simpel eller kompliceret). Problemløsning i komplekse situationer bliver ofte sammenlignet med at gå i en skygge, hvor vi ikke kan se alt, men må føle os frem og korrigere efterhånden som vi går frem. Når vi forsker og laver guidelines, så er disse meningen at være “lyskegler” eller gadelamper i visse dele af skyggen – de er værktøjer for klinikeren, således at såfremt vejen igennem skyggen fører til en lyskegle, så kan man have en højere grad af sikkerhed hvis man med patienten når dertil. Måden vi efterhånden anvender guidelines på, er desværre ikke ved at gå i skyggen, og være taknemmelige overfor lyskeglerne såfremt de er en del af patientens vej (guidelines som “standard of care“). Vi forsøger at lede efter løsnignen (nøglerne) under lyskeglen med det samme, og vover ikke at gå i skyggen. Vi applicerer guidelines hvor de ikke burde, fordi patienten ikke lever op til kriterierne for inklusion (noget der desværre ofte er meget svært at vide ved at læse guidelines).
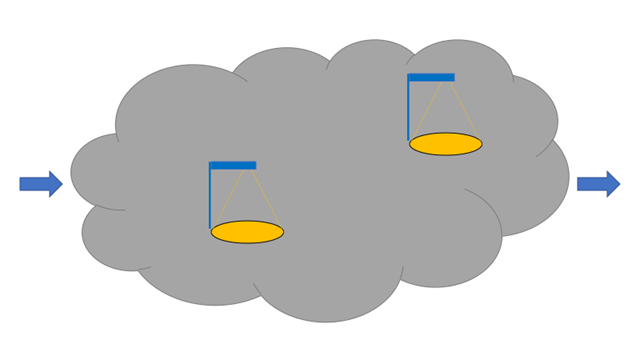
Figuren har jeg anvendt før, og kommer egentlig fra konceptet i Streetlights and shadows af Gary Klein, hvor “skyen” repræsenterer “komplekse problemer” (som ikke KAN sættes på algortime / guideline). Visse elementer af de komplekse problemer, er “gadelygter”, hvor man har en sikkerhed i hvordan man skal gøre (i.e guidelines).
(for detaljer om “skyggeanalogien” læs Pat Croskerry: Diagnosis – interpreting the shadows og/eller Gary Klein: Shadow and Streetlights og/eller Trisha Greenlaigh: Of lamp posts, keys, and fabled drunkards: A perspectival tale of 4 guidelines):
Problemet med blind applicering af guidelines for at få en slags “pseudosikkerhed” i stedet for at øve sig i at gå i skyggerne, er sjældent bedre illustreret end i Trisha Greenhalghs gennemgang af sit eget patientforløb- Trisha Greenlaigh: Of lamp posts, keys, and fabled drunkards: A perspectival tale of 4 guidelines
hvor hendes konklusion er følgende
We should avoid using evidence‐based guidelines in the manner of the fabled drunkard who searched under the lamp post for his key because that was where the light was, even though he knew he had lost his key somewhere else (quoting sir John Grimley Evans)
Trisha Greenhalgh
Scott Weingart (og Gary Klein) forklarer et lignende vigtigt perspektiv på guidelines problemet som jeg plejer at kalde “erosion of expertise”. Er du novice er guidelines gode at følge, men ganske hurtigt er du over guideline niveau indenfor et specifikt område, og da bliver guidelines oftest en last (nuværende form af guidelines, og fortolkningen af dem som “standard of care” gør det svært at blive ekspert ved at læse dem, fordi man ofte ikke kender til grundlaget for deres valg eller graden af vigtigheden af de behandlinger de anbefaler ift hinanden m.m, og kan således ikke skræddersy behandling eller forstå fordele- og ulemper ved det ene valg Vs det andet)
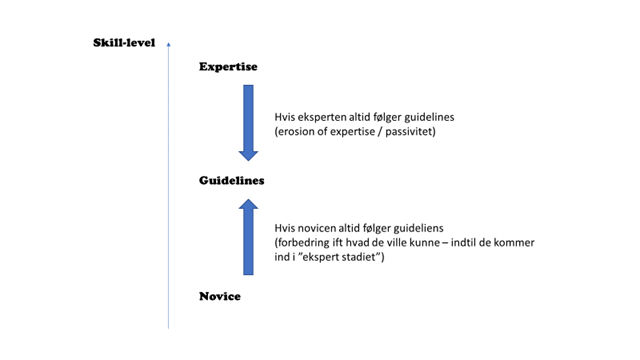
Procedures (guidelines, algorithms etc) are most useful in well-ordered situations [streetlights] when they can substitute for skill, not augment it. In complex situations – in the shadows – procedures are less likely to substitute for expertise and may even stifle its development
Gary Klein, Streetlights and shadwos
Jeg vil argumentere, at vi aldrig nogensinde i medicin kom ud af skyggerne. Vi har bare indbildt os og samfundet, at vi har lys-kegler overalt, og kender til sikkerheden. Guidelines som “standard of care” er dermed blevet ganske skadelige for patienten (overdiagnostik, overbehandling, fejldiagnosticering ved at anvende forkert guideline til forkert situation fordi vi ikke kan bedømme situationen / skyggen) og skabt en lægestand ude af stand til at håndtere usikkerheden, som kendetegner medicin i alle tider (også i fremtiden uanset mængden af teknologisk udvikling).
Det er ikke guidelines vi skal ændre, men vores kultur – vi skal empower lægen til at være ekspert, og uddanne ham/hende til det
A culture of psychological safety and openness, where team members feel accepted and respected, has been shown to play a vital role in helping people thrive in challenging and high-stakes work environments.
Arabella Simpkin, BMJ 2020: Promoting a culture of openness in healthcare
At lære at gå i skyggen, og selektivt finde lyskeglerne: Klinisk kunst og “judgement” (Aktiv lytning, anamnese-, compassionate og deltagende kommunikation-, og klinisk undersøgelse, vurdering af individet, gestalt etc), er den eneste måde i majoriteten af patient-cases at komme til den bedste håndtering af patienten. Når vi anvender guidelines “blindt” (fx patienten søger med chief complaint “dyspnø”, og du udreder per automatik for lungeemboli uden at tænke på om patientens “problem” – ikke chief complaint – stemmer overens med dit illness script af lungeemboli, og således møder “inclusions kriterierne” for at anvende guidelinen), så går vi direkte til “gadelampen”, som Trisha Greenhalgh skriver, og risikerer derfor at både over- eller fejldiagnosticere patienten, og samtidig risikere at udsætte dem for faren ved behandling af en sygdom de ikke har, samt faren ved at misse deres initielle sygdom (da der jo nu er en anden diagnose i dens sted).
Guidelines må aldrig blive “standard of care” på en måde, så vi glemmer at være læger – for da er de ekstremt farlige for patienten (og går således imod lægens essens (telos): at hjælpe)
Og hvad har det med C19 at gøre?
When talking about tests and treatments: it’s not “risks and benefits”, it must either be “benefit and harm”, or “chance of benefit and risk of harm”. We either need to talk about both in “absolutes” or in “relatives”
Jerome Hoffman (paraphrasing)
Under C19 hvor usikkerhed var større en nogensinde. Skyggen blev meget større igen (med en tilstand hvor der ikke fandtes noget kendskab), og er man til HC andersen kan man sige, at det blev åbenbart for alle, at kejseren var nøgen. Jeg vil som sagt argumentere for, at denne usikkerhed har været der hele tiden og vores fag og vores patienter har lidt under vores negligering af den og uvillighed til at tale om den.
Alligevel har vi ved C19 gjort det vi ved bedst: I vores evige søgen efter sikkerhed i situationer, hvor sikkerhed aldrig rigtigt kan findes (igen – tolerating uncertainty princippets vigtighed gentages), vil vi ofte ty til en “pseudosikkerhed” i guidelines. Som man ser ud fra min linje-figur herover, så er guidelines dårlige for experten – men experten er ikke perfekt. Arbejder eksperten i et system med meget højt ekstern pres på experten (fx pga angsten for at lave “fejl” i et system der beskylder os i stedet for at lærer fra os (blame not learn i stedet for “learn not blame”-kultur) når – ikke hvis – vi laver fejl – jf fx Jerome Hoffman: Intolerance of error and culture of blame drives medical excess , vil man ofte “forfalde” til den dokumenterbare (målbare?) pseuosikkerhed i en guideline i stedet for at alt hænger på “ekspertens vurdering”, hvis der sker “fejl”
(jeg fortsætter som altid med at sætte “fejl” i gåsetegn, fordi jeg mener vi skal opdatere vores terminologi ift hvad vi forstår som fejl – noget jeg er glad for nu endelig debateres i ugeskriftet også. Min blog er hér om du vil (gen)læse den)
“Indication Creep” og Guideline drevet overdiagnostik i C19 æraen
Hvad er den bedst evidensbaserede medicinske behandling for C19, som vi anvender lige nu?
Jeg lister dem her som følger med trafiklysfarvekode (grøn = benefit > harm, gul = formentlig benefit > harm, og rød = harm > benefit) som TheNNT anvender (tjek den fulde liste på TheNNT.com)
- Blodfortyndende behandling (gul)
- Corticosteroid (grøn)
- Proning (gul)
Jeg vil nu, at du tænker på din guideline som du følger på din afdeling angående C19. Måske tager den højde for følgende – måske ikke. Konceptet er vigtigt at forstå uanset, fordi som jeg netop har forklaret, så er guidelines kun så gode som den situation de anvendes i. Jeg vil lære dig en vigtig lektion for at kunne gå i skyggen, i stedet for at gå til gadelamperne med det samme
Gilbert Welch tegner i sin læsværdige bog “overdiagnosed” fra 2012, denne kurve (jeg har vedlagt videoen til hans youtube side, hvis du vil have en forklaring fram ham)
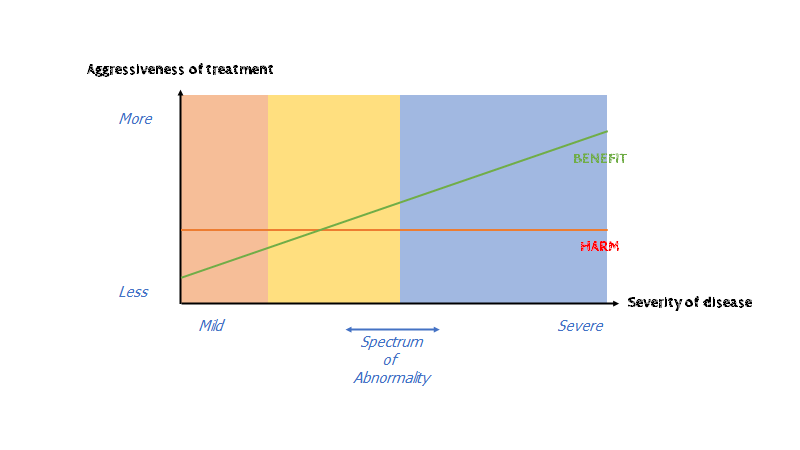
Denne kurve beskriver på x-aksen “spektrum of abnormality” (så at sige “bells kurven” med alle med en given sygdom – i dette tilfælde “mild C19” og “severe C19”), og y-aksen aggressiviteten hvormed vi behandler. Vi ser to linjer – en harms linje markeret med rød, og en benefit linje markeret med grøn. Harms-linjen er altid nogenlunde lige (der kan være argumenter for en nedad- og opadlænene kurve ved visse tilstande, men for praktiske formål er den lige). Benefit kurven går opad ift sværere og sværere sygdom. Vi kan derfor tale om net-benefit og net-harm alt efter om vi behandler mild sygdom eller svær sygdom.
Jerome Hoffman (Akutmedicinsk legende og professor i akutmedicin ved UCLA) har beskrevet et klassisk eksempel, hvor han belyser kernen i hvorfor vi i akutmedicin (og som læger generelt), skal være intimt indforstået med konceptet beskrevet i grafen herover:
For most conditions, the benefit of a given treatment is relative, reducing bad outcomes in a percentage of patients who have the condition. Treatments also produce harm, usually in a fixed percentage of those treated, independent of whether they have the disease for which the treatmentwas intended. For example, consider a new antibiotic, “gorillacillin.” Although gorillacillin is so toxic that it kills 10% of those who receive it, it is tremendously beneficial among patients with the dreaded “infectiosis,” decreasing mortality from 50% to 25%. Gorillacillin is less attractive, however, when only 20% of treated patients actually have infectiosis; the 10 lives saved among the 20 patients who would have died are completely offset by the 10 drug-related deaths among 100 patients treated. As problematic as this is when diagnosis is difficult— such that many treated patients do not actually have the target disease—it is a massive problem following overdiagnosis.
Imagine that all 100 patients actually have infectiosis, but 90% were diagnosed by sophisticated tests performed despite the absence of the classic fearsome symptoms of infectiosis, “just to be sure”—such that precious few have the deadly form of the disease. Since virtually none of these 90 were at risk of dying, gorillacillin would save 5 of the 10 truly at risk, but by killing 10, it would cause net harm!Overdiagnosis inevitably means that many individuals are subjected to the potential harms of treatment while being afforded almost none of its benefits.
Jerome Hoffman, 2012: Overdiagnosis of Disease – A Modern Epidemic
Tag nu en af behandlingerne herover (fra theNNT) som er har et vist evidensgrundlag i “moderat-severe C19” fx NOAK behandling i profylakse for C19. På mit hospital (og flere steder i sverige og i udlandet) får alle NOAK (heller heparin) som ligges ind med C19. Risikoen for alvorlig blødning på NOAK er blandet i studier men ligger mellem 3-5% og forefalder ofte indenfor de første par dage til uger. Jeg har anekdotisk set flere yngre patienter komme til akutmodtagelsen allerede med disse alvorlige blødninger (fx spontan blødninger i lungen)
Min pointe er, at vi er nødt til at være opmærksomme på, at “mild C19” ikke er det samme som “alvorlig C19”, og ikke automatisk applicere behandlingerne nævnt herover på “alle med C19” (medmindre et studie kommer som validerer det i den “milde” population). Det ved du måske, men følger Danmark lignende tendenser i befolkningen som Sverige, så vil I også få mængder at spørgsmål om behandling med blodfortyndende behandling af milde C19 tilfælde (eller cortison eller noget andet) fra patienterne.
Der findes et “nul-punkt” på alle kurver, hvor Net Benefit bliver til Net Harm (hvor grøn og rød linje krydser), og “indication creep” er konceptet når vi anvneder noget vi ved fra en meget syg gruppe (fx IVA patienter med højere risiko for emboli) og extrapolerer det til lav-risiko grupperne. Mængden af patienter der influeres er enorm blot ved “små skridt” til venstre (i den mildere retning) på en bells kurve, og at indføre behandlinger på populationsbasis giver en hel anden harm-benefit end at behandle på hospitalspopulationer.
Så husk at guidelines er skabt for populationer (og faktisk ganske sjældent din population i akutmodtagelsen). Du vurderer din patients individuelle risiko og hvorvidt patienten lever op til “inklusionskriterierne” (ville ønske de fandtes for guidelines også), for din guideline, så du ikke ender med at behandle på net-harm siden.
En særlig gruppe at være opmærksom på her, er “post-C19“. Mængder af folk er i Sverige lagt ned i >6-8 uger med hoste og mononukleose-lignende træthed, og efterhånden brystsmerter. Pga vores manglende viden om C19 og Tromboemboli, vil vi med externe pres (se herover) være tilbøjelige til at “gøre” i stedet for “don’t just do something, stand there”. Lungeemboli og myocardit er ting som patienterne læser om, og ønsker at “udelukke”. Troponin og EKG er ikke det værste (myokardit), men D-dimer har tvivlsom effekt som diagnostisk test efter 14 dage fra symptomdebut, og derfor vil mange gå igennem CT angio af lungerne, hvis man følger samme tendens som i Sverige. Risikoen for falsk-positiv i denne formentligt lav-risiko gruppe er HØJ!, og derfor NOAK-behandling på mild-C19 basis
Der er altså et slippery sloap problem, som man må være opmærksom på
For en bedre forklaring af VTE problemet og usikkerheden under C19 anbefales Dan Horners blog om emnet : VTE and COVID-19: Would you like to know more?
(jeg stopper hér inden jeg kommer ind i større diskussion om ME / CFS og det, i min mening, fortsat tvivlsomme grundlag for kausal somatisk primær anledning til dette syndrom. Det er en anden blog, en anden dag).
Bottom Line: Guidelines er ment at være værktøjer til at guide novicen og påminde eksperten. Guidelines kan aldrig dække alle skyggerne, og C19 situationen er mere “skyggefuldt” end nogensinde. Vi må passe på, at C19 og post-C19 symptomer ikke udsættes for “overgreb” af guidelines (hvor man prøver at oprette en “pseudosikkerhed” med meget brede guidelines med hubris-statements, som påberåber sig en “standard of care” status, som læger kan “klandres for” hvis de ikke følger), som kan resultere i større harm end benefit for patienterne bl.a pga indication Creep (Extrapolering af behandlinger og resultater fra meget syge C19 patienter til mindre syge). Efter C19- og helst under, er vi nødt til at skabe forholdende for at vi (igen) kan blive eksperter som læger – alternativet er erosion af ekspertise, og en fremtid med “good enough” care styret af blindt fulgte pseudosikre guidelines. En del af dette er også at mindske pressende på lægen (“blame kultur”, “risk proximity problemet”, “Målning bare for at vi kan måle-kultur: målning og incitamenter som ikke gavner patienten som fx 4 timers reglen etc” m.m) der gør, at det i mange situationer sætter vores egne interesser højest (hvilket er imod vores formål i samfundet som læge).
Punkt 3: C19 fatigue
PPE var noget vi gjorde meget i starten, men efterhånden som C19 bliver hverdag, og tiden det tager at donne og doffe PPE x flere hver dag ikke indregnes med ekstra-tid til patienten for lægen, så vil der ofte hoppes over hvor gærdet er lavest (sådan fungerer vi som mennesker i pressede situationer) .
Dette var allerede et problem efter få uger under første bølge i Stockholm på mit sygehus.
Problemet bliver kun større af, at vi ved at vi under 2. bølgen formentlig kommer til at se (hvis vi ikke allerede ser) en endnu større workload af flere årsager fx
- Allerede udmattet personale (jf fx nylig ugeskrifts artikel fra Danmark)
- Noget tyder på, at “de normale” patienter ikke bliver hjemme denne gang (som vi så under 1. bølge flere steder i verden)
- “gælden” i behandlinger af ikke-C19 patienter som blev udskudt under første bølge
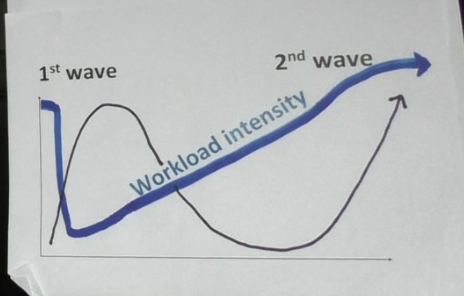
Alt tyder derfor på, at vi bliver endnu dårligere til PPE. Justin Morgenstern har lavet en nylig blog om dette , og konklusionen er den samme: Vi er nødt til at have større fokus på PPE og god hygiejne.
St emlyns videresendte en meget vigtig video som i den forbindelse anbefales (og hvor overstående kurve kommer fra)
https://vimeo.com/user125972809/review/473819101/55fa936097#
hér er link til bloggen: https://www.stemlynsblog.org/why-infection-control-failures-might-kill-your-patients-and-colleagues-st-emlyns/
Til syvende og sidst handler alt dette om arbejdsmiljø, og fra et akutmedicinsk synspunkt (og derfor som gavn for hele systemet) er vi nødt til at angribe arbejdsmiljø i akutmodtagelserne anderledes. Patientens sikkerhed og kvaliteten af deres behandling afhænger af det
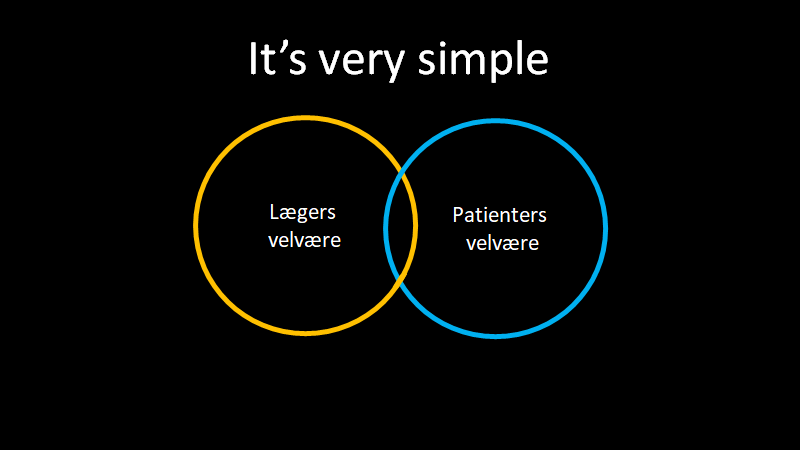
Jeg har skrevet flere blogs om emnet, og vil denne gang blot referere til DASEM og YDAMs arbejdsmiljødokumenter (obs jeg har conflict of interests på dette område eftersom jeg er medredaktør- og forfatter på begge)
Bottom line: Patientens velvære og sundhedspersonale arbejdsmiljø hænger uhjælpeligt sammen. Træthed og compassion fatigue m.m gør, at vi risikerere at levere sub-standard care for patienten generelt, men også specifikt under 2. bølgen. Træthed omkring PPE er særligt vigtigt at have fokus på. Efter C19 må vi være særligt opmærksomme på at skabe gode arbejdsmiljøer- og arbejdsforhold for læger generelt, og specielt akutmedicinere. Vi skal formentlig tænke i helt andre baner end de “tradionelle” specialer har gjort, da akutmedicin er unikt belastet i denne hensigt, og derfor bør behandles unikt . Lykkes vi ikke i det, vil rekrutering- og hele akutmedicin projektet risikere at fejle, til skade for patienten
4: Smittefare når smittetallet går op
Jeg skal gøre dette meget kort.
Pas på absolutisme – tænk i stedet probabilistisk. Særligt når smittetallet stiger i din region!
Danmark (måske med undtagelse af enkelte områder) har ikke været vant til et højt smittetal før nu. Vi har i Stockholm anektdotisk erfaring (dvs LAV KVALITET EVIDENS), som jeg hér deler med jer. Det er muligt der er publiceret på dette, men jeg kender ikke til sådanne studier.
Når smittetallet begynder at stige i en region, så vil sandsynligheden for at asymptomatiske personer smitter, alt andet end lige være højere. Der er med andre ord ingen symptomer du helt kan udelukke er C19, hvis 2-5% af befolkningen har C19 symptomatisk eller asymptomatisk. Alle patienterne UDEN typiske C19 symptomer (fx stroke-symptomer), har således en 2-5% risiko (måske højere alt filteret de går igennem fra “almen befolkning” for at komme til dig) for at have C19. Det er Hiccams Dictum. Patienten kan have ligeså mange symptomer som de vil – og det gælder når smittetallet stiger.
Så hvis din afdeling opdeler i “ren” (ej C19 mistanke) og “uren” (C19 mistanke), så vær opmærksom på at dette er en falsk dikotomi (absolutisme). Vi skal generelt passe på med absolutisme udtalelser som “du er sikker i 2 m afstand”. Det er et probabilistisk spektrum (du er mere sikker 2 meter væk end 1 meter væk end 10 cm væk), og vi har aftalt, at det er 2 meter, som er en godt pragmatisk mål – men kan du stå 3 meter væk, så er det endnu mere sikkert. En “ren” afdeling for en tilstand, hvor vores standard test for “udelukkelse” (igen en falsk dikotomi) ikke har en bedre sensitivitet end 70% må du igen have fagans normogrammet frem (se mine tidligere C19 blogs om dette “falsk negativ problem”), og se din “rene” afdeling som en relativ udtalelse.

For opdatering af “negativ-test” problemet kan man tjekke den fantastiske Rob Orman Podcast “stimulus” ep 30 (intet nyt ift det jeg tidligere har sagt / siger herover – blot sagt lidt mere elegant, og godt at høre med andres ord)
På vores sygehus er det (igen anekdotisk) ofte de “rene” afdelinger, hvor meget personale er blevet syge (i hvert fald i lignende grad ift “urene” afdelinger). “Rene” afdelinger betragtes som 100% rene, og tager derfor ikke PPE på. Flere steder er man heldigvis nu begyndt at tage visir på – også på “rene” afdelinger – for at mitigere dette.
Bottom line: Når smittetallene går op, skal vi i endnu højere grad være forsigtige, og “absolutisme” hører ikke hjemme. Selv patienter med urelaterede symptomer, kan have C19 når nok personer i befolkningen har tilstanden. Man bør derfor overveje at betragte alle som smittebærere på sygehusene, og gradere pragmatisk efter risiko (jf mine tidligere blogs om C19 og “cold zone”, “warm zone” og “hot zone”)
5: Vaccine og misinformation
He who knows only his own side of the case knows little of that
John Stuart Mill
Vaccinen kommer måske snart, og fra flere forskellige firmaer. Jeg vil ikke gå ind i hele research processen og fordele og ulemper ved den. Overordnet set er dette en enormt positiv meddelelse! Det er en anden ting ved vaccinationen, som jeg er urolig for: misinformations bølgen og dens påvirkning af implementeringen af vaccinen
Det er ingen hemmelighed, at det i dag er sværere at finde ”sandheden” og nå til enighed end det var for flere år tilbage. Vi er mindre enige end tidligere, og mere polariserede imod ekstremer. Senest har ”the social dilemma”-dokumentaren (og i Akutmedicinsk regi: Scott Weingart) igen sat fokus på de ekkokamre som de selv-lærende AI algoritmer skaber, hvilket er benzin på polariserings-bålet (vi er produktet…du ved…lidt som vestlig medicin efterhånden ser sine patienter…eller var det kunder?). Vi har mindre tiltro til organisationers kredibilitet, og vi ser ”den anden side af argumentet” som frastødende.
Alt dette er enormt farligt, og den bedste løsning på det hele, synes jeg kommer fra den amerikanske professor i etik og socialpsykologi, Jonathan Haidt. Jeg anbefaler alle at læse- eller se ”noget” fra ham – dog ikke fordi alt han siger er rigtigt, så vær skeptisk (TED talks, artikler, youtube forelæsninger, webinarer etc). En god C19 orienteret talk linker jeg til herunder
…I keep returning to this theme of epistemological humility: it is incredibliy difficult to find the truth even if you are an expert. Experts often get it wrong. Now they are much better than chance – we need to follow them [but] in a polarized envoirenment where the expert class is pretty politically homogeneous and many of them have contempt for the other side, any time they make a mistake, boy, do [the other side] jump on them
Jonathan Haidt, 2020 maj: on the social psychology of Crisis , RSA, youtube
Hovedbudskabet er følgende: Vi er nødt til at skabe rum (dvs kulturer og miljøer) hvor der er frit rum for diskussion af polariserede meninger (“Sandhed” er svær at finde for mennesker, og skabes kun under helt særlige omstændigheder, som vi lige nu ikke har særligt mange steder). Vi er nødt til at indse, at begge sider af argumentet har en del af sandheden, og vi kan ikke komme frem til hele sandheden uden den anden. Haidt kalder dette en slags ”yin-yan”-effekt. Jeg plejer at kalde et lignende koncept ”spotting the right” og “explorer så du forstår hvad den anden siger” (fra Thanks for the Feedback), og de miljøer vi skal skabe for ”safe containers”, hvor det er tilladt at lave fejl, så længe man forsøger at gøre noget så godt som muligt.
Det handler om at være ydmyg overfor vores egne blindspots (som vi alle har). Kun ”den anden side” kan se vores blindspots. Er vi defensive og mener, at vi selv har hele sandheden, så skaber vi det modsatte af en ”safe container”-miljø, og folk vil ikke ”turde” at komme frem med deres kontroversielle holdninger. Dette er den (mest) negative side af ”PC”-kultur – selvom folk kommer fra et godt sted, så skaber det ofte en utåleligheds-atmosfære (“er du racist / sexist etc?), der ødelægger al lyst- og mulighed for diskussion.
Hvorfor har det relevans ift vaccination?
Det har enorm relevans! Vaccination er noget, der i alle tider er svært at få implementeret 100% i en befolkning. Jeg kender ikke til herd-immunity tallet for C19, men det er mig bekendt få vaccinationer hvor herd immunity kommer ved < 85% befolkningsdække. Udover de mere praktiske problemer ved at implementere vaccinen, så bliver de social-psykologiske problemer formentlig verden over den største barriere. For tror vi ikke på dem, der giver os sprøjten (kredibilitet), og tror vi den gør skade (særligt hvis vi er unge, og ikke alligevel er i stor risiko for C19), og ligger man allerede opad ”anti-vaccinations”-grupper i sin sociale media feed, så er der stor sandsynlighed for, at dette også kommer til at blive polariserende.
Løsningen er igen: kærlighed, ydmyghed, åbenhed og villighed til ikke at dømme hinanden for vores meninger, men i stedet diskutere dem og skabe ”miljøer” hvor det er frit at diskutere. Forstå så at sige, hvor folk kommer fra (look under the surface), og adapter et ”spotting the right”-mindset. Anse den person / diskussions-partner du ikke deler mening med, som et intelligent og tænkende menneske (Assume competens), og spørg derefter dig selv: Men hvis en smart person siger sådan – hvad er det så de ser, som jeg ikke ser? (ser de et blindspot) hvad er det de reagerer imod?. Du skal ikke ”købe” alt der sælges, men går du ind i en diskussion ”for at få ret”, så er det umuligt at lære noget, og sammen komme frem til en sandhed. Sandheden behøver ikke være midt imellem jeres meninger (det er den sjældent).
Aktiv lytning er med andre ord vigtigere end nogensinde.
På den måde kan vi med tiden få skabt grobund for at ”sandheden” atter er lettere at finde.
Bottom line: Vi er et unikt sted i historien (også før C19), hvor polarisering aldrig har været større, og skepticisme imod styrende organisationer er større end vi tidligere har set. Skal vi effektivt implementere en vaccine i dette miljø, er vi nødt til at tage højde for ekko-kamre og polariseringen af befolkningen. Kort sagt løses det med “spotting the right”, og nysgerrig forståelse – selv hvis folk har en modsat mening ift din egen, så har de måske en del af pusselspillet til dine egne blindspots.
Afrundning
Tak for at du kom så langt.
Denne blog er skrevet over nogle timer og jeg beklager, hvis der er fejl eller inkoherens. Jeg håber du har fundet nogle af koncepterne brugbare i din kliniske hverdag, og kan tage diskussion op på din afdeling
Kommenter gerne herunder, hvis du har noget at dele eller du har fundet en af de fejl jeg har lavet
Pas på dig selv – og (som altid) tak for det arbejde du laver
Kærligst
Peter

Det var godt nok langt.
Tak for kommentar 🙂
Du har ret. Mine blogs skal nok nærmere betragtes som artikler eller mindre pamfletter eller små bøger 🙂
Når jeg får bedre tid, skal jeg forsøge at kondensere det til en bog eller nogle 5-10 min videoer, så det ikke kræver så lang tid af få budskaberne ud
Det tager som regel betydeligt længere tid at lave en video / blog der tager 5 min at se- eller læse, end en der tager 30 eller 60 minutter. Det er min udfordring lige nu, når det bare er på fritiden