Hovedværket i akutmedicins læring er følgende:
- Robert E Rogers og Amal Mattu et al: Practical Teaching In Emergency Medicine, 2013 (særligt kapitel 1, 5, 6, 24 og 25)
En opsummering af flere af Amal Mattu og andres pointer fra bogen herover kan findes i disse blogs
- https://emergencymedicinecases.com/teaching-on-shift/
- http://www.emdocs.net/teaching-when-there-is-no-time/
- https://www.stemlynsblog.org/teaching-and-learning-in-stretched-environments-rsm-2018-st-emlyns/
Desuden kan disse første artikler på området, om hvordan en mentor / teacher i akutmedicin skal være
- Bandiera et al, 2005: Creating effective learning in today's emergency departments: how accomplished teachers get it done.
- Thurgur og Bandiera et al, 2005: What do emergency medicine learners want from their teachers? A multicenter focus group analysis.
- Bowen, JL, 2006: Educational Strategies to Promote Clinical Diagnostic Reasoning
Områder som man vil høre om for at optimere læring er
- ED STAT! og lignende koncepter: Overall metode til strukturering af mentor-mentee forhold (fx for en dag eller længere)
- 1 minute preceptor (NERDS): for at motivere til hurtig læring på 5minutter
Karakteristika for den gode mentor i akutmedicin
Clinical teachers differ from clinicians in a fundamental way. They must simultaneously foster high-quality patient care and assess the clinical skills and reasoning of learners in order to promote their progress toward independence in the clinical setting. Clinical teachers must diagnose both the patient’s clinical problem and the learner’s ability and skill.
Judith L. Bowen, 2006: Educational Strategies to Promote Clinical Diagnostic Reasoning
At være god kliniker og god klinisk mentor, er ikke to ting, der nødvendigvis følger hinanden. Ifølge Mattu, Rogers (kapitel 5) og Bandiera, er følgende skills koblet til en god klinisk mentor
- Entusistisk omkring uddannelse
- Åbenhed: rolig, tålmodig, tolererer fejl / har growth mindset overfor fejl, god til at lytte, "døren er altid åben"-tilgang
- Forsøger at kende sit publikum / mentee (hvad har de/han/hun brug for?), og orientere læringen imod dette
- Kan sit fag, men samtidig ydmyg og ærlig, hvis der er ting man ikke ved (men du...gå hjem og slå det op for mig til i morgen!). Vær aldrig bange for at sige "det ved jeg ikke" (rollemodel for at tolerere usikkerhed)
- Søger aktivt muligheder for at lære fra sig (skal man lave en særlig procedure, ringes der rundt så folk kan være med): hav fx nogle bider / forberedte slides eller lignende til undervisning på farten / når muligheder byder sig
- Er en rollemodel (do as they teach): både professionalisme, kommunikationsmæssigt og socialt
- Er effektiv og har fornemmelse for, hvornår det er tid til læring, og hvornår ikke
Skal man samle det meste af dette til ét budskab, er det at være åben, entusiastisk og en role model der
Skræddersyer undervisningen til det din mentee har brug for
Før man kan skræddersy noget, skal man dog kende størrelsen:
ED-STAT!
ED-STAT! modellen er skabt af Bandiera et al, og bygger på deres studier omkring, hvad mentee's på Canadiske akutafdelinger fik mest ud af. ED-STAT! modellen er opbygget i to dele, og fungerer som helhed, som et konkret framework til at være mentor på en akutafdeling. De to dele er
- ED: Lær din mentee at kende (så du kan skræddersy læringen)
- STAT: Optimering af de enkelte teachable moments
Lær din mentee at kende (ED)
Af personlig erfaring (og hvad der anbefales i overstående kilder), kan jeg stærkt anbefale, at anvende nogle få "informelle" minutter i starten af dagen til at lære din mentee at kende: Deres behov og ønsker for dagen. Samtidig kan din mentee også lære dig, dine forventninger og evt din læringsstil at kende. Bandiera's studier viste, at en af de vigtigste ting ved klinisk undervisning på akutafdelingen, var at stoffet var relevant og afpasset mentee'ens niveau. At anvende 10 minutter på E+D (formelt eller informelt) er altså et MEGET VIGTIGT step, der også kan anvendes på "enhver ny læge på en akutafdeling". Vær entusiastisk omkring din mentee's læring! (det er et privilegie at lære fremtidige kollegaer - se gerne mentee'en i alle aspekter som en fremtidig kollega, uanset niveau: H-læge, I-læge, KBU-læge, Studerende)
E (expectations and orientation)
Mentee's expectations: Formålet er at lære din mentee's "educational needs" at kende. Dette er en aktiv process for mentoren, da mentee'en ikke altid ved, hvad deres needs er (blindspot / unknown unknowns). En mentee uden kendskab til akutmedicin, ved fx ikke noget om probabilistisk tankgang, og har måske aldrig hørt om præ-test sandsynlighed og likelihood ratios - derfor skal dette element stadig med i læringen!
Der findes som regel både individuelle / personlige ønsker (hvad vil de gerne som studerende lære), og formelle (hvad siger logbogen, at de skal lære). Man må afstemme med begge dele. Det er desuden vigtigt, at få at vide, hvad de har af erfaring tidligere (vikariater, ansættelser m.v), og deres eget vurderede niveau. Man kan fx spørge dem ind til:
- Hvad de håber at lære / målet med deres ophold / Har de lyst til noget særligt?
Rogers og Bandiera advarer, at overstående spørgsmål ved meget ivrige studerende, kan føre til svaret "de vil lære alt" eller "det ved jeg ikke". Derfor kan det til tider være bedre at spørge mere specifikt
- Er der særlige kliniske ting, du normalt finder svært / interessant / du gerne vil øve dig mere på?
- Hvad mangler du at udføre på din "kliniske ønskeliste" (tjek evt deres logbog, hvor der mangler kryds/underskrift)
- Hvilke områder har du tidligere fået at vide var områder, du skulle arbejde mere på (obs kan være sårbart emne - "defuse" eller "pre-fuse" eventuelt dette ved at sige, at det er for at optimere deres læring, og ALLE har områder! - dette er en mulighed for at blive bedre)
- Hvad- og hvordan vil du gerne have feedback på i dag (appreciation Vs Coaching?)
- Hvilken slags patienter mangler du at se?
Giv desuden din mentee dit nummer, så de altid kan få fat på dig!
Mentors expectations: Dette er også muligheden for at fortælle om dine expectations som mentor. Gør fx opmærksom på, din læringsstil (går du med ind? Laver I case-gennemgang? m.v). Er man konsistent i sin læringsstil, vil mentee'en vide, hvad de skal forvente, og kan indrette sin læring derefter.
Jo højere niveau en mentee er på, des større forventninger kan man sætte (obs: i dette findes der også en feedback i form af "evaluering" / jævnførelse - se feedbackbloggen for mere om dette).
Giv altid den forventning, at mentee skal udføre hele ISBAR konceptet (altså tænke selv FØR de spørger - på den måde kommer man højere op i læring, end bare ren fakta-omstrukturering fra anamnese til præsentation, men også planlægning og kritisk klinisk tankegang)
Dagens expectations: Gør også gerne opmærksom på "dagens" forventningsafstemning- og muligheder (fx i dag er det MEGET travlt pga sygdom - sig til, hvis det bliver for kedeligt, men jeg tror det er bedst du observerer i dag, og så kan vi i morgen tage nogle patienter til dig? ELLER fx det er nok bedre du går med xx eller yy i dag, da jeg har undervisning kl 12)
D (Diagnose your learner)
Med dette menes, at man konkret forsøger at pinpointe styrker og svagheder. Disse kan man konfrontere mentee´en med, for at fokusere på svaghederne. Der er flere eksempler på dette.
- Rogers giver eksempler på problemer, der kan angribes: "minimizers" Mentee's der negligerer problemer), Vs "worriers" (der er langsomme til at beslutte). En worrier kan fx i S-delen af STAT få timede opgaver og comitte til sin belsutning (fx kig på det hér EKG og indenfor 2 minutter sig mig, om vi skal gøre noget nu eller ej). En "minimizer" kan fx have behov for en grundig gennemgang af alvorlige differentialdiagnoser inden de går ind til en patient.
- Amal Mattu opdeler i stedet lærerne på efter 2x2 tabellen (known og unknowns) i del 3. Således:
- Ubevidst inkompetente (lidt som minimizers, der ikke ved alt det de ikke ved. Skal oplyses om blindspots og ydmyghed)
- Bevidst inkompetente (ved de ikke ved - skal læres og have selvtillid)
- Bevidst kompetente
- Ubevidst kompetente (ved ikke, at de er dygtige - kræver ofte selvtillid og udfordring)
Nederstående tabel er en oversigt over hyppige problemstillinger, og forslag til "smarte" måder at lære mentee'en på ud fra svagheden (Fra Bowen et al, 2006: Educational Strategies to Promote Clinical Diagnostic Reasoning)
| Skill | Clue in Case Presentation | Diagnosis | Educational Strategy | Example of strategy |
|
Data acquisition and reporting |
Presentation lacking important information. |
Learner has not identified what is important, obtained important information, or both. |
Go to the bedside, examination room, or medical record and model the acquisition of important findings; request that the learner revise the presentation accordingly. |
“I’d like you to watch me take the history and examine this patient. Look for things I do that are particularly useful in eliciting information. Then let’s discuss your observations.” |
|
Problem representation |
Disorganized presentation, discussion, or both |
Learner has no experience with this clinical problem or lacks a conceptual approach to it. |
Go to the bedside, examination room, or medical record and elicit or confirm important findings; think aloud with the learner, linking important findings to your own problem representation |
“Now that we’ve reviewed the important findings, let’s think together about how they point to acute arthritis as the likely problem. I’m considering acute arthritis because. . . .” |
|
Summary statement only loosely related to the case. |
Learner has not identified a problem representation, lacks a coherent understanding of the case, or both. |
Instruct the learner regarding the importance of the problem representation; ask for a summary statement (if necessary, compare and contrast it with your own). |
“Concise, accurate problem representation is a critical entry point to differential diagnosis. Can you give me a one- or two-sentence summary of this case? Here’s how I think it might be put together. . . .” |
|
|
Generation of hypothesis: Search for and selection of illness script |
Multiple diagnoses generated in a random order with no attempt to prioritize them. |
Learner has not identified a problem representation or formulated illness scripts for the diagnostic considerations. |
Ask the learner to list all important findings from the case, create a problem representation based on selected findings, and prioritize diagnostic considerations that identify discriminating features for each consideration |
“What are the main findings? Can you summarize these in abstract terms in one or two sentences? What are the diagnostic considerations for patients with acute arthritis? Which cause of acute arthritis is most likely to be correct in this case? Why?” |
|
Discussion of differential diagnosis not linked to findings from the case. |
Learner has not formulated illness scripts for the diagnostic considerations or is unable to compare and contrast relevant illness scripts. |
Ask the learner to support his or her diagnosis using findings from the case; then ask for at least one additional plausible diagnosis and have learner compare it with alternative diagnostic possibilities. If necessary, provide your own analysis of the case. |
“What are your main and alternative diagnoses? What features of the case helped you to discriminate between them?” |
|
|
Cognitive feedback |
Far-fetched diagnosis. |
Learner has a poor understanding of the case or lacks a sense of relative probability |
Ask the learner to describe the prototypical presentation for this particular diagnosis, to be followed by a comparison with the findings in this case; identify additional data that would be needed to rule in the diagnosis |
“What is the classic presentation for your diagnosis? What findings in this case fit the typical presentation? Are there enough key features present to continue with this line of reasoning? What else do we need to know about this patient?” |
|
Developmental stage |
Presentation or reasoning below the expected level for a common problem. |
Learner has not created an “anchor” prototype in memory, has too little experience with this type of problem to create illness scripts, or both. |
Ask the learner about his or her experience with this type of case or problem; assign the learner patients who have common problems and prototypical presentations; instruct the learner when reading about the case to compare the primary diagnosis with at least one other consideration, identifying relevant key and discriminating features; and have learner follow up to explain what was learned. Determine whether the learner’s difficulty is an isolated or recurring one |
“Have you taken care of other patients with acute arthritis? What do you remember about those patients? I want you to read about the typical presentation of gout and compare it with the typical presentation of infectious arthritis. Identify key and discriminating features for both diagnoses. Tomorrow, tell me what you have learned.” |
| Contextual considerations |
Disorganized presentation of a complex and illdefined clinical problem. |
More than one problem representation is possible, there is a risk of premature closure (learner may be making a lucky guess), or both. |
Elicit some plausible problem representations; ask the learner to identify and defend primary and secondary diagnoses, using key and discriminating features of the case; articulate your own problem representations and clinical reasoning. |
“Tell me how your primary diagnosis is supported by the clinical findings. Choose a reasonable alternative diagnosis and tell me why it does not fit the clinical findings.” (Repeat this procedure for each plausible problem representation.) |
|
Evidence of varying levels of understanding |
Within the group, there is likely to be a broad range of case experience (the stage of training may only partially predict the learner’s ability to reason about a case) |
Elicit problem representations from two or three other learners present; ask questions to assess each learner’s level of expertise; ask more senior learners to reason aloud; articulate your own problem representation and clinical reasoning. |
Ask the group: “Does anyone have a different problem representation?” Ask each learner: “What questions do you have about this case?” Ask the senior resident: “Tell us your primary diagnosis and how it is supported by the clinical findings. Did you consider any other diagnosis, and if so, how did you rule it out?” |
Optimer "teachable moments" (STAT)
Til ethvert teachable moment (fx du skal ind til en patient, eller I skal gennemgå din mentee's patient), kan man anvende STAT-delen af ED STAT!
S (Set-up):
Et setup, er for at fokusere din mentee's opgave ift det du vil lære dem. Setups kan være enormt stærke værktøjer for at vedholde opmærksomhed (del 1), og optimere læring (del 2 og del 6 - jf "læs først"-metoden fra Scott Weingart). Setuppet kan være fx være en kort diskussion eller lille opgave inden mentee'en går ind til patienten. Fx
- Fokus på differentialdiagnostik og bias: Du har en mand med brystsmerter. Inden du går ind, lav en liste over 5 alvorlige / tidskritiske sygdomme som er relevante, og 5 hyppige. Find ud fra hver af de tidskritiske de vigtigste spørgsmål at stille (teaching point: systematik og "red flags" kommer ud fra symptomer på alvorlige sygdomme)
- Fokus på kommunikation: Ved denne hovedpine patient, start med ét enkelt åbent spørgsmål, lad ham derefter fortælle sin historie. Dan dig ud fra hans historie en mening om, om dette er en thunderclap headache, eller ej (teaching point: styrken ved åbne spørgsmål i stedet for "ledende" åbne spørgsmål initialt i samtalen)
- Fokus på decision making, commitment til beslutning og hastighed: Næste gang sygeplejersken kommer med et EKG, skal du indenfor 2 minutter beslutte om vi skal handle på det, eller patienten kan vente (dette kan også kobles med lokal klinisk virkelighed: Ultralyd lukker om 30 minutter, så jeg vil gerne have, at du inden den tid har truffet en beslutning om patienten behøver det - og hvis tiden går over en løsning) (teaching point: nogle ting er tidskritiske)
- Fokus på empati og grænsesætning: Patienten har kroniske smerter, og kommer nu med hovedpine. Din opgave er, at skelne hvad der er akut fra kroniskt, og forventningsafstemme /grænsesætte hvad der er muligt at gøre noget ved i dag (teaching point: sortering af akutte problemer, men at gøre det empatisk)
- Fokus på kvalitativ information - i stedet for kvantitativ som fx vitalparametre og paraklinik (jf Simon Carley's video herover 26:45) : Bed din mentee gå ind til en patient i en ABCDE situation, og ikke kigge på vitalparametrene eller evt parakliniske undersøgelser. Bare stå og kigge 30-60 sekunder (sensory focus excersise) på patienten (fortæl dem det evt inden du gør det). Kom derefter ud til mentoren og bed dem forklare ALT de så / hørte / lugtede eller på anden vis sansede om patienten

En idé jeg har haft (men endnu ikke har haft tid til at udføre), er at man på sin afdeling med fordel lave små kort (som et slags spil) med særligt vigtige teaching points i akutmedicin. Man trækker et kort, og det beskriver, hvad menteen skal fokusere på ved næste patientcase. Hvert kort skal tage udgangspunkt i kerne-elementer af akutmedicin
Nævn gerne, at du kommer til at spørge efter endt vagt "hvad har du lært i dag?", og at du vil give feedback (appreciation og coaching)
T (Teach a focused teaching point)
Udvælg ét enkelt teaching point pr case (jf cognitive load theory, og overloading hvis der bliver for mange teachingpoints). Optimale teaching points er
- Skræddersyet mentee'ens læringsbehov- og ønsker (jf ED-delen)
- En del af den kliniske hverdag (så det huskes bedre for denne patient case)
- Baseret på evidens / guidelines / akutmedicinsk specialfaglighed
Søg disse "teaching points" aktivt (det behøver ikke være patientcases fra start til slut) - jf flere "pearls herunder"
A (Asses and give feedback)
Giv feedback ud fra hvad din mentee behøver (jf ED-delen). Man kan gøre dette løbende og/eller konklusivt i slutningen af dagen. Det er vigtigt at forberede menteen på, at de kommer til at få feedback. Bed også dem give dig feedback (se rolemodel-delen herunder). For råd og tips - se feedback-bloggen
T (Teacher Always: being a role model)
En stor del af børns opdragelse handler om, at børn spejler sig i hvordan forældre handler i givne situationer. Det samme gælder i mentor-mentee forholdet. Hvis du som mentor siger én ting, men agerer anderledes, skal det gerne kommunikeres bagefter til mentee'en, hvorfor dette var en undtagelse.
En stor del af denne rollemodel del, er at vise, at det er okay at tage "fejl", og det er okay ikke at vide alt. Desuden er det okay at gå tidligt for at komme hjem til sin familie eller træne i ny og næ (arbejdsmiljø rollemodel!)
Pearls for læreren under case gennemgang
Listen more - talk less
En vigtig detalje i denne pointe er, at "forventningsafstemningen" med din mentee er vigtig ift hvor lang tid I har til gennemgangen. Sig fx nu tager vi 10 minutter (det er godt at lære fra start, at det ikke er uendelig tid man har)
- "wait time": Hver gang du stiller et spørgsmål, vent 3-7 sekunder så den studerende kan svare. Lad så vidt muligt dem selv komme frem til svaret (jf socratiske metode)
- Minimer forstyrrelser: Giv fuld opmærksomhed under en casepræsentation. Hvis tid er et problem, så angiv hvor meget tid de har (fx 5 minutter). Bed dem køre ISBAR
Fasciliter kritisk tankegang - giv ikke svaret (jf Blooms Taxonomi eller Millers pyramide)

- "Hvad hvis"-spørgsmål: øg en cases potentiale ved at stille "hvad hvis"-spørgsmål (hvad hvis patienten pludselig begyndte at bløde? Hvad hvis hun var gravid? Hvad hvis hun var Jehovas vidne? Hvad hvis hun var GA uge 36?)
- Giv ikke svar - lad den studerende selv komme til dem. Stil åbne spørgsmål (jf boksen). Hvis alt andet fejler, kan deres man ofte få dem på rette spor ved at spørge "hvad dræber dem, hvis du sender dem hjem nu?"
- Forsøg at komme længere end blot "faktuelle spørgsmål" (fx hvad er behandlingen for lungeemboli?), og ind i "kritisk tankegang" om casen (fx med "hvad hvis"- spørgsmål, eller spørgsmål fra boksen herover). Undgå så vidt muligt de ledende spørgsmål, da det mere skal være en "samtale" end en eksamination.
Giv feedback til din kommende kollega
- Giv ansvar fra dig: Man vokser med ansvar - spørg om de tør, og lad dem gøre det, hvis de vil. Anse det som værende bedre, at de lærer det nu, end de om nogle år kommer ud, som nye læger, og ikke har gjort det overhoved.
- Antag en mere holistisk tilgang til "forkerte" svar - lad mentee'en argumentere for sine svar (hvorfor? hvorfor ikke?). Dette er særligt lettere når man kommer udover dikotome ja/nej spørgsmål
- Start feedback med nysgerrighed og åbne spørgsmål (jf del 3: den socratiske metode). Din mentee er et tænktende menneske, og gør ofte tingene for en grund. Tag dette som udgangspunkt for nysgerrig udforskning i feedback med din mentee. Optimalt er feedbacken skræddersyet til, hvad de fra første samtale (ED i ED STAT!) gerne ville i dag (jf appreciation vs coaching i bloggen om feedback). En hurtig huskeregel for coaching-feedback er følgende (for detaljer læs gerne denne fantastiske artikel om emnet af Eppich et al, 2016: “Let’s talk about it”: translating lessons from healthcare simulation to clinical event debriefings and clinical coaching conversations)
- Define it: Bliv enige om hvad der skete, og hvad idealet er
- Frame it: Gentag gerne formålet med feedbacken (eftersom det altid kan være sårbart - adskil hvis muligt dette fra appreciation) - at det kun er for at forbedre dette enkelte moment til næste gang (og er IKKE en evaluering af din mentee's performance i øvrigt)
- Label it: Gør opmærksom på "dette er feedback" (Simon Carley nævnte til et kursus, at han altid ønskede, at han havde en hat med lys der blinkede med "FEEDBACK", så modtageren vidste når de fik det)
- Take it: Som jeg beskrev i feedback-bloggen, så er det MODTAGEREN og ikke så meget GIVEREN, der er afgørende for om feedbacken bliver velmodtaget. Opfodr til "spotting the right" (om det så er 5% der er rigtigt) - jf feedback bloggen. Bed gerne din mentee om at give DIG feedback (igen - rollemodel, do as you teach)
Kend din besøgstid
- Don't overteach: tommelfingerreglen er 1 læringspointe = 75% retention, 2 læringspointer = 50% retention, 3 læringspointer = 25 % retention. Lær hellere få konkrete "teaching bites" fra dig, end store systematiske lekturer. Hav fx kun ét teaching point pr patientcase
Vær en rollemodel
- Vær en rollemodel - gør som du lærer fra dig (...som med børn er en stor del af lærdom via observation af rollemodeller). Det betyder IKKE du skal være perfekt - men accepter din uperfekthed, og lad det være "okay" ikke at være perfekt. Dette er også vigtigt at lære fra sig!
- For mere komplekse koncepter, giv gerne artikler / FOAMed blogs / video links (anvend gerne links fra disse blogs til kernekoncepter) som kan læses på hjemme
Afslut
- Efter en endt vagt (eller en uge), tag 5 minutter til en evaluering
- Psykiater og uddannelsesansvarlige overlæge på psykiatrien i Åbenrå, spurgte altid efter endt vagt "Hvad har du lært i dag?". Det tog lidt tid at blive vant til, men efterhånden vidste man, at dette var en fast del af vagten, og man kom ind i mindsettet om at reflektere i slutningen af sin vagt. For at gøre dette ENDNU mere effektivt, kan man derfor starte vagten med at nævne "jeg kommer til at spørge dig, hvad ud har lært efter vagten".
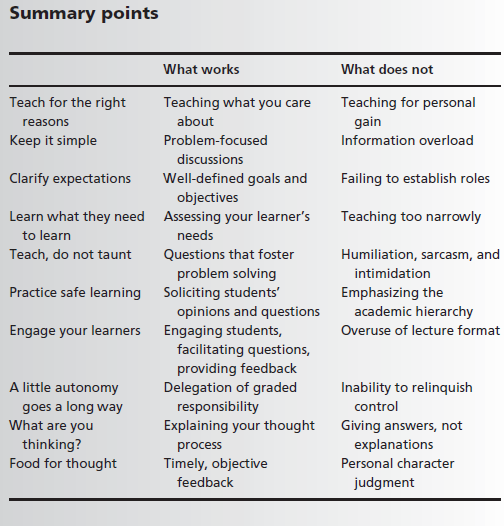
Konklusion: En god mentor er entusiatisk, åben og interesseret i sin mentee's læring. God læring er skrædersyet til menteens behov og niveau, hvilket kræver en kort samtale inden den kliniske hverdag for at etablere niveauet- og behovet for menteen. Menteen skal omvendt forstå mentorens forventninger - disse skal være realistiske og afstemte niveau.
Under læringsmomenter, er det monumentalt vigtigt at give feedback (både appreciation og coaching, men ikke på samme tid), fragive sig autonomi (klinik læres bedst når man har det i hænderne), behandle menteen med respekt (kommende kollega), forsøge at begrænse sig til ét teaching point pr case og fremfor alt: Menteen skal tale mest, mentoren skal spore ind på kritisk tankegang.
