I del 1 og 2 har jeg forklaret (og måske overbevist dig om), hvorfor compassionate care og god kommunikaton er essentielt for akutmedicineren – både for patienten, men ikke mindst for akutmedicinerens overlevelse.
I del 3, vil jeg gå igennem praktiske råd til, hvordan du kan blive bedre til kommunikation og compassionate care med din patient, og høste de fordele som er beskrevet i del 2.
Anbefalede kilder
Folk bedre til dette end mig, har gratis FOAMed videoer, podcasts og artikler om “how to be compassionate” og bedre til kommunikation (se også i slutningen af denne blog, hvor jeg giver flere links)
Særligt for dette specifikke emne anbefaler jeg, at du først tager EmCases Ep 145 og Barbara Tathams forklaring, og evt TED talken fra Compassionomics-co-forfatteren: Stephen Trzeciak
- EmCases Ep 145, 49, 51
- Graham et al, 2019, RCEM (system delene): They do not care how much you know until they know how much you care: a qualitative metasynthesis of patient experience in the emergency department
- Rob Ormans “Stimulus” podcast (fx Ep 22, eller Ep 1)
- Slade et al (se kommunikationsbloggen del 1 for detaljer)
- Zulman og Abraham Verghese et al, 2020: Practices to Foster Physician Presence and Connection With Patients in the Clinical Encounter (first10Em har også lavet en gennemgang af dette, og Abraham Verghese har givet en interview om artiklen)
- Vitaltalks hjemmesiden (hurtigt sammenfattet af Mastering Intensive Care Ep 48 med Laura Rock – se evt også SMACC forelæsningen 2019 af samme Laura Rock)
- Liz Crowes St emlyns og SMACC talks (fx Liz Crowe, SMACC: what’s love got to do with it (https://vimeo.com/188765724 )Liz Crowe, SMACC: Unravelling grief and loss (https://codachange.org/2020/02/09/unravelling-grief-and-loss/ )
- Masteringintensivecare (fx Ep 48 og 54)
- Body et al, SMACC: is compassion a patients right? https://smacc.net.au/2016/05/is-compassion-a-patient-right-rick-body/
- Body et al: Optimising well-being: is it the pain or the hurt that matters?
- Casey Parker, SMACC: https://broomedocs.com/2014/09/the-history-of-empathy-from-smacc-gold/
- Trogen, 2017: Evidence Based Metaphor
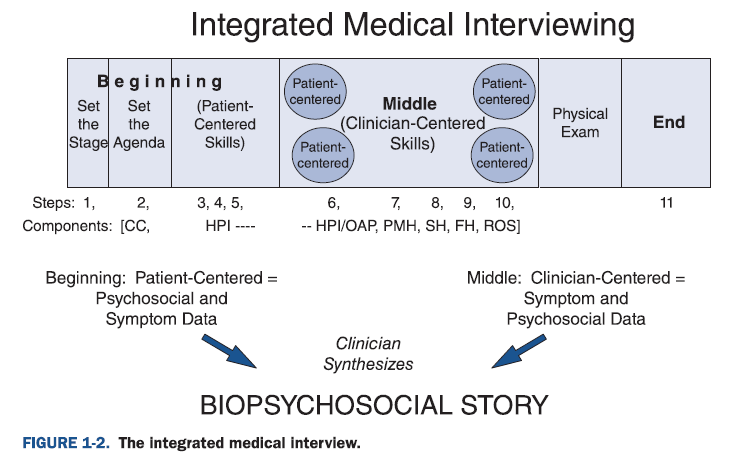

Jeg har også lavet en kommunikationsblog-serie med alle rådende i detaljer
- Kommunikationsbloggen del 1+2 (system, og filosofien bag god kommunikation)
- Kommunikationsblog appendix 1 (værktøjskasse)
- Kommunikationsblog appendix 3 (Tragten og 4F / FIFE modellen)
- Smertepatienten
- Akutmedicineren best of del 2 -> punkt 4: den probabilistiske bio-psyko-social model
Der findes desuden gode fagbøger på dette (for flere artikler og non-fiction bøger se slutningen). Jeg kan anbefale
- Bent Falk, 2012: At være der hvor du er
- Jane Orient et al, 2018: Sapira’s art and science of clinical diagnosis
- Back, Arnold, Tulsky (Vital talks teamet): Mastering communication with seriously ill patients
- Stern og Cifu et al, 2019 (Jep, den Cifu fra del 1a og 1b): Symptom to Diagnosis An Evidence Based Guide, Fourth Edition
- Smith’s Patient Centeret Interviewing – an evidence based method
- Henderson et al: The Patient History – an evidence based approach to differential diagnosis
For de brede (men ekstremt vigtige) strøg, anbefaler jeg følgende (obs youtube har lektuer af dem alle eller med forfatterne!, hvis man ikke vil læse bøgerne, men stadig få ideerne med)
- Compassionomics (Anthony Mazzarelli and Stephen Trzeciak)
- Thanks for the feedback (Heen og Stone)
- Wayne Jonas: how healing works
- The Culture Code (Daniel Coyle)
- Astronauts Guide To Life On Earth (Chris Hadfield)
- Extreme Ownership (Jocko Willink et al)
- The Lost Art of Healing (bernard lown)
- It’s all in your head (suzanne O’Sullivan)
- The power of kindness (Brian Goldman)
How to do it
Essensen af god kommunikation og compassionate care er, at det er noget, der kan foregå på ethvert tidspunkt af din interaktion med patienten. Jeg har tidligere talt om, hvordan vi burde designe vores akutmodtagelser for voksne lidt med samme mindset som vi gør for børn – voksne er også bange, og det miljø vi skaber for dem lige nu kunne formentlig forbedres – se mere om dette i del 1 af kommunkationsbloggen (link herover).
Hér vil jeg fokusere på individets rolle – dig som sundhedspersonale, og hvordan du kan blive bedre til kommunikation og compassionate care. Fokus vil ligge på compassionate care, da kommunikationsdelen er blevet gennemgået i dybden i kommunikationsbloggen, som jeg anbefaler du kigger på, hvis du ikke allerede har gjort det (link herover)
Compassionate care , handler som al god kommunikation i stor udstrækning om et state of mind: Hvad er din holdning til, hvorfor patienten kommer ind? Et sundt mindset at fremavle er hér, at Ingen kommer til akutmodtagelsen, fordi de vil (Hér kan studier måske hjælpe dig til at høre, hvad årsager patienter har til at patienten søger: WTBS 15. Det er meget lettere, når vi “assume competence” i vores medmennesker, og forstår, at de som os, gør det så godt de kan i et ofte komplext- og ulogisk system. Med andre ord: det kunne ligeså godt have været dig i lignende situation). Det er muligt, at du har frequent flyers med angst , men de ønsker ikke at være der. De ville ønske at de ikke havde det problem, og kunne leve som “normale” mennesker.
Idet en person træder ind på et hospital, “depersonaliseres” de, og vi læger bidrager ofte yderligere til denne depersonalisering ved fx ikke at huske patientens navn; ikke føre en samtale men i stedet tale en tjek-liste af spørgsmål igennem; ikke at validere dem når de forklarer deres problem (hvad ville du gøre på gaden, hvis nogen sagde til dig, at deres kone lige var død? Eller at de har haft ulidelige smerter i mange år, og nu er de værre end nogensinde?), ikke at lade dem fortælle deres historie uafbrudt. Compassionate care handler om at have en genuin interesse i at hjælpe patienten og lytte til dem, uanset hvad deres problem er. Det behøver ikke tage lang tid, og det er noget der stille og roligt kan inkorporeres i din hverdag skridt for skridt.
Meget af det her handler desuden om at skabe en kultur på din afdeling. Hvis nogen konsekvent himler med øjnene, hver gang en patient kommer ind ad døren som “ikke burde være der”, så forsøg at tænke over din egen holdning. Du behøver ikke irettesætte personen i situationen (der er sikkert årsager til de tænker som de gør på det tidspunkt), men foregå i stedet selv med et godt eksempel. Er det noget, der gentager sig, kan du forklare, hvorfor du ikke er enig i den holdning der udtrykkes (link fx gerne til denne blog eller nogle af kilderne i den for dybdegående forklaring til din kollega).
Når vi foregår med et godt eksempel så smitter det på kulturen. Og er der noget, der skal virke i et komplekst system, så er kulturen dér hvor man virkelig skal sætte ind (the culture code)
Husk også at passe på dig selv. Har du en kollega der konsekvent er empatiløs, så overvej, om de har det godt – spørg dem
Hvis du ikke er klar over, hvordan det kan føles at være på vej ned i burnout hullet, så er der nyligt kommet en fantastisk anonym post præcist om dette, på St emlyns: “Look what they make you give” – det er nemlig ofte et blindspot for os, før det er for sent, og manglende empati er en af de røde flag.
Jeg har lavet en bredere forelæsning om disse emner, og om hvordan man på afdelingsniveau potentielt skaber denne kultur (den handler ikke så meget om neuro som titlen indikerer):
Følgende kan virke overvældende for mange – særligt, hvis man ikke anser akutmedicin- eller sig selv som værende særlig god kommunikativt eller empatisk.
Vi ligger ud med, hvad du ikke skal gøre:
Don’ts (for compassionate care)
Følgende “don’ts” er direkte kopieret fra Emcases Ep 145, da jeg er helt enig med dem
- Do not act like your time is more important than the patient’s; once you walk in to listen to them, do not have one foot out the door already
- Do not use sentences that start with “at least…”; it will never come across as compassionate
- Do not judge or criticize (Vær opmærksom på vores affektive bias’es overfor særlige patientgrupper. Noget vi ALLE har)
- Do not assume what your patients knows or does not know and what information they may want from you – ask them first
- Do not assume a patient cannot understand and therefore avoid sharing information (dette kaldes nogle gange “assume competence”, i den du taler med)
- Do not make assumptions; everyone has a story and you do not know what your patient’s may be
- Do not treat your colleagues with a lack of respect or compassion; you can set a cultural example (“vær kollegial”)
Den sidste er velbeskrevet vil jeg lige uddybe, fordi jeg synes den er ekstra vigtig (jeg går dybdegående igennem denne i videoen herover). Compassionate Care handler om at skabe en kultur på din afdeling. Nogle vigtige elementer i at skabe denne kultur er fx
- Appreciation feedback: Mange synes det er enormt svært at give feedback (som regel tales om “coaching”-feedback. Se enten akutmedicineren best of del 2 og 3 eller kommunikationsbloggen del 3 for detaljer om feedback). En stor del af dette handler igen om kultur: Har vi skabt en atmosfære af (psykologisk) sikkerhed, tilhørighed og hvor læring er formålet, så er feedback betydeligt mindre svært . Jeg har i læringsbloggen del 4 givet flere råd til hvordan en såkaldt “safe container” kan oprettes. Ét trick jeg vil dele hér er, at imellem “coaching feedback”-episoder, er det vigtigt at fylde din afdeling med “appreciation”-feedback. Simon Carley plejer at sige, at ration for appreciation til coaching feedback er noget i stil med 3:1 (men han er efterhånden begyndt at sige 5:1). Det er enormt vigtigt, at vi er opmærksomme på når vores kollegaer gør gode ting, og fortæller dem det! (appreciation skal ikke være “lallegladt” – det skal være meningsfuldt, og genuint. Derfor kræver det opmærksomhed)
- Anerkendelse (lidt i samme bane som herover)
- Prospektivt gennemgang ikke retrospektiv , af cases “why did that make sense at the time “: Dette er med til at hindre fælden “hindsight bias” (hvorfor gjorde du det!?) til (hmm hvorfor mon vores intelligente og dygtige medarbejder gjorde det i den situation? Havde jeg gjort det samme? Er der noget der skal ændres i systemet, så det bliver mindre sandsynligt, at det sker igen?)
- Spejlning: Vær et forbillede, det smitter (og husk det er nok at prøve. Vi er ikke perfekte ) og vær den kultur du ønsker at skabe (culture code)
- Vær kollegial (tal aldrig dårligt om en anden læge overfor en patient – særligt en de skal se igen): Bernard Lown taler om “words that maim” – det er meget nemt at gøre patienten bange og mistroisk for systemet og sin egen læge. Det er ikke alene oftest forkert (igen…hindsight bias), men yderst uproduktivt at sige til patienten. Er der frekvent problem, så kontakt kollegaen selv.
Bernard Lown beskriver det modsatte af at være kollegial, til skade for kulturen og patienten:
Criticizing a patients doctor is extraordinarily undermining . Doctors need to be charitable to one another. Even an exceptional physician commits serious errors. Furthermore, hearing from a patient about the misdeeds of a colleague is but one side of a story.
Bernard Lown, The Lost Art Of Healing
Many people maintain, quite rightly, that doctors have for too long been overly protective of one another, rarely blowing the whistle even when they are aware of malpractice or witness gouging or corruption by colleagues. This type if reprehensible behavior must never be condoned, yet one must be careful about condemning before learning both sides of a story
Far too often I hear doctors bad-mouthing colleagues simply because they do not agree with their particular approach to a medical problem. Hearing a doctor disparage a colleague can be devastatingly demoralizing to a patient. It can also boomerang, undermining trust in the intemperate doctor, and diminishing confidence in the profession that, more than most, requires trust to be effective. Ultimately it subverts doctors capacity to heal
Barbara Tatham beskriver desuden The three enemies of compassion
- Personal issues – bias, fatigue, home or personal issues, mental health; if these seem to be impacting you it is important to assess for possible burnout and seek help
- Approach Issues – listen to understand, to be empathetic; do not listen to reply
- Erosion – not practicing your skills, not using them, can cause you to lose them
Alle overstående går jeg igennem i kommunikationsbloggen (link herover), men bliver fx også gennemgået i EmCases Ep 49 af Walter Himmel
Okay, men hvilke konkrete ting kan jeg gøre for at blive bedre til at connecte med patienten?
Ting du kan gøre i morgen: Sid ned, Validering, Normalisering, Forventningsafstemning og “next step”

… I compared what I got to what I expected, and what I got was good but not perfect . Adding options to people’s lives can’t help but increase the expectations they have about how good those options will be, and what that is going to produce is less satisfaction with results . Even when they are good results
Barry Schwartz, The Paradox Of Choice (Ted Talk)
Barbra Tathams råd kan findes hér
Dette er en blanding af egne ting, og ting fra litteraturen.
Blandt de letteste ting, du kan gøre i morgen, som kommer til at have enorm betydelse for dit kliniske virke og kvaliteten af behandling, er følgende fire ting:
- Sig undskyld: undskyld for ventetiden (uanset hvor længe de har ventet. Tid er et koncept der gradbøjes, når du er akut syg) – tidligere var jeg påpasselig med at anbefale dette, men jo mere jeg tænker over det, og anvender det, des tydeligere bliver det for mig, at det er en let måde at opnå alliance med patienten fra start i mange tilfælde. Og om ikke andet, anerkende, at de har ventet i flere timer ofte lidende mere end nødvendigt med angst / smerte m.m (jf hér og hér)
- Basics: Dette er de små ting som er så vigtige – se om din patient mangler noget (mad eller vand, pude, tæppe, lys, smertestillende) inden du går og når du kommer til din patient. Det er enormt vigtigt, og indikerer, at du “ser dem” og deres behov. Dette synes jeg mange dage, er de vigtigste og mest indflydelsesrige ting, jeg gør for min patient
- Sid ned: Hvis vi sidder ned, vil både patienten og du selv føle, at der spenderes mere tid end der faktisk gør. Patienten føler sig hørt i større grad.
- Validering: Når du har startet med dit åbne spørgsmål, begynder patienten at fortælle sin historie i sekunder til 1-3 minutter (evt med encouragement / notching, men uden afbrydelser). Ofte er vi hurtige til at springe direkte til den kognitive del af “lægens samtale-del” med specifikke spørgsmål (fx “hvor længe har du haft ondt?”, “er det første gang?”, “tager du noget medicin?” etc). Men tænk på, hvordan du vil respondere i hverdagssituationer, hvis nogen fortalte dig noget forfærdeligt eller personligt. Du vil som oftest give et validerende respons, der viser, at du har opfanget den emotionelle komponent af det, der siges. Det kan være alt fra
- “Jeg kan godt forstå du kom ind / det var godt du kom” (folk er ofte flove over at komme på akutmodtagelsen, fordi de ved, der er mange “ikke syge” der kommer)
- “Tak for, at du ville dele det med mig – jeg skal forsøge at gøre det jeg kan for hjælpe dig (hér kan man også ofte forventningsafstemme lidt, og gradere svaret i “hvor meget” man kan hjælpe – dog altid vigtigt at udtrykke, at man ønsker at hjælpe)
- “Det lyder som om, at du har haft nogle forfærdelige dage [stilhed / pause]”
- Normalisering: Foruden svært funktionelle-, borderline- og kroniske smertepatienter (hvor nogle kilder anbefaler man er lidt mere forsigtig med normalisering), vil de fleste patienter være taknemmelige, ved en normaliserende kommentar. Patienten ved ikke, at det de er i gang med at gå igennem er helt normalt, og at du præcist har set 3 patienter med samme problem i dag. At vide, at det ikke er noget “out of the ordinary” kan ofte formildne en stor del af angsten patienter føler. Fx
- “Jeg kan sige, at det er meget normalt, at vi har patienter på din alder, som kommer med de her symptomer – jeg ser det faktisk hver dag, og det er yderst sjældent noget farligt”
- “Vi skal lave en lumbalpunktur på dig. Det er noget vi laver hver dag”
- “Next step”: Patienter på akutmodtagelsen er ikke kede af at vente. De er kede af at vente unødigt. Tanker om man er blevet glemt, eller fejlregistreret er ikke sjældne. Når folk spørger hvor lang tid der går, handler det ofte om, at de ikke har fået at vide hvad “next step” er – hvad venter de på? Jeg har detaljeret dette i bloggen om kommunikation del 1, men kort sagt handler det om, at vi som læge (og system), i samtalen bør flette “næste skridt” ind. Fx
- “Din undersøgelse er helt normal, så lige nu venter vi på blodprøvesvaret – er den blodprøve, der siger noget om blodprop i lungen, normal, kan du komme hjem. Er den positiv, kræves der en ekstra CT skanning, som kommer til at tage mindst 2-3 timer ekstra”
- “Next step”, kan udføres som en lille meta-kommentar under samtalen (dette synes jeg, virker særligt godt ved ængstelige lav-risiko patienter): “Først skal vi tale lidt, dernæst vil jeg undersøge dig grundigt fra top til tå, og hvis alt virker normalt, så kan jeg sige allerede nu, at jeg vil være tryg med at sende dig hjem – lyder det OK?”
- Forventningsafstemning (med et ønske om at hjælpe): En del af FIFE / 4 F-modellen (se appendix 3 i kommunikationsbloggen – link herover). Patienter har (bl.a. pga systemet- og myten om moderne medicin som forklares af politikere, mainstream medier og medicineindustrielle komplex, samt nogle læge-foreninger) ofte skæve forventninger til, hvad moderne medicin som helhed, og akutmodtagelsen i særdeleshed kan gøre for dem. Mange patienter vil gerne have ting “Fixet” (særligt hyppigt med patienter indenfor psykiatrien – såkaldt besvær med at “behovsudsætte”), det de lider af. Dette har ført til en kultur, hvor moderne medicin forsøger at “gøre ting” (error of comission), i stedet for at lade tiden løse majoriteten af problemerne (ofte med medikalisering, og bivirkninger til følge). Det er derfor enormt vigtigt i samtalen at nævne, hvad vi kan gøre (og vigtigere, hvad vi ikke kan gøre). Compassion delen i dette, er vigtigt at få med: Vi ønsker altid at gøre alt det vi kan i den situation vi er i med patienten. Det er vigtig at highligte dette, ved fx at sige
- “Du har haft din hovedpine nogle dage, og prøvet en del forskellig medicin. Jeg ville ønske I”I wish statements”), jeg havde en pille i mit arsenal, som ville ta din smerte væk med det samme, men det har jeg desværre ikke (compassion). Jeg kan desværre derfor ikke love, at du er smertefri når du forlader akutafdelingen i dag (forventningsafstemning), men jeg vil gøre mit bedste”
- “Jeg kan se hvor ondt du har. Ud fra din historie er jeg dog ikke urolig – det er en god ting – og er blodprøverne fine, så er jeg tryg med at sende dig hjem (“next step” og “forventningsafstemning”)”
Jeg har gennemgået alle rådende herover i videoen om “probabilistisk hovedpine” linket i starten af bloggen.
Ting du kan mestre med tiden
Jeg er bestemt (endnu) ikke nogen ekspert kommunikator, og jeg er formentlig heller ikke den mest empatiske / compassionate på min afdeling. Men at lytte til dygtige læger som er (og optimalt set filme dig selv og få feedback fra dem), får os til at indse vores blindspots, og blive bedre. En verdenskendt læge og forfatter, Abraham Verghese har sammen med flere andre lavet følgende top tips efter gennemgang af litteratuen og egen erfaring (se hele studiet i linket herover, eller linket under billedet):

5 tips for at connecte bedre med din patient
Husk at ethvert øjeblik i interaktionen med patienten kan være en mulighed – se i punk 13 del 2 af denne blog, hvor mange der år efter husker små gestuser (fx at ligge tæppet over tæerne fordi patienten virkede til at fryse).
Jeg vil prøve at plukke lidt tips fra overstående 5 punkter blandet med min egen erfaring og øvrig litteratur på området. Dette er med andre ord ikke en systematisk gennemgang, og jeg anbefaler at man kigger artiklen igennem selv, og kilderne jeg har postet i starten af bloggen. Fra punkt 1-5 findes en løs kronologi fra starten af patient-encounteren til slut, men alle elementer (udover punkt 1) gennemføres hele vejen igennem samtalen :
1: Prepare with intention
Før du går på arbejde
Compassion starts with a willingness to see someone else’s pain while recognizing and acknowledging that everyone suffers in some way – that there is a universality of human suffering. It involves the understanding that there is an emotional response to our suffering – that compassion is not simply knowing that another person is suffering; that it requires tolerating uncomfortable feelings and a desire to alleviate our suffering. Compassionate care is a set of skills that can be cultivated by each and every one of us.
Barbara Tatham, EmCases Ep 145
- Før før (imellem arbejde ) energi (arbejdsmiljø og 40% af 100%), empati genuin (Walter himmel ep 49), forbered evt nogle empatiske statements indtil det er mere flydende . Patient er ekspert i egen krop og vi er ekspert i medicin (obs the fiduciary af Jerome hoffman – det betyder ikke at patienten skal have det de vil – emcases), ingen kommer på akuten unødigt “worst day” (wtbs 15 og Coster et al 2017) + GENUIN interesse og COMPASSION
- Systemet : bedre områder til voksne , bedre forklaringer og forventningsafstemning (fz docmike why am I waiting )
Før du går ind til en ny patient- og imellem patienter
- Før: forbered dig inden du går ind , kropssprog, tone
- Patienter sig dig “i miljøet” – vær et forbillede, hils og forsøg at være imødekommende
2: Listen intently and completely
Inden samtalen starter, og starten af samtalen
Nogle små hurtige fif inden selve samtalen, og initiering af samtalen
- Inden du går ind, forsøg at forberede dig så du er klar til at møde og tage historien ind fra denne nye patient (dette er super svært, når man har 3 telefoner og 5 andre patienter der venter – det kræver ritualer og øvelse, men vil være en mere effektiv- og patientcentreret måde at gøre det på). Abraham Verghese taler om at ritualet kan være ifb håndvaskning, at man renser tankerne fra tidligere patienter, så man kan være til stede ved denne patient. Vejrtrækningsøvelser, self-talk m.m kan være nyttigt, men stærkt individuelt.
- Connecting : forsøg at starte med small-talk eller en kommentar der ikke er klinisk, for at kunne connecte med patienten fra start (situationsafhængigt)
- Sid ned , smil , introduktion med navn og titel
- Forsøg at have øjenkontakt
- Observer (og spørg) om de behøver noget inden du starter (behøver de vand , tæppe eller dæmpe lyset pga lysskyhed, smertestillende etc )
- Kontrol og respekt: Giv dem noget af kontrollen tilbage de har tabt ved depersonaliseringen på sygehuset, og “asymmetrien” i samtalen mellem lægen og patienten (i.e de vil have noget fra os, og ikke omvendt). Spørg fx “er det okay jeg kommer ind”
- Undskyld for ventetiden
- Forklar hvorfor du er der (og evt hvis du kan blive nødt til at gå)
- Start med åbent spørgsmål så og lyt aktivt imens patienten “giver dig deres historie” (se herunder om “giv historien tilbage” bagefter – du er nødt til at have fået den, før dette kan ske); forsøg at lytte med alle sanser til både den emotionelle- og diagnostiske del af samtalen. Men lyt og vær til stede uden at tænke på det næste spørgsmål
Aktiv lytning
History-taking involves not merely learning about a disease, but grasping what is agitating a patient’s mind. The stresses that may be operating are as numerous and diverse as life itself. Generally the most critical areas arise from work or family conflicts. If these are ignored, a chronic disease cannot be effectively addressed, whatever its anatomic location. While treatment with drugs alone may be temporarily effective, and entirely new symptom frequently fixates on a different bodily part. The chase to cure the patient is seemingly endless and ultimately frustrating to both patient and doctor
Bernard Lown, The Lost art of Healing
Listen to understand, to be empathetic; do not listen to reply
Barbra Tatham, EmCases Ep 145
Meget er skrevet om aktiv lytning, til et punkt, hvor det mister sin mening. Jeg vil ikke skrive mere, men blot pointere, at som jeg forsøger at praktisere det, og har forstået det, handler det om
- At lytte for at forstå (hvad problemet er), ikke for at svare (dvs vi skal ikke tænke på vores næste spørgsmål under patientens historie – vi skal lytte) – vi skal ikke tænke på en masse ting imens (fx spørgsmål til samtalen eller den anden patient vi lige så). Det er meget som i mindfullness-koncepet om reaktion Vs observation. At høre en historie og med det samme tænke på spørgsmål er en reaktion – selvfølgelig skal vi have spørgsmål på et tidspunkt, men lyt i starten uden at tænke over det. Så kommer spørgsmålene som regel mere naturligt, og interviewet bliver en samtale (som ofte ikke er længere end den med anden teknik ville have været). En tommelfingerregel man kan øve sig på, er “3 sekunders reglen”: vent 3 sekunder efter patienten har stoppet med at tale, før du begynder at tale. Det skaber naturlige pauser i samtalen, som der ellers ikke ville have været – og i det rum der skabes, skabes ofte en nærhed og fortroelighed. Det lyder mumbo-jumbo agtigt, og det er ikke altid det går – men det er min erfaring.
- At lytte aktivt, handler ikke om bare at “lytte” med ørene – det handler om at være “til stede“, og “åben / aktivt receptiv” (derfor kræves forberedelse, så man har balance imellem “hjernen”, “hjertet” og “fødderne”)
- At lytte aktivt, handler om at lytte med mere end bare ørene – at lytte / se / føle efter mimick, pauser, tempo, hvad der siges og hvad der ikke siges
- At lytte aktivt er ikke passivt (…duhh…): du er aktiv når du lytter aktivt (dvs du opmuntrer, du nudger, du forsøger at følge appropiate øjenkontakt etc). Ros gerne din patient hvis det er muligt – hér kan det være vigtigt at huske noget fra læringsteori – det er ikke bare resultater, men i særdeleshed også effort (at prøve), der skal roses (“Reward effort, not only results”). Vi har alle forskellige midler og ressourcer – og vi kan ikke alle nå lige langt – men det at vi genuint prøver (at tabe os, at stoppe med at ryge, at undlade at komme til akutmodtagelsen når man har panik-anfald etc), skal altid roses (se fx denne lav-evidens, høj mening kilde)
- At lytte aktivt hænger sammen med den “socratiske metode“, som i princippet handler om et stoisk mindset med en base i nysgerrighed: Du tager som interviewer, som en der “ikke ved noget” (hvilket ofte er sandt – vi har ikke løsningen, men den skal igennem samtalen “nudges” frem imellem patient og læge), og man er “genuint nysgerrig” for at vide, hvad den anden taler om (det betyder at man stiller spørgsmål pga et genuint ønske om at lære mere).
En af dem, der er bedst til at exemplificerer den socratiske metode og aktiv lytning lige nu, synes jeg er Trevor Noah (ignorer titlen på følgende video – det handler ikke om at “vinde et argument” – men indholet er godt, og forklarer om den socratiske / fødselshjælper metoden):
Vil du dykke længere ind i “aktiv lytning” konceptet, så har Jordan Peterson beskrevet konceptet i en nødeskal: Du går ikke videre i en dialog før du har forstået , hvad den anden har sagt. Stil opfølgende spørgsmål, indtil I fælles er overens om, hvad den anden mener. Om nødvendigt forsøg at gøre den andens argument endnu bedre
Konceptet om aktiv lytning ligger sig meget opad Laura Rocks “GIVE” (at lytte efter emotion-komponenten i samtalen – se herunder), og feedback-litteraturen (se bl.a konceptet om blindspots og “spotting the right”). Aktiv lytning er en af de ting, der er så genenmgribende essentiel som læge og som menneske, og enormt svær at beskrive ordentligt med ord – eksempler er bedre, og jeg vil derfor give jer en sidste video af William Ury (diplomat)
er du mere til bøger, synes jeg filosofien bag aktiv lytning, er bedst beskrevet på dansk i Bent Falks “at være der hvor du er”
Objektiv undersøgelsen
Frequently the conversation at a first interview is impersonal. The relationship with the patient often alters dramatically after the physical examination. The remoteness dissipates, supplanted by comfortable easy-flowing conversation. Material that was neither divulged nor suspected emerges without much probing
Bernard Lown, The Lost Art of Healing
Som beskrevet så er det at lytte ikke bare med ørene, men også med hænderne og alle sanser. Patienten skal føle, at de bliver undersøgt ordentligt, og en del af det “skuespil” eller “kontrakt” (kald det hvad du vil), vi er nødt til at udføre hér – som et reliquie fra shamanismen – er at røre patienten. Det er en vigtig del af “at lytte til patienten”, og “validere patienten”
Vil man høre mere om dette aspekt af objektiv undersøgelse, anbefales Bernard Lown og/eller Abraham Verghese (se herover)
Nogle punkter om, hvordan jeg anvender dette:
- Jeg plejer inden undersøgelsen ofte at sige “jeg skal undersøge dig grundigt” (særligt ved den ængstelige patient, som jeg ikke mener behøver parakliniske undersøgelser – men i princippet ønsker jeg ved alle patienter at kommunikere, at jeg gør dette grundigt, og tager dem seriøst. Dette er altså endnu et validerende meta-kommunikations-element)
- Jeg forsøger i den forbindelse ofte at signposte : “såfremt denne grundige undersøgelse er normal, og blodprøverne ser fine ud, så er jeg tryg med at sende dig hjem”.
- Jeg rør ved patienten (jeg ved, at det ofte er en smags-sag og fra situation til situation. Men det et utroligt værktøj, som Dr Lown hentyder til i quotet herover, og jeg synes man skal overveje at forsøge om man kan blive mere bekvem med det, i fald at man ikke plejer at gøre det)
- Jeg kommenterer ofte hvad jeg undersøger og hvad normalen er (fx med reflekser ved neuro us hvor patienten kan føle at de fx har dårlig balance eller “er det normalt at have sådanne reflekser “. Som Bernard Lown hælder jeg ofte til “over-normalisering” fordi angst-frø ofte sås ved tvetydighed. Noget vi alt for vel har forstået ved C19-pandemien)
3: Agree on what matters most
Chief Complaint Vs Patientens problem
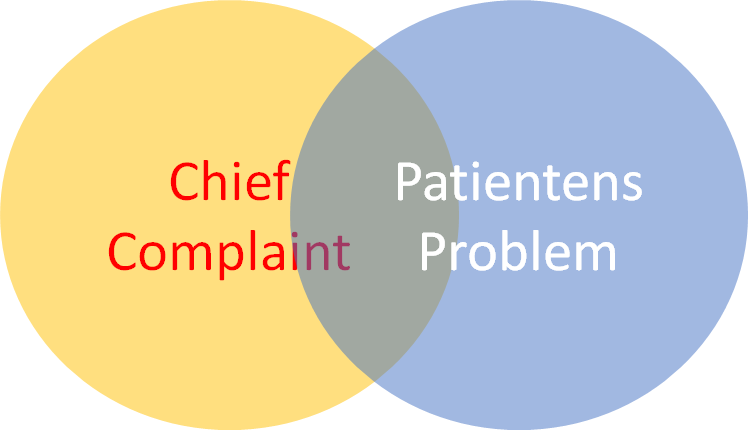
Jeg har allerede talt om forskellen mellem disse to koncepter i del 2, og vil ikke gå i detaler her. Blot gentager jeg, at man må lytte til patienten for at forstå deres problem (det er ikke altid muligt, men det er værd at forsøge). Ved ægte åbenlys patologi, er Chief complaint overlappende med patientens problem (i.e har du AKS er dit problem at du har ondt i brystet, eller når du har SAH har du ondt i hovedet). Du ved dog ikke, om patienten har disse problemer i starten af samtalen (ellers var der ikke behov for den). Det er med andre ord altid vigtigt at forsøge at liste patientens problem ud igennem samtalen, og blive enige om patienten motivation for at komme
Det er en grund til, at det er vigtigt at vide, hvad der bringer patienten til akutmodtagelsen – “hvorfor kommer du netop i dag, og ikke i går?”
I dette ligger stor kilde til viden om patientens præ-test sandsynlighed, og overstående koncept er således essentielt, også i akutmedicin!
Efter patienten har fortalt sin historie (og inden du begynder at spørge)
Så når “patientens historie” er fortalt, kan man begynde at forstå hvad problemet er (hvis ikke allerede klart), ved udspøring. I processen kan det til tider være vigtigt at explicit spørge “er det det, vi skal fokusere på i dag” (heri ligger også en forventningsafstemning: det er altså ikke de andre ting vi skal foksuere på). Dette for at sørge for, at man har forstået, og også for at sænke risikoen for “door handle”-spørgsmål (på vejen ud: Nåja forresten…) – dette er dog ikke så hyppigt i akutmedicin i min erfaring.

Husk inden du springer ind i dette “what matters most”, som ligner det man kalder “fælles dagsorden” i 4F / FIFE-modellen, at validere patienten. De har formentligt lige fortalt dig om en lidende historie de har haft, som har bragt dem til dit hospital (ofte ikke første gang, men måske sjette gang denne måned), hvor de har ventet i timevis (særligt hvis det er sjette gang de kommer med samme problem). Uanset hvad , så skal det næste der kommer ud af din mund, når patientens historie er fortalt, være en empatisk kommentar om det du er priviligeret som læge, at høre fra din patient. Vi glemmer ofte at patienten sætter sin lid til os, og vi møder dem på ekstremt svære tidspunkter i deres liv. Det er et privilegie, og at takke en patient for deres ærlighed eller evne til at forklare noget så svært, på en tydelig måde, er noget jeg ofte tyer til.
Finder du det svært med validering, så øv nogle “standardfraser” (fake it till you make it). Men giv dem en anerkendelse af, at de har ret til at være hér hos dig lige nu (du er måske overrasket over det, men patienten er ofte flove over at være på akutmodtagelsen – “der er jo så mange andre der har mere brug for hjælpen end mig”, som de ikke sjældent fortæller), og at du lytter til dem, og at du har respekt for den situation du er i lige nu (også selvom den er hverdag for dig)
Det behøver ikke være højtideligt, selvom det kan lyde sådan – faktisk helst ikke!. Patch Adams (filmatiseret læge, som stiftede bl.a. “gesundheit” klinikken og “klovne uden grænser”), mener at respektfuld kommunikation sagtens kan være humoristisk. Det skal bare ikke være “sympatisk” (læs nedladende), men skal være empatisk.
Noget der hjælper mig, er ofte at anvende “jeg sprog”. Fakta-sprog (“du er…” eller “du har…”), kan lyde hårdt og – ja – faktuelt. Som noget indiskutabelt. “Du er bange” eller “du har ondt”. Prøv i stedet nogle gange at anvende “som jeg ser det (i.e kan være forkert), så ser det ud til at du har det rigtig dårligt lige nu”. Det kan være en god måde at validere dem på – særligt, synes jeg, hvis man taler med nogen, der ikke har en somatisk årsag til deres lidelse. Det er ofte definitorisk ej objektiviserbart med paraklinik – men jeg kan se med mine øjne og øvrig sanser, at patienten fremfor mig lider. Det giver en slags validering, og en legitimering for patienten – “det er ikke bare noget jeg bilder mig ind”.
Du kan aldrig sige, at nogen ikke føler som de gør (man kan dog hjælpe med at navngive det, og udvikle den følelse, så den er lettere at forstå og cope med). Jeg mødes ofte af “folk tror jeg bilder min smerte ind” – smerte er en af de følelser, som er subjektive. Du behøver ikke gå ind i genesen eller spekulere over om de mon “faker” smerten. Hvis de siger de har ondt, så anerkend et lidende (med)menneske er plaget. Derefter kan man begynde at arbejde med, hvorfor de har det sådan.
4: Connect with the patients story
“Give the patient their story back”
Læge og journalist (og “læge-eksperten” bag Dr House, og forfatter til “every patient tells a story”), Lisa Sanders plejer at tale om at “give patienten deres historie tilbage”. Som jeg fortolker det, menes noget enormt kraftfuldt, og derfor har jeg taget det med hér. Lisa forklarer:
The doctor gives the (new/revised version of the) story back to the patient … It’s the patient who actually has to live with their disease … It’s the job of the doctor to give that story back in the language and with the ideas, that allow that patient to integrate it into the already very complicated tapestry of their lives . It’s not like people are waiting around for a diagnosis – People have jobs, children, lives, and they are already overbooked , overscheduled and totally stressed. Now you are giving them this other new thing , and you have to give it to them in a way, that allows it to make sense to them , so that they can take it into their complicated lives and work with it . Because it’s up to patients to do what needs to be done
Lisa Sanders (forfatter til “every patient tells a story”), https://m.youtube.com/watch?v=JMwZzqt5tcU (46:00)
Igen handler det om kontekst, situationen og individet, som jeg tidligere har beskrevet er en af de store limiteringer til ukritisk implementering af algoritmer, guidelines og unuanceret EBM. Det kan godt være, at der findes RCT’er som viser, at vej A for 3/10 af patienterne er bedst. Men i processen af en RCT har vi reduceret individet til en standard-enhed (som Pliseks fugl Vs sten fra del 2). Dette betyder ikke, at vi ikke skal anvende RCT’er (som du kan forstå fra del 1 og mine øvrige blogs, går jeg meget om i, at vi laver dem godt og korrekt!). Men EBM har limitationer, og for virkelig at kunne anvende et værktøj så vigtigt som EBM, må man også vide, hvornår det ikke går (læs fx Iona Heath: Arm in Arm with righteusness eller Trisha Greenhalgs artikel eller lektur om “rubbish EBM“, selvom hun er en fortaler for EBM og har skrevet den meget anvendte EBM bog “how to read a paper”). En grundig gennemgang af dette, er gjort mesterligt af Tonelli tilbage i 90’erne: The philospohical limits of EBM
Så når vi har forstået og blevet enige med patienten om, hvad problemet er (ikke at forveksle med “chief complaint” eller “det der står på monitoren/ papiret fra sygeplejersken”), og har undersøgt via kommunikation, klinisk undersøglese og evt paraklinik, så er vi nødt til at give patienten konklusionen tilbage så de kan forstå den i deres kontekst. For at kunne gøre dette, er vi jo nødt til at have forstået deres kontekst (= ofte via lidt smalltalk om socialt, og ved aktiv lytning – fx en ældre kvinde der siger hun nok skal klare den hjemme, men har dårlig fodstatus), og dette kan kun gøres via aktiv lytning. Og det kan gøres på akutmodtagelsen den at vi går ud i en “intern medicinsk” samtale på flere ti-tals minutter.
Jo bedre vi er til at give patienten deres historie tilbage, des bedre compliance /adherence, vil de have. Hvordan kan du udføre noget, du ikke forstår?
Evidens baseret forklaring (og tegninger):
Jeg har ofte tænkt mig, at lave en database over “gode forklaringer” til patienter. Nogle gange har man bare en god analogi, andre gange en let måde at forklare noget på, som virker til at blive forstået af patienterne (ikke alle – men mange). Jeg er ikke den eneste, der har haft den tanke (Trogen B. The Evidence-Based Metaphor, 2017). At kunne forklare noget til tider ekstremt komplekst som patofysiologi og hvorfor man skal tage medicin, kan ofte afhjælpes med en analogi eller eksempel anpasset patienten.
Et eksempel på en analogi følger herunder. Først vil jeg give jer en forklaring på “smerte” til en patient med smerter uden sikker biologisk årsag. Hvordan vil du selv forklare en sådan patient? (for interesserede har jeg lavet en hel blog om smertepatienten herunder, link herunder)
He feels a pain in his back that he immediately suspects – no, he KNOWS – is something very serious […]
One week later he sees his doctor again and is told that the X-ray is completely normal. ”But that is impossible!”, says D (patient). His GP sends him home and tells him to stop worrying. D (patient) does not stop worrying.
He has not yet been given a satisfactory explanation for his pain and he wants to see another doctor and to have more tests
It’s all in your head, Suzanne O’Sullivan
Jeg plejer at nævne noget i stil med følgende (efter validering og alt nævnt herover): Hvis jeg niver dig (patienten) og alle andre patienter her på akutmodtagelsen, så vil I opleve det stimuli (at jeg niver) forskelligt og med forskellig intensitet, selvom stimuliet er det samme. Alle stimuli moduleres i hjernen, og derfor vil stimuliet mærkes forskelligt. Hjernen modulation påvirkes af en lang række ting fra noget man kalder “allostatic load” (vægten i hverdagen, stres over lang tid uden forløsning etc), coping-strategier, energi-reserver på dagen (søvn, mad etc), vores tanker om hvad smerten repræsenterer (er det mon cancer?) osv osv. [her tegner jeg ofte bio-psyko-social modellen for at beskrive de inputs som deltager i at skabe hele smertebilledet]. Smerter kan kronificeres – dvs at den eventuelle (ofte biologiske) trigger som startede smerten; det stimuli som nev dig – er væk og helet af kroppen. Men smerten mærker du stadig. I sådanne instanser hjælper det ingenting at blive ved at fokusere på det helede område – der er ikke noget stimuli tilbage. Man må kigge på, hvilke faktorer der “vedligeholder” smerten (bio-psyko-social, fear-avoidance spiraler, kognitiv diamant m.m) så hjernen kan aflære smerten.
Men en analogi for kronisk smerte, kan fx være, at kronisk smerte er som en vane (voksne) eller som en sang man ikke kan få ud af hovedet (børn). På samme måde, som du ikke vil pille næse, så kan du ikke lade være, fordi det bliver en refleks. Det er noget man aktivt må arbejde for, for at aflære.
Overstående analogi vil måske ikke forstås af alle, men den supplerer det jeg netop sagde, og kan virke synergistisk.
En god analogi anvendt til forkert patient, er dog ikke bedre end så meget andet. En hjertelæge, som jeg har arbejdet med, anvendte sig af en særlig analogi til at beskrive AKS og efterfølgende hjertesvigt. Han sagde altid noget i stil med “Hvis dit hjerte var en motor, så har AKS’et gjort at du gik fra 100 Hestekræfter til 40 Hestekræfter. Hvis du tager (hjertesvigts)medicinen vi har ordineret, og gør som vi anbefaler, kan vi få dig tilbage op til 60 måske 70 Hestekræfter”. Denne analogi så jeg ofte virkede fabelagtigt hos den 60 årige mand , men elendigt hos den 85 årige kvinde (ikke at den ikke kunne virke på nogle kvinder, og vice versa ikke virke på nogle mænd, men statistisk set, er der nok flere mænd der ved hvad hestekræfter er i den generation).
Risikoen ved analogier er, at de er en forsimpling af virkeligheden, og ved forsimplinger, er der risiko for at en vigtig del af virkeligheden udelades i analogien. Den kan derfor ikke stå alene. ss
Ord er altså – som vores medicin – noget vi skal anvende forskelligt i forskellige patienter, og måske endda burde føre EBM på ligesom vi gør med farmakologiske behandlinger.
God medicin anvendt på forkert tilstand kan bare skade. Selvom ord ikke har så snævert et anvendelsesområde og er mere dynamiske, gælder lidt det samme.
Forskellige afslutninger
Der er så mange forskellige scenarier (= “kompleks situation”), og anpasningsevne til det enkelte scenarie er vigtigt. Derfor kan jeg ikke gå igennem alle tænkte scenarier til afslutning, men er er nogle hyppige, og mine egne råd til disse:
- What’s next: Det er ikke altid man afslutter samtalen og patienten går hjem. Ofte er der flere “afslutninger”, hvor man skal komme tilbage til patienten med svar på undersøgelser etc. Hér er det igen vigtigt med “signposting”, så patienten ved, hvad de venter på (what’s next), og hvad de kan forvente sig af ventetid, og hvis undersøgelsen er positiv Vs negativ. Det giver dem mere kontrol, og derfor nedsat frustration og smerte.
- Sandsynligvis hjem – men patient / pårørende usikker: Går patietnen hjem vil jeg spørge “er du tryg med det”. Dette var særligt vigtigt, da jeg arbejdede i pædiatrien, da den, der skulle være tryg, var forælderen. Men lignende situationer sker i geriatrisk akutmedicin hvor familien skal være tryg med at få patienten hjem. Som med al “perfomance under pressure”, bliver vi overvældet, når vi mener, at vores ressourcer er for små til den stressor, som vi udsættes for (se fx Hicks et al: The Human Factor) . Jeg kan som læge, give pårørende / forældre mere sikkerhed / flere ressourer (empowerment), med forskellige teknikker: Ofte er information og en (nedskrevet punktformet forståelig) plan nok (måske det jeg anvender mest). Sjældent vil jeg presse på mere, hvis de efter det ikke er trygge (selvom det kan kræve “sælger skills” af “the patient with no discernable concern” jf Figur fra Innes)- Lykeks det at gøre dem trygge nok, plejer jeg at pointere at de ALTID er velkomne hos akutmodtagelsen (også selvom de skal komme to gange samme dag ). Skrives de hjem (særligt svære smerter) , skriver jeg i punktform planen (ofte 1: øg dosis , 2: søg egen læge om nogle dage , 3: går det ikke så kom igen) . Simple planer som denne gør det nemt at følge og giver dem en vejledning
no discernible pathology
- Sandsynligvis ind: Uanset hvad årsagen er til indlæggelse (utryghed / uholdbar hjemmesituation; patologi mistanke etc) så skal patienten gerne have et estimat af deres risiko (se quote og studie af Newman et al herunder). Ofte er informationen graderet alt efter vores sikkehed af diagnose, og alvorligheden af den diagnose. Jeg vil ofte sige noget i stil med “jeg er ubekvem med at sende dig hjem pga xx og yy. Jeg kan ikke udelukke aks og behandler dig derfor som om det var det, men det kan sagtens vise sig i morgen med lidt mere observation at det ikke var det – er det ok?”). Dette modificeres hvis jeg er mere sikker (fx tydelige stroke symptomer eller EKG med iskæmi). Jeg tror ikke man behøver sætte tal på (som i quotet), men man må kommunikere den relative risiko for indlæggelse Vs hjem. Patienten skal vide, at indlæggelse ikke nødvendigvis er lig med dødsensfarlig sygdom
Sig gerne at du kender afdelingen i den forbindelse – “mine gode kolleger skal tage godt hånd om dig (følelse af kontinuerlighed)”.
Hér kan en validering også være vigtig: “Jeg ved man helst vil sove i egen seng , og jeg ville ikke ligge dig ind, hvis jeg ikke virkelig følte det var det bedste”
In this low risk cohort [brystsmertepatienter], with a collective risk of <2% for death/MI in 30 days, communication was, unsurprisingly, poor. A discussion regarding the possible risks to patients and reasons for remaining in the hospital only occurred 2/3 of the time. Patients and their physicians only agreed on the patient’s risk 36% of the time. Additionally, patient estimation of MI mortality at home versus in the hospital was 80% v 10%; while physician estimation was 15% and 10%
Jeremy Frieds (LITFL R&R 075) opsummering på studiet: Newman DH, et al. Quantifying Patient-Physician Communication and Perceptions of Risk During Admissions for Possible Acute Coronary Syndromes
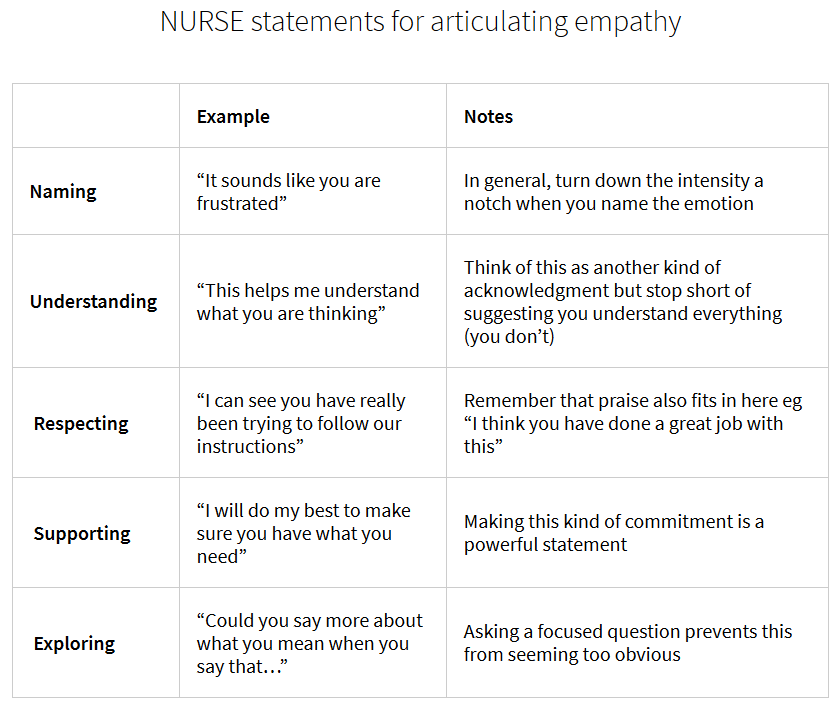
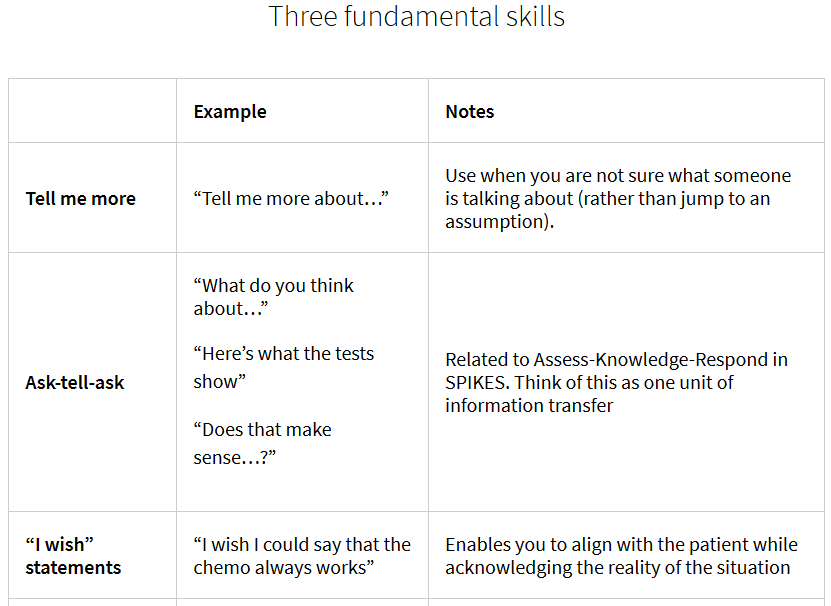
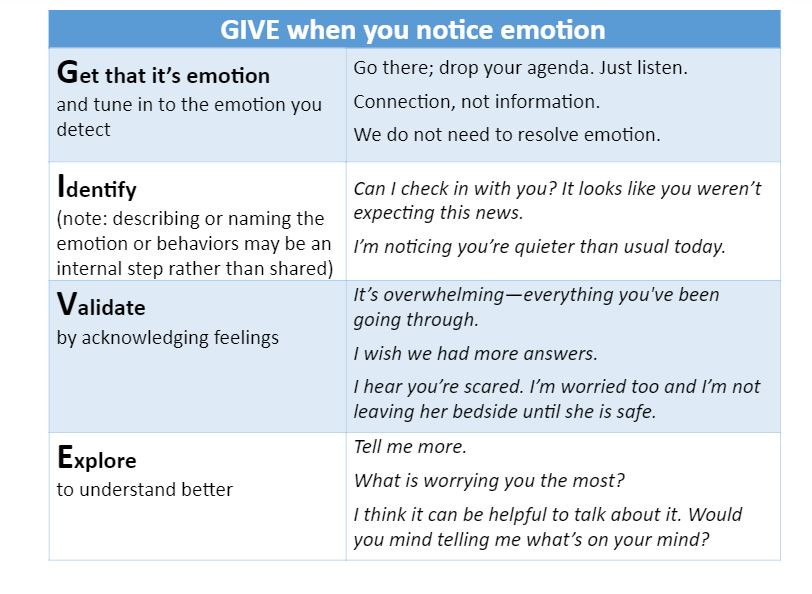
5. Explore Emotional Clues (NURSE / GIVE)
“Don’t Answer Feelings With Facts”
Dette synes jeg er noget af det sværeste, og noget der kan tage en del tid at mestre. Laura Rock og Vital-talks er de bedste kilder jeg kender til at øve denne del af samtalen. Laura har nyligt skrevet en kort note i BMJ om emnet
Det ligger sig opad at kende patientens kontekst, og at validere dem, som jeg har talt om herover, men går et spadestik dybere
If listening is so important, what is it that the doctor is listening for? Fundamentally, the aim is to understand the medical problem as well as the person behind the symptoms. The latter is what usually needs clarification. During history-taking the doctor begins to know the patient as a human being. This means not only learning the basic facts about family, education, work and the like but also comprehending character, namely “what makes Sammy run”. The focus is on inordinate emotional stresses and psychological coping behaviors
Bernard Lown, The Lost Art of Healing
A physician committed to healing cannot focus exclusively on a patient’s chief complaint and diseased organs, but must attend to the stressful aspects of the patient’s life as well. This alerts the patient that the doctor is interested in him or her as a person, not just in the immediate problem. The patient is then more willing to share intimate and painful matters, and the doctor is better able to assess how healing is to be accomplished
Bernard Lown, The Lost art of Healing
Som jeg forstår det, så kan man forestille sig at samtalen med patienten egentlig er to parallelle samtaler – en om diagnostik, og en om emotioner.. På den måde lytter vi både efter “diagnostiske” clues , men også efter “kontekst og emotioner”, Problemer opstår, når vi i samtalen svarer på en emotion, med et logisk svar – fx:
- Patient: Jeg er ikke tryg med at tage hjem (følelse – ængstelighed, eksistentiel angst, usikkerhed)
- Lægen: Bare rolig, sandsynligheden for at det her skulle være en lungeemboli er enormt lille (Faktuelt svar på et følelsesspørgsmål)
eller en ikke-patient kommunikation
- Kollega A: Jeg tror jeg missede noget på den patient
- Kollega B: Det gør vi alle på et tidspunkt i karrieren
Det er med andre ord noget om at opøve at lytte efter følelserne bag det patienten siger. Første skridt for mig har været at lære, at opfange at det overhoved er der. Det er lidt som man begynder at lytte efter når nogen i en forelæsning siger “øhh”. Man finder pludselig ud af, at der er en hel dimension af samtalen, man ikke har hørt,eller først har hørt, når den blev mere eksplicit (ofte fordi den ikke blev hørt første gang)
Når du har opfanget, at det patienten (også) forsøger at kommunikere, er en følelse, så er næste skridt at identificere den / navngive den (er det angst? glæde? sorg? frustration?). Når man har opfattet og navngivet, kan man validere følelsen (gerne igennem “jeg ser”-sprog i stedet for fakta sprog. Fx “når du siger sådan, så virker det for mig som at du er ked af det og frustreret” , ikke “fakta”: “du er ked af det”).
Herefter kan man gå videre til en validering og evt en explorering. Vital-talks og Laura Rock har hver sin memoteknik. Personligt synes jeg bedst om den simplere GIVE:
VITAL-talks anvender til dette, værktøjet NURSE
Og Laura Rock som har fået undervisning via Vital-talks anvender sin egen GIVE (du kan se hendes SMACC talk hér)

En hjælp til “behandlingsbegrænsnings-samtaler”
Dette emne har jeg gennemgået i to blogs
- Kommunikationsbloggen del 2
- Geriatrisk akutmedicin del 2
Hér vil jeg blot nævne hvordan en ny teknik jeg finder meget anvendbar kan “bryde isen” i samtalen. Den kommer fra denne podcast af akutmediciner med specialinteresse i palliation, Ashley Shrieves:
- https://emcrit.org/emcrit/semantics-end-of-life-discussions/
Er du i en situation, hvor beslutningen og samtalen er vigtig at tage op nu, så kan dette tip måske hjælpe dig også:
Screen din patient / deres pårørende med spørgsmålet: “I am worried” (jeg er bekymret / urolig) – det er ikke altid de svarer, men ofte vil pårørende eller patienter udfylde stilheden efter spørgsmålet med deres egen bange anelser, og dette skaber en åbning for en samtale, hvor man kan spørge “hvordan det er gået den seneste tid” med patienten etc
En COVID19 larm jeg havde på en meget co-morbid og meget frail ældre kvinde, der kom ind med sin datter, som boede hjemme med hende og plejede hende, var første gang jeg anvendte denne metode. Datteren var trods ambulancepersonalets regler om “ingen pårørende under COVID19”, alligevel kommet med ind, og hendes kropssprog og holdning til hele situationen sagde mig, at hun var kommet ind for at være sikker på, at vi ikke nedlagde behandlingen på hendes mor. Til hende sagde jeg på akutrummet, at “jeg er urolig”, for om din mor kommer til at overleve dette, Første gang var der intet svar, men da vi kom ud fra rummet, og moderen var lidt mere stabil, sagde jeg en gang til “Jeg er urolig”. Og denne gang “bed hun på”, og begyndte at fælde tårer, og fortælle hun også var urolig. En svær samtale blev pludselig nemmere , hvor vi kunne opstarte en alliance, for at gøre det, der var bedst for hendes mor (som vi begge var interesserede i). Vi kom overens om antibiotika, væske og indlæggelse, men uden ITA eller HLR hvis det skulle eskalere. Moderen gik stille bort på afdelingen nogle dage efter.
Er det endnu mere akut med beslutningen, findes denne podcast
- https://emcrit.org/emcrit/rapid-code-status-conversations/
Som giver tips.

UPDATE 21/12-21
Følgende vitaltalks link følger dig til råd ved den “svære C19 samtale”, i tråd med alt vi har talt om herover
https://www.vitaltalk.org/guides/covid-19-communication-skills/
BOTTOM LINE:
Hvis du har fulgt med helt til nu, så er jeg dybt taknemmelig – TAK! (fra både mig og din patient)
Kort sagt har denne blog handlet om, at vi idag i moderne medicin er i ubalance. Vi bør skrue ned for forventningen- og tiltroen til den somatiske del (i hvert fald indtil “the medical misinformation mess” er blevet bedre reguleret, så vi kan være bedre eksperter overfor vores patienter når det kommer til kommunikation af fordele og ulemper af behandling). Videnskab indenfor medicin er vigtig, men vi er ikke en primært videnskabeligt område – vi er en hybrid imellem det menneskelige og det videnskabelige, og det vi har glemt det menneskelige (“heling”, compassion og nærvær).
Vi er nødt til at finde tilbage til vores rødder, og samtidig udnytte den videnskab, som kan hjælpe os så meget, men lige nu skader mere end den gavner og kan risikere at skade vores patienter, og ødelægge os.
Det er svært at gøre noget ved alle disse store problemer – det er en lang sej kamp, der er i gang allerede, og som du kan hjælpe med, ved at tale om disse emner jeg har bragt op i din gruppe- og på din afdeling. Særligt med folk, som IKKE er enige! Det er sådan vi kommer ud af vores ekkokamre, og lærer!
Indtil da, så er der én ting, der er indenfor din sphere of influence: Compassionate Care – og det er måske det mest magtfulde, og effektive værktøj vi har. Så gå ud og brug det til fulde, og hav mantraen: NNT = 1 (formålet med at en patient ser en læge, er at de skal være bedre stillet bagefter) i baghovedet
