RESUS - Men hvad betyder det?
Kritisk gennemgang af litteratur med fokus på klinisk anvendelighed og hvilke faldgruber vi skal passe på når vi overfører resultaterne til vores egne patienter

"Men hvad betyder det?" er en del af den nye struktur på RESUS-platformen, som kommer til at udgøres af 4 tilbagevendende indlægstyper med udgivelse hver 2. måned:
- "Men hvad betyder det?": Kritisk gennemgang af nye og akutmedicinsk relevante studier ud fra RESUS-tjeklisterne
- "Sådan gør de altså i Amerika": Teoretisk gennemgang af et afgrænset emne ud fra kapitler i Tintinalli's og Rosen's Emergency Medicine
- "Det kan jeg da også godt, det der...": Gennemgang af akutmedicinske procedurer ud fra en struktureret og patientsikker tilgang
- "Det du ikke lærte i skolen": Samtaler om human factors og ikke-tekniske færdigheder indenfor det akutmedicinske speciale
"Men hvad betyder det?" er videreførelsen af de tidligere podcasts på RESUS-platformen, hvor vi dykkede helt ned i kødet på et enkelt studie og brugte en hel podcast på at findissekere de enkelte dele af metoderne og de bias og faldgruber det uundgåeligt leder til. Bygget på den feedback vi taknemmeligt har taget imod forsøger vi nu at nå igennem lidt flere studier, med den konsekvens at vi ikke når helt lige så dybt i det enkelte studie, men vi bevarer fortsat den strukturerede kritiske tilgang til artiklerne ved at anvende tjeklisterne i vores egen gennemgang af studierne. Præsentationen af studierne her i podcast- og blogserien vil derfor være et udtræk af det bedste og det vigtigste fra den gennemgang.
I denne anden udgave af "Men hvad betyder det?" er vores nye faste medlem af RESUS-teamet, Jon Munk Poulsen, endelig med i studiet og vi gennemgår i fællesskab fire studier der dækker bredt over flere emner:
- Effekten af ventetider på indlæggelse >4 timer på dødeligheden i akutmodtagelsen
- PPI for øvre GI-blødning forud for gastroskopi - bør vi give det?
- Er den modificerede valsalva manøvre mere effektiv end standard valsalva manøvre på SVT?
- Er der mon noget om at akutafdelingen bliver mere travl når nogen bruger ordet "stille"?
Får du ikke stillet din evidens-sult her på siden, så læs vores andre "Men hvad betyder det?" episoder her. Som altid er I meget velkomne til at komme med feedback i kommentarfeltet her på siden eller direkte til akutmedicineren@gmail.com
Podcast optaget den 22/6-22 - Skriftligt resume skrevet af Emil Ejersbo Iversen, juni 2022
Citér denne podcast som:
Iversen, E, Poulsen, J. RESUS - Men hvad betyder det? - Juni 2022. RESUS, Region Sjællands UddannelsesSystem, Juni 2022. www.akutmedicineren.dk/resus/. Tilgået [dato]
1. studie
2021 Jones et al. Association between delays to patient admission from the emergency department and all-cause 30 day mortality - Emerg. Med. J
Overblik:
Retrospektivt, observationelt studie over effekten af længere ventetid i akutafdelingen før indlæggelse på 30-dages mortaliteten på engelske akutafdelinger i perioden april 2016 til marts 2018.
- Data over indlæggelser og associerede besøg i akutmodtagelsen samt demografiske data fra Hospital Episode Statistics blev sammenkørt med data over dødsfald fra Office of National Statistics for at give en samlet patientpopulation
Population:
Alle patienter indlagt via en akutafdeling i England i perioden
- Kun første besøg på en akutafdeling i perioden inkluderet
- Alle patienter der ventede >12 timer blev ekskluderet grundet mangelfuld data (angivet lille gruppe, men ikke antal)
- 4714 patienter (0,09%) ekskluderet grundet manglende data på køn eller alder
Intervention/exposure:
Tid tilbragt på en akutafdeling inden indlæggelse
- Opgivet som tid fra ankomst til akutafdeling til indlæggelse på sengeafdeling, men ikke angivet hvordan tiden er målt (klik i system/registreret på papir ved indskrivning e.l.)
- Det var ikke muligt at differentiere imellem aktiv behandlingstid og passiv ventetid
Comparison
Den observerede dødelighed blev holdt op imod den forventede dødelighed i en "standardiseret mortalitetsrate (SMR)" for at give et udtryk for overdødelighed ud fra ventetid
- Den forventede dødelighed blev udregnet ved en logistisk regressionsanalyse ud fra patientfaktorerne alder, køn, komorbiditeter og socioøkonomisk status samt for faktorerne ankomsttid på døgnet/året
- Modellen forsøgte også at justere for crowding på tidspunktet for patientens besøg gennem pseudovariablen "andel af patienter der havde ventet >4 timer" da patientens ankom
- Det var ikke muligt at justere for hvor syge patienterne var (f.eks. ud fra triage/vitalparametre) i modellen, hvilket kan have skævvredet resultatet
Outcome:
Observeret dødelighed indenfor 30 dage fra besøg i akutafdelingen
Hvad fandt de ud af?
26.748.514 besøg på akutafdelingerne i England i perioden, hvoraf 5.245.605 patienter blev indlagt. I alt 433.962 (8,71%) døde indenfor 30 dage fra besøget i akutafdelingen. Medianventetiden var lige under 5 timer og der var gennemsnitligt 38% crowding (andel af patienter der havde ventet >4 timer) ved patientens ankomst til afdelingen.
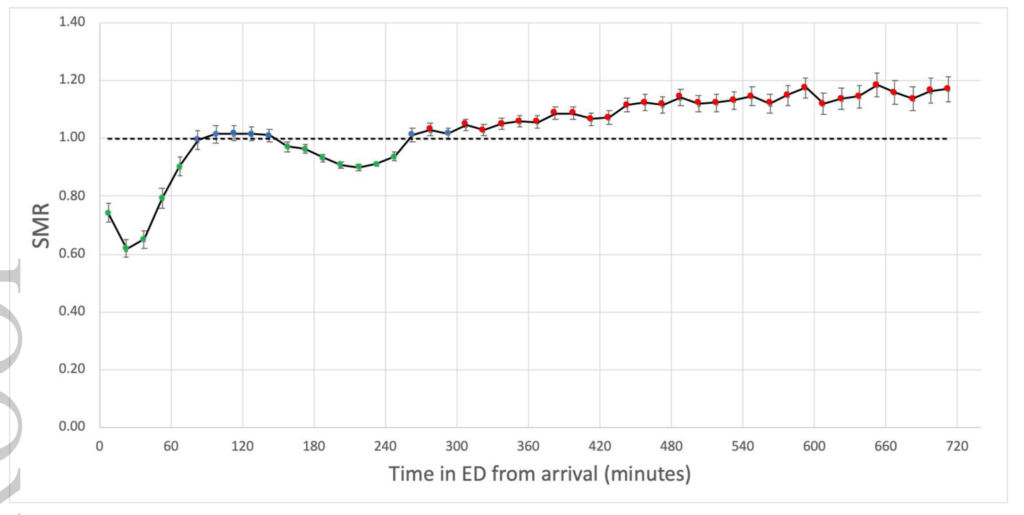
Der blev fundet en linær sammenhæng imellem ventetid >240 minutter og øget dødelighed sammenlignet med den udregnede forventede dødelighed med en stigning i den standardiserede mortalitetsrate på 0,008 per minut >240 minutter i akutafdelingen.
Den stærkest associerede individuelle variabel for den øgede dødelighed var crowding.
Hvad betyder det?
Selvom der er tale om et retrospektivt observationelt studie baseret på hvad der helt sikkert er inkomplette og mangelfulde databaser er der tale om et sundhedsvæsen som er tæt på vores eget i sin opbygning samt et emne hvor det ikke vil være etisk muligt at gennemføre randomiserede, kontrollerede forsøg. For nu er studiet den bedste indikation for effekten af forsinkelser i indlæggelsen fra akutafdelingen til sengeafdelingen - som oftest på baggrund af crowding.
Resultaterne er ganske shockerende, alene i form af en dødelighed der stiger relativt med 0,008 per minut patienten venter >240 minutter i akutafdelingen, men omregner man til Number Needed to Harm vil der ved ventetider på >6-8 timer ske et yderligere dødsfald for hver 82 patienter. Det er noget der kan tages og føles på.
Kigger vi nærmere på hvilken retning studiets bias trækker resultaterne kan de manglende data for hvor syge patienterne var trække i begge retninger, men da de sygeste patienter oftest er dem der kommer hurtigst videre fra akutafdelingen (til intensiv/operation/PCI etc.) og dødeligheden relativt var betydeligt lavere eller uændret fra den forventede hos patienter der ventede <240 minutter er det nok ikke urimeligt at formode at der var relativt flere oplagt alvorligt syge i de grupper der kom hurtigt videre.
Hvad fortæller jeg min patient(/hospitalsdirektør)?
"Crowding er et relativt ubekendt begreb i det danske sundhedsvæsen, men i takt med ændringen i befolkningens demografi, med relativt flere ældre og komorbide borgere, vil også Danmarks akutafdelinger komme under alvorligt pres hvis ikke der gøres noget for at undgå de alvorlige konsekvenser som crowding har.
Helt fundamentalt for en akutafdeling er visitationsret til sengeafdelingerne, som kan undgå logistisk fnidder og sikre at patienter med oplagt indlæggelsesbehov på en bestemt afdeling får en seng, ved at lægge incitamentet og opgaven med at finde senge over på sengeafdelingen.
Samtidig er det afgørende at indbygge en "ventil" i systemet, således at akutafdelingen, ved manifest eller truende crowding, hurtigt kan skaffe ressourcer, (f.eks. ved at udvisitere stabile patienter med en høj sandsynlighed for behov for indlæggelse til modtagelse og journalskrivning direkte på sengeafdelingen - eller ved at sikre "bufferkapacitet", f.eks. i form af yngre læger på lønnede "uddannelsesdage" med tilstedeværelse som kan kaldes i funktion ved crowding).
Begge disse ting indgår desuden i det helt basale, men absolut vigtigste arbejde med at sikre bæredygtige arbejdsforhold i akutafdelingen, således at medarbejderne kan opretholde et arbejdsflow der undgår crowding."
2. Studie:
2022 Kanno et al: Proton pump inhibitor treatment initiated prior to endoscopic diagnosis in upper gastrointestinal bleeding (review) - Cochrane
Overblik:
Systematisk review og metaanalyse over effekten af PPI givet enten peroralt eller IV ved akutte øvre GI blødninger versus placebo, histamin2-receptor antagonist eller ingen behandling før gastroskopi.
- Baggrunden for studiet, er at de 2 tidligere systematiske reviews som er lavet tilbage i 2006 og 2010 var inkonklusive, og deraf forskellige tolkninger i diverse guidelines. Forskerne søgte at styrke eller helt ændre resultaterne fra de tidligere studier, ved at inddrage nyere studier samt benytte cochrane risk of bias tool og evaluere evidens via GRADE, hvilket ikke var gjort tidligere.
- Man søgte i alle relevante databaser og inkluderede alle sprog. Desuden kontaktede man forfattere til abstracts for at få fulde artikler samt håndsøgte alle referencer. Der blev der søgt på clinicaltrials.gov samt WHO og slutteligt blev eksperter indenfor feltet kontaktet for at spørge om nye artikler var på vej.
- Kun RCTer der sammenlignede effekten af PPI versus placebo, histamin2-receptor anatagonister eller ingen behandling blev inkluderet i reviewet
- Kun RCT'er med et parallelt design blev inkluderet, crossover eller cluster-randomized trials blev ikke inkluderet.
- Udelukkende RCT'er hvor man randomiserede patienter med øvre GI blødning før endoskopisk diagnostik blev inkluderet
Population
I alt 6 studier med en samlet population på 2223 patienter. 1114 randomiseret til PPI og 1109 randomiseret til kontrolgruppen.
- Medianalderen var rapporteret i 3 af de 6 studier og lå mellem 54 og 59,5 år. De resterende 3 studier rapporterede medianalder fordelt på de 2 grupper. Her var medianalderen fra 62,3 til 49,5.
- 5 studier rapporterede køn og der er et klart flertal af mænd. I alt var 74 af 100 patienter mænd.
- Ved de 2 største studier (Lau et al og Daneshmend et al) blev kritisk syge patienter ekskluderet.
- Lau et al ekskluderede patienter med langvarig NSAID behandling samt kardiovaskulær komorbiditet.
Intervention
En administration af PPI enten peroralt eller intravenøst ved patient med akut øvre GI før endoskopi er udført. Kontrolgruppen skulle blive behandlet på samme måde som interventionsgruppen, blot med h2RA, placebo eller fravær af behandling.
- 4 af de 6 studier IV omeprazol som intervention, 1 benyttede lanzoprazol og det sidste pantoprazol.
- De 2 største studier Lau og Daneshmend et al benyttede 80mg omeprazol IV initielt. Lau et al er det eneste studie der benyttede højdosis PPI, de gav initielt 80mg IV efterfulgt af 8mg per time indtil gastroskopi.
- Kun 1 studie rapporterede længden af PPI behandling inden endoskopi.
Comparison
Sammenlignet med patienter der enten har fået histamin2 receptor antagonister eller ingen behandling.
- 3 af studierne benyttede placebo i kontrolgruppen, af disse brugte det største studie, daneshmen mannitol som placebo. Uvist hvor meget.
- 2 af studierne benyttede raniditin (histamin2 receptor antagonist) i kontrolgruppen
- Det sidste studie gav ingen behandling i kontrolgruppen.
Outcome
Primære outcome: Død indenfor 30 dage efter randomisering.
- Det primære outcome for det systematiske cochrane review var død indenfor 30 dage, men der var ingen af de inkluderede RCT'er der havde det som primært outcome.
Sekundære outcome: Reblødning, behov for kirurgisk intervention, tid til udskrivelse, antal blodportioner ved transfusion, blødningsstigmata, behov for endoskopisk hæmostatisk intervention ved første endoskopi samt bivirkninger
- Blødningsstigmata var defineret som et stort spænd mellem aktiv blødning i ventriklen til tegn fra tidligere blødning)
Hvad fandt de ud af?
For 30 dages mortalitet blev 5 studier inkluderet. 1074 patienter i PPI gruppen og 1069 i kontrolgruppen. Metaanalyse af de 5 studier viste at man ikke fandt signifikant forskel mellem de 2 grupper.
5 studier inkluderede data med hensyn til risiko for reblødning. I alt 1064 patienter i PPI gruppen og 1057 i kontrolgruppen. Metaanalyse af de 5 studier vist ingen signifikant forskel.
Alle 6 studier havde på kirurgisk intervention. I alt 1114 patienter i PPI gruppen og 1109 patienter i kontrol gruppen. Metaanalyse af de 6 studier viste ingen signifikant forskel
2 studier rapporterede data for antal blodportioner. 1 studier rapporterede antal blodportioner brugt med SD værdi for henholdsvis PPI og kontrolgruppen. Det andet studie rapporterede den absolutte værdi uden SD, hvorfor man ikke kunne samle data til en metaanalyse.
4 studier rapporterede data på antallet af patienter med blødningsstigmata. I alt 672 patienter i PPI gruppen mod 660 i kontrolgruppen. Metaanalyse kunne ikke ekskludere en klinisk signifikant øgning eller reduktion.
Herunder rapporterede 4 studier antallet af patienter med aktiv blødning. I alt 672 patienter i PPI gruppen mod 660 i kontrolgruppen. Metaanalyse af de 4 studier bliver beskrevet i reviewet som havende en mulig signifikant forskel da man finder en odds ratio på 0,74 med et confidensinterval fra 0,53 til 1,02.
Det er problematisk da, når man har et konfidensinterval strækkende over 1, faktisk ikke viser signifikans.
3 studier rapporterede data på antallet af patienter med behov for endoskopisk hæmostatisk intervention ved første endoskopi. I alt 985 patienter i PPI gruppen mod 998 i kontrolgruppen. Metaanalyse viser at antallet af patienter med behov for hæmostatisk intervention formentlig var lavere i PPI gruppen. OR 0,68. 95% CI: 0,50-0,93
4 studier rapporterede bivirkninger i relation til enten PPI eller placebo. Det var ikke muligt at trække data ud til en metaanalyse.
Hvad betyder det?
Ekstremt veludført systematisk review lavet af cochrane, ikke en finger at sætte på metodikken, desværre baseret på de samme 6 RCT'er som 2 tidligere reviews er baseret på.
Mortalitet, kirurgi og reblødning er de klinisk vigtige outcomes, og metanalyse af alle 3 har vist ikke signifikant effekt af PPI sammenlignet med placebo.
NICE guidelines (UK National Institute for Health and Care Excellence) anbefaler at man IKKE tilbyder sin patient, hvor man har mistanke om non-varical øvre GI blødning PPI, inden gastroskopi.
Der er kun 1 af de sekundære outcomes som har vist statistisk signifikans, men om det kan reproduceres eller om det er klinisk relevant er usikkert, da det er baseret på studier af ældre data som benytter "gamle" teknikker og derfor ikke direkte kan overføres til moderne tid.
Indtil nu har praksis for de fleste læger i modtagelsen været at give PPI ved øvre GI blødning. Fremover vil jeg på baggrund af denne artikel tænke mig mere om, da der i følge dette systematiske review, ikke findes statistisk signifikant effekt af PPI i den akutte setting før endoskopi.
Hvad fortæller jeg min patient?
"Du har symptomer der rejser mistanke om en blødning i mavesækken. Det kan vi afklare ved at lave en kikkertundersøgelse, hvor man evt. også vil kunne behandle tilstanden. Din tilstand er dog så stabil at undersøgelsen ikke behøves blive udført lige nu, men formentligt indenfor de næste 24 timer.
Er der tale om et mavesår, findes der studier som viser at det kan have effekt hvis vi giver dig et PPI. Derimod findes der intet bevis på om PPI hverken hjælper eller måske ligefrem forværrer tilstanden hvis der er tale om blødning af anden årsag.
Hvis du tidligere har haft et blødende mavesår eller for nyligt har indtaget større mængder NSAID, kan det muligvis have effekt at få syredæmpende medicin, hvorfor jeg ville anbefale dig at tage imod IV PPI
I følge danske instruker har man hidtil givet PPI på mistanken om blødning fra mavesækken, men i følge engelske guidelines er det ikke anbefalet."
3. Studie:
2021: Abdulhamid AS et al: Modified Valsalva versus standard valsalva for cardioversion of supraventricular tachycardia: systematic review and meta-analysis - International journal of arrythmia
Overblik:
Systematisk review og meta-analyse over randomiserede kontrollerede studier, der sammenligner effektiviteten af hhv. standard valsalva manøvre vs. modificeret valsalva manøvre på cardioversion af SVT til sinusrytme i akutafdelingen
- Studiet fulgte PRISMA (Preferred Reporting Items for Systematic Reviews and MetaAnalyses) checklisten
- Der blev søgt i alle relevante databaser inkl. clinicaltrials.gov o.l. samt referencer fra inkluderede artikler
- Studiet anvendte eggers' test til at vurdere evt. publikationsbias
- Der blev ikke lagt nogen begrænsninger på årstal eller sprog
- To uafhængige forskere gennemgik studierne og udtrak data ved hjælp af en standardiseret formular
- Inkluderede studier blev vurderet for bias med Cochrane bias risk assessment tool og heterogenicitet blev undersøgt med I² test
Population:
Voksne patienter, der præsenterer til akutafdelingen med SVT
- Medianalder i de inkluderede studier, som rapporterede dette var 44,3-61
- Frekvensen for SVT iblandt inkluderede patienter lå imellem 167-180 og alle patienter havde normalt blodtryk (hvor rapporteret)
Intervention/exposure:
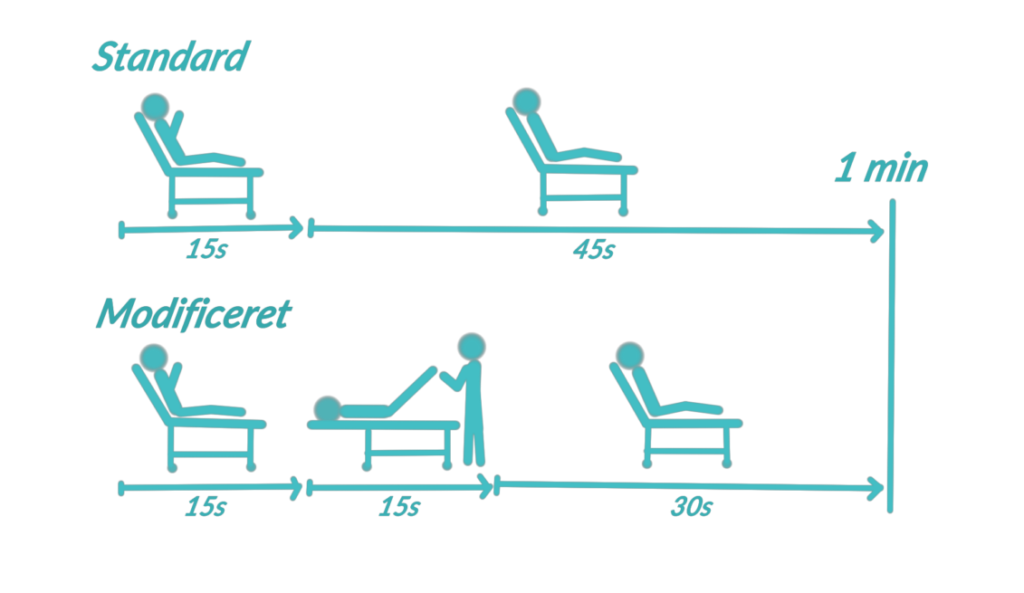
Modificeret valsalva manøvre
- Patienten lægges i en 45 graders vinkel og puster kraftigt i en 10 ml sprøjte i 15-20 sek. og lægges derefter fladt ned, mens underekstremiteterne hæves 45 grader
Comparison
Standardiseret valsalva manøvre
- Patienten lægges i en 45 graders vinkel og puster kraftigt i en 10 ml sprøjte 15-20 sek. uden efterfølgende stillingsskift eller benløft
Outcome:
Primære: Cardioversion til sinusrytme indenfor 1 minut
Sekundære: Behov for akut cardioverterende medicin, tid i akutafdelingen og skadelig virkning
- Alle studier undersøgte for det primære outcome, mens kun tre studier rapporterede data for de sekundære
Hvad fandt de ud af?
Søgningen fandt 6 artikler, hvoraf 4 blev inkluderet (1 studie ikke tilgængeligt og 1 kommentar og ikke RCT). I alt 787 patienter inkluderet i meta-analysen hvoraf 394 fik standard valsalva manøvre og 393 fik modificeret.
Den modificerede valsalva manøvre præsterede signifikant bedre i cardioversion til sinusrytme indenfor 1 min (43,7% vs. 17%, RR 2,54 CI 1,98-3,24) og førte til signifikant mindre andel af patienter med behov for medicin (52,9% vs. 73%, RR 0,68 CI 0,61-0,76). Der var ingen forskel i tid tilbragt på akutafdelingen eller skadelige virkninger.
Hvad betyder det?
Denne veludførte meta-analyse viser ganske overbevisende at den modificerede valsalva manøvre fører til væsentligt flere succesfulde reverteringer af SVT uden behov for medicin og kan udføres uden at føre til længere ophold i akutafdelingen.
Meta-analysen inkluderede kun artikler der direkte sammenlignede standard med modificeret valsalva manøvre og fandt kun 4 studier, hvoraf to stod for langt størstedelen af patienterne (84,6%), herunder et af studierne der havde høj risiko for bias (30,2% af patienterne). En sensitivitetsanalyse hvor dette studie, som ikke rapporterede køn, alder eller vitalparametre for patienterne, var udeladt havde gjort resultaterne endnu mere overbevisende.
Selvom der i studiet er angivet ingen signifikant forskel i skadelige virkninger (4,7% vs. 3%, RR 1,53 CI 0,73-3,23) er der ikke angivet hvilke skadelige virkninger der blev undersøgt for. Eftersom der var en lille tendens henimod færre skadelige virkninger ved standard valsalva manøvre er det måske værd at overveje hvilke patienter vi udfører den modificerede version på, da man kan forestille sig at den ekstra øgning i preload og efterfølgende cardiac output ifb. med stillingsskiftet potentielt kan være for meget for patienter med et blodtryk der er enten for højt eller for lavt.
Hvad fortæller jeg min patient?
"Selvom vi når du førhen har præsenteret dig med denne påskyndede rytme har forsøgt at normalisere din hjerterytme ved at få dig til at puste i en sprøjte uden at det virkede foreslår vi at gøre et nyt forsøg, da vi nu har god evidens for at succesraten kan mere end fordobles ved at tilføje et stillingsskifte umiddelbart efter.
Du har et normalt blodtryk og er ikke kendt med andre sygdomme, så der er umiddelbart ingen risiko ved manøvren, selvom den kan føles spøjs, og 43% af patienterne undgår at få medicin når vi bruger den.
Såfremt den har effekt vil du ligefrem kunne forsøge metoden derhjemme med dine pårørende hvis du skulle få et nyt tilfælde af den hurtige hjerterytme."
4. studie:
2022 Geller et al: The use of the word quiet in the emergency department is not associated with patient volume. A randomized controlled trial - American Journal of Emergency Medicine
Overblik:
Randomiseret, kontrolleret enkeltcenterstudie over effekten af brugen af ordet "quiet" på oplevet travlhed i akutafdelingen i perioden 9/6-21 til 23/7-21
- Undersøgelsen blev udført på i forvejen skemalagte vagter (dag-, eftermiddags-, aften- og nattevagter) af en enkelt kliniker, som endte med at blive associeret med ordet "quiet"
- Randomiseringen blev udført igennem random.org imellem brug af ordet "quiet" eller undgåelse af ordet på de enkelte dage
- Randomiseringen blev blændet for statistiker og forsker
Population:
Medarbejdere på akutafdelingen der var på arbejde med den udførende kliniker
- Enkelte medarbejdere blev inkluderet flere gange, afhængigt af deres vagter
- Enkelte af vagterne lå på samme dage
- Det er ikke angivet hvilke faggrupper medarbejderne tilhørte
Intervention/exposure:
Anvendelsen af sætningen "har det været stille idag?"
- På dage randomiseret til anvendelsen af ordet "quiet" blev så mange medarbejdere som muligt stillet spørgsmålet
Comparison:
Undladelse af brug af ordet "quiet" i interaktion med medarbejderne
- Det er ikke angivet om ordet kunne være blevet brugt af andre medarbejdere end den udførende kliniker
Outcome:
Oplevet travlhed i akutafdelingen 3 timer efter interaktion med den udførende kliniker
- Data indsamlet via et spørgeskema med 3 spørgsmål med hver sin visuelle analoge skala (VAS)
- Oplevet crowding aktuelt
- Oplevet patientindtag de sidste timer
- Tro på at ordet "quiet" påvirker patientindtaget
- Data blev justeret for ugedag, vagttype og reel travlhed (patientantal)
- Data blev efterfølgende stratificeret efter overbevisning om ordet "quiet"s indvirkning på travlhed
Hvad fandt de ud af?
På de i alt 47 vagter (13 dag-, 20 eftermiddags-, 11 aften- og 3 nattevagter) var det gennemsnitlige patientindtag 199 per dag (161-233). Man fandt en tendens til en øgning i patientindtag og opfattelse af crowding på dage hvor ordet "quiet" blev brugt men denne var ikke statistisk signifikant
Til gengæld blev der fundet en statistisk signifikant stigning i opfattelsen af crowding/et øget patientindtag ved brug af ordet "quiet" hos medarbejdere der troede på at ordet havde en indflydelse på det reelle patientindtag (68,6/100 på VAS-skala for crowding), sammenlignet med medarbejdere der ikke var af denne overbevisning (56,2/100 på VAS-skala).
Denne forskel i opfattelsen af crowding var ikke statistisk signifikant på dage hvor ordet "quiet" ikke blev brugt.
Hvad betyder det?
Dette randomiserede, kontrollerede studie fandt ikke en sammenhæng imellem brug af ordet "quiet" og en stigning i reelt patientindtag/crowding, men fandt at medarbejdere der troede på at ordet havde en indflydelse opfattede dage hvor ordet blev brugt som mere belastede, uafhængigt af det reelle patientindtag.
På trods af at det må bifaldes hvor struktureret studiet tilgår spørgsmålet (og uanset at der jo oplagt ikke er en sammenhæng) er det her dog formentligt ikke det sidste søm i kisten på overtroen på akutafdelingerne. Studiet rapporterer ikke data for det reelle patientindtag på dage hvor ordet "quiet" blev hhv. brugt/ikke brugt. Desuden er det måske lidt for bekvemmeligt at studiet udelukkende gennemføres på allerede skemalagte vagter, hvilket afgjort har indført et selektionsbias oveni det åbenlyse detektions-/præstationsbias som den manglende blænding af studiets deltagere har ført til (den udførende kliniker blev kendt som "ham der sagde quiet").
Skal vi være fuldstændigt objektive må den manglende kontrol for co-intervention (andre der bruger ordet "quiet") desuden også siges at skævvride studiets resultater kraftigt.
At studiet fandt en ikke-statistisk signifikant øgning i patientindtaget på dage hvor ordet blev brugt kan måske i virkeligheden bare bidrage til en yderligere udbredelse af overtroen og øge behovet for yderligere forskning.
Hvad siger jeg til min patient (/kollega)?
[Efter et dybt suk og tælling til 10]"...Selvom vi som sundhedsfaglige bør bryste os af vores objektivitet og videnskabelige tilgang til tingene (og selvom der selvfølgelig helt oplagt ingen indflydelse kan være af hvorvidt et tilfældigt ord bliver ytret på patientindtaget) kan vi nok ikke ud fra det foreliggende sige andet end at hvis du tror at du bliver mere travl af at ordet "quiet" bliver sagt - ja så bliver du det nok - uanset hvorvidt afdelingen reelt bliver mere travl... "
[1... 2... 3... 4... 5... 6... 7... 8... 9... 10...]Referencer og mere FOAMed om emnerne:
- Jones S, Moulton C, Swift S, Molyneux P, Black S, Mason N, Oakley R, Mann C. Association between delays to patient admission from the emergency department and all-cause 30-day mortality. Emerg Med J. 2022 Mar;39(3):168-173. doi: 10.1136/emermed-2021-211572. Epub 2022 Jan 18. PMID: 35042695.
- Kanno T, Yuan Y, Tse F, Howden CW, Moayyedi P, Leontiadis GI. Proton pump inhibitor treatment initiated prior to endoscopic diagnosis in upper gastrointestinal bleeding. Cochrane Database of Systematic Reviews. 2022;2022(1).
- Abdulhamid, A.S., Almehmadi, F., Ghaddaf, A.A. et al. Modified valsalva versus standard valsalva for cardioversion of supraventricular tachycardia: systematic review and meta-analysis. Int J Arrhythm 22, 2 (2021). https://doi.org/10.1186/s42444-021-00030-2
- Govind Oliver, "JC: Association between delays to patient admission from the ED and all-cause 30-day mortality. St Emlyn’s," in St.Emlyn's, March 9, 2022, https://www.stemlynsblog.org/jc-association-between-delays-to-patient-admission-from-the-ed-and-all-cause-30-day-mortality-st-emlyns/.
- Morgenstern, J. PPIs should not be prescribed for upper GI bleeds (pre-endoscopy), First10EM, March 30, 2022. Available at:
https://doi.org/10.51684/FIRS.126809 - Miguel Reyes, MD, "The Modified Valsalva Maneuver: Head Down, Legs Up", REBEL EM blog, January 10, 2022. Available at: https://rebelem.com/the-modified-valsalva-maneuver-head-down-legs-up/.
- Salim Rezaie, "Using the Word “Quiet“ in the ED", REBEL EM blog, May 2, 2022. Available at: https://rebelem.com/using-the-word-quiet-in-the-ed/.
- Morgenstern, J. Saying quiet has no effect in medicine (obviously), First10EM, January 13, 2020. Available at:
https://doi.org/10.51684/FIRS.10441

