Senest opdateret 20/3-20
Dette er ikke en kapitulation. Alt andet end. Det er vigtige dele af vejen til sejr i denne krise
Checkliste pr fase og wellbeing
Jeg har skrevet ofte om disse emner i tidligere blogs om wellbeing
- akutmedicineren best of 2020 del 2
- Brick by Brick
- Kommunikationsbloggen
- Patientcentreret – ikke patientstyret
Derfor er dette en blog til jer, der måske ikke tidligere har læst mine blogs, men også en samling af mine tanker om emnerne ifb COVID19, så de er mere i tråd med den aktuelle situation.
Here we go:
Planlægning og wellbeing hænger uløseligt sammen, og man må i planen tage højde for wellbeing – ellers har du ikke en holdbar plan (sustainable plan) (noget vi godt kan begynde at tale meget mere om, når alt det her COVID19 er ovre – men vi kan ligeså godt begynde at øve nu)
Så har I en plan endnu? Her er en tjekliste over de ting, du og din ledelse behøver at have tænkt over (hvert sygehus, ressourcemuligheder og kulturen på jeres afdeling er unik, og derfor er det ikke one-size fits all)
Your ED Planning Checklist
- Order Supplies Food and Drink for Staff
- Toiletries and sanitary products for stranded staff
- Intubation boxes
- PPE – lots and lots of it
- CPAP, NIV machines
- Ventilators
- Train Staff PPE donning and doffing
- Intubation
- CPAP and NIV
- End of life discussions
- Print and laminate checklists
- Simulation simulation simulation
- Support staff Plan rotas
- Talk about child care
- Arrange psychological support
- Consider encouraging annual leave now
- Plan your isolation Dirty and clean areas
- Security inupt
- Extra cleaners
- Increased signage
- Check your oxygen supplies
- Consider whether bereavement office can send the registry office an electronic death certificates so families don’t have to go to bereavement office and the registry office
Det eneste jeg kan finde på som mangler i overstående, er kommunikation: videreførelse af information fra gulvet til ledelsen. Når komplekse systemer er i krise, er der behov for stærk ledelse, men også for semi-autonome faktioner (vi på gulvet med vores ledende læger), der kan agere uden at behøve ledelsens clearing for alle mindre ting (se også feedback og at skabe en “safe container” / psykologisk sikkerhed, herunder) – et efterhånden klassisk eksempel på dette, er Walmart-eksemplet fra Hurricane Katrina i USA, hvor de enkelte medarbejdere fik følgende at vide
A lot of you are going to have to make decisions above your level. Make the best decision that you can with the information that’s available to you at the time, and above all, do the right thing
In other words, to handle this complex situation, they did not issue instructions. Conditions were too unpredictable and constantly changing. They worked on making sure people talked. Given common goals to do what they could to help and coordinate with one another, Walmart’s employees were able to fashion some extraordinary solutions
Atul Gawande, The Checklist Manifesto – om Walmart og Hurricane Katrina. Kan læses udkast i https://www.huffpost.com/entry/hurricane-katrina-and-walmart_b_59a43e9fe4b0cb7715bfd775
Under stormen kom bl.a strømafbrud og uendeligt bureaukrati, der gjorde at beslutningskæden blev ødelagt. Medarbejderne udførte i stedet i mindre semi-autonome grupper (decentralisering) hvad de mente var bedst i den givne situation, og dette var livsredende. Var medarbejderne ikke forberedte på selv at agere, havde det aldrig gået så godt.
Nogle af hovedpointerne fra den katastrofe (igen – noget vi skal tage med til efter COVID19 også!) vil I høre igennem bloggen her
- Building safety og Sharing risk (tilgivende arbejdskutur og feedback mulighed)
- Tillid til medarbejdere (semi-autonome systemer)
- Common goals / shared narratives
Så når kommunikationen periodevist bryder – og det vil den ift krise-teori 101 – sammen (information kommer ikke hurtigt nok frem), så står man ikke fortabt som person på gulvet uden handlekraft- og vilje, og angst for at gøre galt, i stedet for motivation for at gøre godt.
For at kommunikationen til medarbejderen er så effektiv som mulig, skal den være
- Kortfattet og letforståelig (make it easy for people to do the right thing, som Martin Bromiley siger): skriv ikke lange dokumenter om guidelines som folk skal læse påny hver dag fordi tingene ændrer sig. De essentielle ting, skal kunne komme på 5 linjer
- Skal kunne tilgås hjemmefra (ikke fra låste paysites eller intranetsider som man kun kan tilgå på hospitalet)
- Skal være forudsigelig (hver dag kl xx lige før vagten får man “real time” opdatering af situationen – så kaldt “no fly list”, hvor man briefes på det man skal vide INDEN man går i gang)
Og når guidelines udformes, husk, at tager man selv 10 minutter til at gøre noget mere læseligt, sparer det timer-dage i tid for alle de enkeltpersoner, der hver skal bruge 2-5 minutter til at komme igennem den cognitive load fra et uforståeligt / kompliceret dokument. Et godt eksempel på god og forståelig instruks findes fra Lund Akutmodtagelse
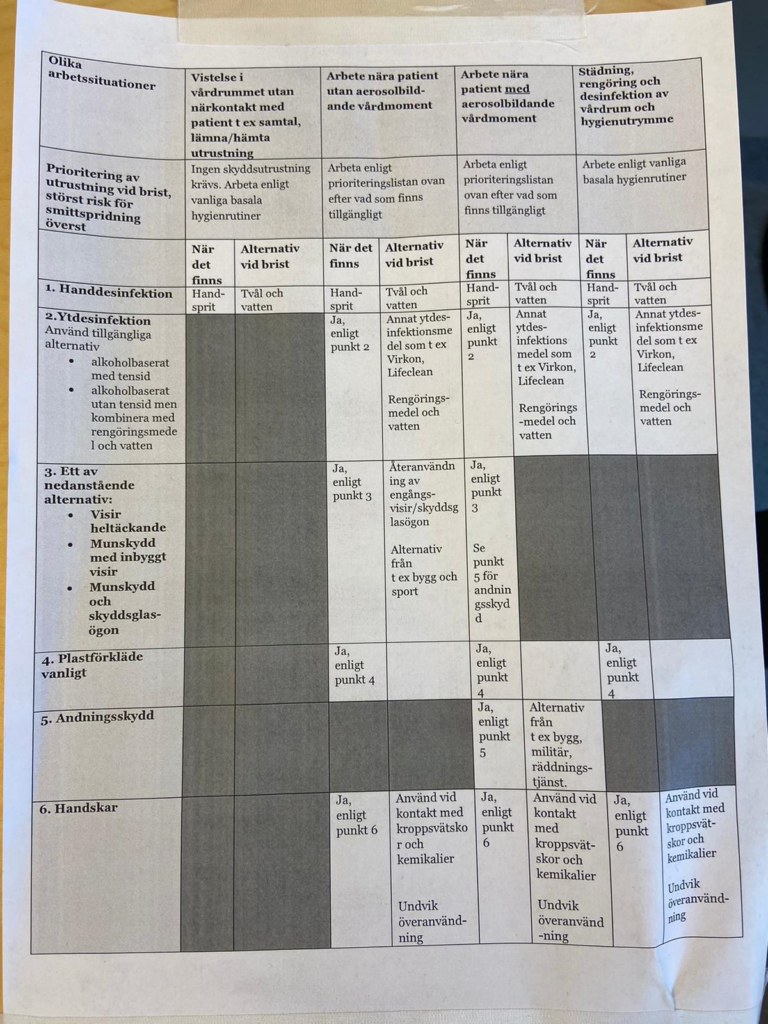
og husk Peter Brindleys vise ord om kommunikation i resus scenarier (som også gælder her)
Meant is not said,
Peter Brindley et al, 2011: Improving verbal communication in critical care medicine
Said is not heard,
Heard is not understood,
Understood is not done
Faserne
Der kommer til at være distinkte faser i den kommende tid ift patienttryk, og ICS (intensive care society) i England lavet en sublim oversigt over disse, samt hvordan vi kan reducere risiko for burnout og øge personale tryghed- og trivsel i den kommende svære tid:
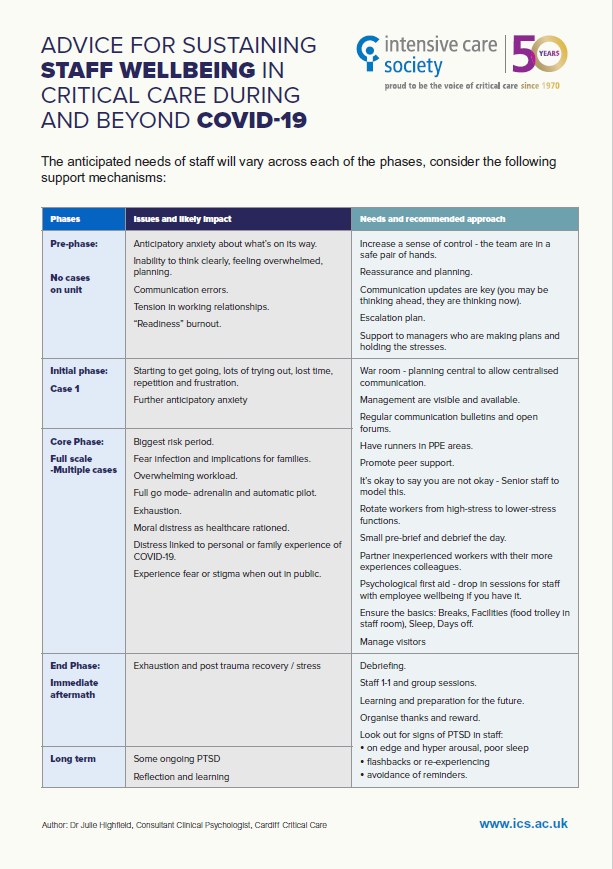
Et lignende dokument er gjort af psykiatere (Linda Dykes m.fl) fra England. Det er stærkt anbefalet er læse deres side igennem, og kigge på de links der er herunder
https://www.lindadykes.org/covid19

Har du ikke allerede en plan som overstående på din afdeling, så gå ind på links’ne og print det ud til ledelsen. Vigtigheden af overstående kan IKKE overdrives (også selvom vores kultur endnu ikke er nået i mål – se DASEMs arbejdsmiljø dokument 2020, og YDAMs arbejdsmiljødokument 2019)
Et lyn-kursus i hvorfor det er så monumentalt vigtigt, at vi skaber denne kultur også i COVID19-tider og at vores ledere er med (se også “just culture i bunden af denne blog), kan ses i denne teaser af Daniel Coyle:
Hvad kan du selv gøre for psykologisk at forberede dig?
Vær opmærksom på denne vitale figur jeg lavede til en anden blog
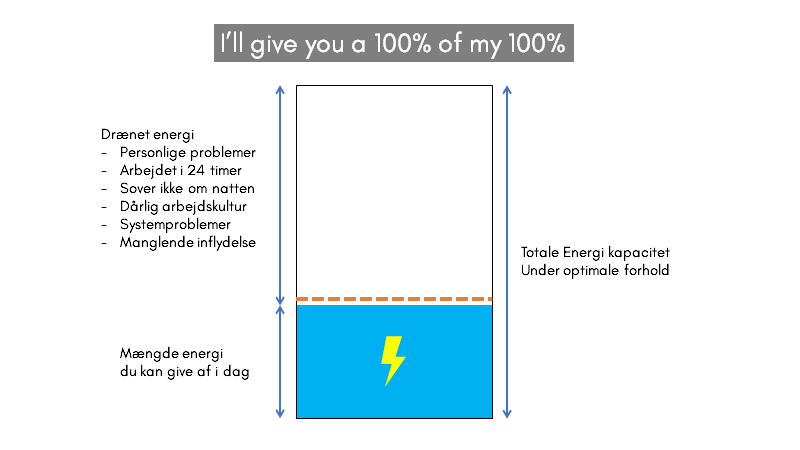
Vi kan KUN give alt vi har på den pågælende dag. Så når nogen spørger os om vi giver vores 100% – så er det altid dagens 100% (hvilket totalt set kan være 50% / en halv fyldt tank. Men du får enhver procent af de 50 % – mere kan vi ikke love)
Så se til, at du er ordentligt opladet. Jeg har været medredaktør på både YDAMs og DASEMs arbejdsmiljødokument, og set til, at der findes ressourcer i slutingen (kapitel 8 i DASEM og appendix i YDAM) for hvordan man optimerer sin wellbeing som individ
Siden vi informationsoverloades for tiden giver jeg dig her 5 af mine guldkorn, som også opbakkes af evidens
Punkt 1 – 90:10-rule og sphere of infleunce (acceptance)
Det vi kontrollerer mest, er vores holdning til ting (se grattitude). Det er ikke ensbetydende med, at du skal være glad hele tiden – det bliver hårdt de kommende måneder. Men find et holdningssæt, som ikke er destruktivt. Anerkend dine følelser (sorg, angst, vrede, glæde), men lad dem ikke dominere (anerkend, men reager ikke på dem)
God, grant me the the serinity to accept the things I cannot change
The courage to change the things I can
and the wisdom to know the difference”
Sindsrobønnen / sphere of influence
Der findes flere teknikker til dette, både stoiske (se den sorte væg intenst i 5 minutter, så kun den hvide er tilbage derefter), mindfullnessteknikker / meditation. En cognitive reframing teknik er det man kalder 90:10 reglen, som DrMikeEvans har beskrevet fantastisk:
Punkt 2 – Øv dig på taknemmelighed (gratitude) og relevant ros af kollegaer
At være taknemmelig for det du har er en vane som kan tilegnes – men det kræver øvelse. Mads Gilbert, en norsk anæstesiolog der har arbejdet meget i katastrofeområder i verdens brandpunkter, nævnte engang til en forelæsning, at optimisme i katastrofesituationer, er et aktivt valg. Igen handler det ikke om at være glad hele tiden. Det er i ingen situation meningen. Men aktivt at søge efter de ting, der faktisk er gode og konstruktive (og acceptere at alle de andre følelser også findes og er der af en årsag – se herover), og bygge videre på dem. Dette kan fx være
- Tak dem omkring dig for det de gør (se min blog om feedback og appreciation og akutmedicineren 2020 del 2 – link herover) – En særlig bonus ved at give genuin “appreciation”-feedback (jeg så du gjorde xx – det var super godt fordi yy), er at du styrker en kultur af samværd- og team-spirit, skaber et ikke-toksisk arbejdsmiljø (safe container / psykologisk sikkerhed), hvor folk tør gå frem hvis de har feedback / spørgsmål om noget der sker (hvilket måske er noget af det vigtigste i situationer som denne), og skaber mulighed for at give “neutral / coaching” feedback meget mere glidende når det behøves
- Skriv 3 ting ned efter din vagt eller når du går i seng (kan være samme tidspunkt for mange af os), som du gjorde godt eller som du var glad for
Dette er vigtigt for moralen på holdet, men også for din egen. På den måde kan man forebygge det, vores egen grand old man i krigskirurgi, Finn Warburg i hans bog “i fulde åndedrag” beskriver som “fort apache syndromet“. Fort apache syndromet er et selvopfundet Warburg ord som beskriver stemningen i lejren efter længere tids belejring, og noget man må bryde for ikke at det skaber en nedadgående spiral i moral.
For flere almene betragtninger omkring “grattitude”, se denne vellavede Kurzgesagt video
Punkt 3: Forbered dig / Visualisering / fly ahead of the plane
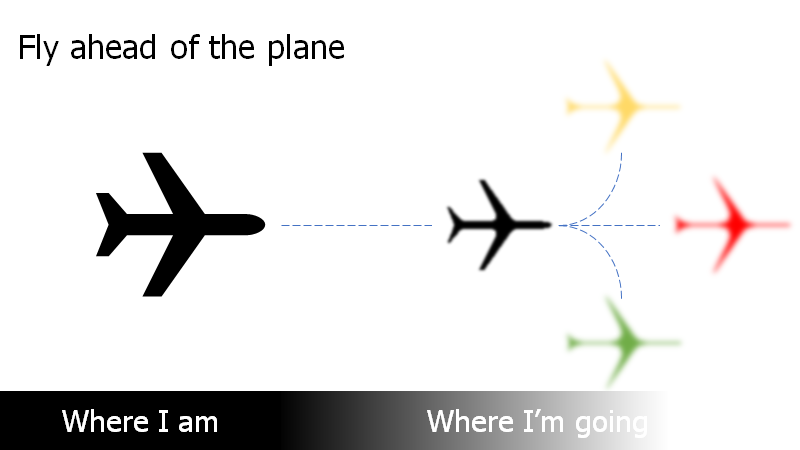
Denne har ikke så meget at gøre med wellbeing-psykologi, som den har at gøre med psykologisk forberedelse til hvad der kommer. En stor del af forberedelsen er fysisk
- Spis nok
- Sov nok
- Hvil nok
- Motioner nok
- Tal nok (med andre om det du oplever)
- Lær nok (feedback, tilgivende og lærende fejlmiljø etc)
- Lav relevante checklister (lidt som den HLR manual du har i lommen som dansk læge på sygehus) til såkaldte “boldface” scenarier (hvor du har minutter til at reagere) og gør de tjeklister synlige så de også findes i scenarierne når du behøver dem – se disse kilder: https://emcrit.org/emcrit/combat-aviation-paradigms/ + https://emcrit.org/emcrit/no-shitters-boldface-rqrh/
Læs den her fra Linda Dykes (https://www.lindadykes.org/covid19) –
En del af forberedelsen er dog psykologisk og foregår kun i dit hoved, når du tager dig tid. Kampen vindes oftest inden du ser patienten – hvis du ved, hvad du skal gøre i de forskellige scenarier, er du allerede foran. Og du SKAL tage dig tid for at lære det: Visualiserings-træning
Mange professionelle gør dette – fx flypiloter (såkaldt “arm chair flying” – lyt til mastering intensive care EP 52), hvor man viualiserer sig hyppige og svære situationer, og gennemgår, hvad man ville gøre i situationen. Hjernen er den bedste simulationsmaskine, og mange piloter gør det som en fast del af deres arbejde og forberedelse
Har du set Alex Honnold (free solo) eller Chris Hadfield (astronaut)?
Begge øver sig ligeså meget på fejl (de er uundgåelige) og går endda så langt at de øver sig på NÅR tingene går galt, så de kan være mere angstfrie i øjeblikket. Dette forbereder dig ikke alene på en måde, så du er bedre forberedt på, hvad du skal gøre og finde fejl i din nuværende tilgang (fx nåja: vi kan jo ikke have papir med ind på patientens rum, for så vil de blive kontaminerede)
Når vi øver os “i hovedet”, er vi meget bedre forberedte til scenariet. Det kan fx være du læser RCEM-bloggen jeg linkede herover, og ser bedømningen af den dyspnøiske patient bl.a. afhænger af følgende kliniske (= med din klinik: sanser og gestalt! ikke bare vitalparametre – er du i tvivl om vigtigheden heraf, så spørg bare Professor Simon Carley eller Professor Scott Weingart)
- Cyanosis: central and peripheral
- Oedema: think heart failure
- Pallor
- Signs of liver failure
- Hands for clubbing, tremor, cigarette stains
- Work of breathing: is it increased? Are they tripoding? this is a bad bad sign
Okay, nu har du læst teksten, men har du ØVET det? Gør det! Tænk dig selv ind i rummet, hvor du har patienten foran dig på din egen afdeling. Kig efter de ting du skal, og tænk over hvordan du vil reagere.
Når du nu sidder i karantæne eller har fri et øjeblik, så afsæt 10 minutter til et scenarie du udfolder i hovedet, som kræver at du tænker hurtigt, eller som du ofte går igennem.
En del ting kan du også gøre i situationen – såkaldt stress management er en helt blog værdig (som jeg har tildelt to blogge til indtil videre: best of akutmedicineren 2020 del 2, og kommunikation del 3)
Tjek denne fantastiske artikel ud (Lauria et al, 2018: Psychological Skills to Improve Emergency Care Providers’ Performance Under Stress) for detaljer om visualisering og andre stress-mitigerende teknikker i akutte scenarier
Er du mere interesseret i “stress management” og håndtering af stress i akutte situatioenr, så kig på akutmedicineren best of 2020 del 2, for referencer
Eksempel: Jeg ved jeg skal på vagt i triagen i morgen. Hvad er det mest sandsynlige, der kommer til at ske (find 3 scenarier – patienten der skal hjem, patienten der skal ind, og midt imellem). Hvor vil du stå? Hvordan og hvornår vil du tage PPE på? hvad vil du sige i de formentlige scenarier der opstår (ikke et manuskript, men cirka)? Hvad når du får en patient pludselig forværres, og du behøver intuabation (og anden slags smitteudrustning – hvor findes den?) Hvordan transporteres patienten fra triage til slutdestination? Vi kan ikke forudsige alt, så spørg dine kollegaer, der var der dagen før, om hvad de så og syntes var særligt svært (kæde kommunikation)
Punkt 4 – Fellowship
Vi taler ofte om leadership, men ikke så ofte om fellowship, som er ligeså vigtigt. Hvordan er vi en god team-player?
Jeg kan selv til tider have store problemer med det, som John Hinds kaldte
John Hinds, Crack the chest and get crucified
Når jeg sidder hjemme og skriver dette, så er der en stor del af mig, der også er spændt på, at skulle tackle denne krise. Det er en unik situation. Jeg er læge og endda akutmediciner – i stormens øje. Jeg har ventet hele livet på det her (jeg har i mit hoved en kappe på)
Og det er godt. Der er brug for entusiasme (men der skal skelnes mellem at vi ønsker det bedste for vores patienter, og at vi synes det vi laver er sjovt – kan dog være en hårdfin linje til tider: The great day paradox, St emlyns + https://www.stemlynsblog.org/the-great-day-paradox-st-emlyns/).
Entusiasmen kan for selv den bedste af os dog blive til “jeg vil”, som hurtigt kan blive til “jeg skal” (jeg har trods alt øvet længe for det her). Når vi er på et hold, har vi dog alle en rolle at spille, og holdet har brug for, at vi spiller den rolle så godt som muligt – det betyder, at der ikke er plads for store ego’er. I stedet kan vi tage en side ud af Chris Hadfields bog om konceptet “aiming for zero“
I krisescenarier ved vi, at man bedst gør de ting, man er vant til. Man skal ikke ud og lave helt nye opgaver med andre ord – medmindre andre bedre absolut ikke findes på holdet. Hvis du er en af de mange, der har læst op hjemme på ventilation eller NIV eller noget andet, som er langt ude om din normale hverdag: GODT det er entusiastisk og vigtigt, at vi alle gør alt vi kan. Men lad mantraen være
Hvordan gør jeg holdet bedst i denne situation?
Tror du ikke på mig, eller vil du vide mere – så anbefaler jeg stærkt vores venner på ScanFoams fantastiske video af Cliff Reid om Team
Propofology.com har lavet denne lille infographic i denne ånd

Så summa sumarum. Fedt at vi er entusiastiske. Godt at vi har øvet. Lad os gøre det, der er bedst for vores patient og vores hold, og lad målet være, at gøre holdet bedst muligt (det betyder ikke at man ikke skal give feedback – at være holdmedlem er meget aktivt at give feedback på rette tidspunkt!)
Så selvom du går igennem COVID19 krisen uden at have lavet en eneste intubation eller trykket på en eneste respirator – så vid, at du har gjort det job, så nogen anden kunne gøre det, og passe på andres- og måske endda dine kære.
Punkt 5 – Vi er fejlbarlige og uperfekte mennesker
Husk på, at sundhedssystemet ofte arbejder imod os (ikke bevidst, men fordi det er komplext! – se min “tolerating uncertainty” blog og Braitwaite 2018: changing how we think about healthcare changes), og guidelines ikke passer til majoriteten af de situationer vi står overfor (og det ofte kan være farligt at følge guidelines blindt i disse situationer – mere om dette i senere blog om expertise).

Pil ned: at forhindre medical error via guidelines (tænk oste modellen)
Pil op: Experter, der hæver sig over guidelines i komplekse situationer
Der er behov for BEGGE dele, i et system, netop fordi systemet er komplext
For mere om dette se: Scott Weingart – OODA loops and bread baking (https://smacc.net.au/2016/04/the-resuscitationist-mindset-bread-baking-and-ooda-loops-scott-weingart/) og EmCrit Ep 179: https://emcrit.org/emcrit/decision-making-gary-klein/
Vi må gå en svær balance mellem ydmyghed (vide vi har blindspots, søge feedback, spørge om råd), samtidig med at vi må have en selvsikkerhed. Vi må håndtere vores og patienternes eksistentielle angst, som aldrig vil kunne sænkes med unødige tests. For mere om dette vigtige koncept anbefales, men vi må også vide, hvornår vores usikkerhed er uvidenhed
Problemerne der skabes ved ikke at tæmme denne angst, er en ond cirkel af overdiagnostik og crowding, som vi i den grad ikke har brug for nu (om nogensinde)
Nogle gode kilder på området findes herunder, hvis man har tid og interesse – kom ellers gerne tilbage senere. Det her er noget vi skal tale om igen:
- Keijzers et al fantastiske artikel: Don’t just do something, stand there! The value and art of deliberate clinical inertia: DELIBERATE CLINICAL INERTIA: MASTERLY INACTIVITY
- Bent Falk: at være der hvor du er
- Cervellin et al: Do clinicians decide relying primarily on Bayesians principles or on Gestalt perception? Some pearls and pitfalls of Gestalt perception in medicine
- Wray et al: The Diagnosis, Prognosis, and Treatment of Medical Uncertainty
- Mandrola et al: The Case for Being a Medical Conservative
- Bernard Lown’s blog: The Coronary Artery Entrapment
Og når støvet har lagt sig, og slaget er ovre, så husk to ting:
Først og fremmest – vi kan ikke fikse alt:
Vi kan ikke altid fikse alle patienters problemer, men vi kan sidde der i ruinerne med dem
Liz Crowe, SMACC 2019 (se også Bent Falk: at være der hvor du er)
Dernæst – fejl og second victim:
We can either learn, or blame – you cannot do both
Sidney Dekker
We have this mindset that following the rules is what makes things safe – but when you actually look at it at a busy department with timeconstraint and resourcesconstraint, you have to bend those rules to make things work. When things go right – we are not following the rules , but when things go wrong it is very easy to look back, to see that we didn’t follow to rules and people just assume , that because we were not following the rules that is why things went wrong. But that is not necessarily the case
…what you can do with ‘standard of care’ is, rather than using it as thing that you use retrospectively to judge someones behavior (in other words ‘this is the standard of care, you didn’t follow it, you’re to blame’) you find out why they didn’t follow it and if it is important that they do follow it you use that standard of care prospectively and think ‘how can we make this more likely to occur in the future’ [and design you systems with that in mind]George Duros, EmCrit 249
In healthcare you are very good at making pragmatic decisions. You have procedures and processes to follow but very often you find yourself in a situation where they simply don’t fit the situation – and this goes back to the safety one safety two model…because you so many times are compensating from a bad system we can probably learn a lot in other industries of how you do that .,. People in healthcare has to make some really hard judgements at times just to keep things safe
Martin Bromiley, Mastering Intensive Care Ep 52
Det er altid let, at gå retrospektivt og se vores fejl. Særligt når vi ikke har fulgt guidelines, fordi situationen var kompleks eller guidelinen ikke var lavet til den – eller måske lavede vi bare en fejl. Vi er mennesker, og mennesker laver fejl. Og systemet fungerer ikke af sig selv. Måske laves der 10% fejl i systemet, men 90% går rigtigt. Den kultur vi for tiden har i vestlig medicin er i gang med at ændres til det bedre (forhåbentligt). Vær en del af den ændring: Når der er sket noget som vi ikke mener var korrekt, så er det vitale spørgsmål
Hvorfor gav den beslutning mening for den person på det tidspunkt?
Og hvis man ikke kan svare på det spørgsmål, så har man ikke undersøgt omstændighederne grundigt nok. Læring sker alene ved at forstå situationen prospektivt (undgå “hindsight bias” – uanset om det er regeringen, eller lægen der dømmes i deres handlinger)
Vi går på arbejde på grund af kærlighed, og derfor skal vi aldrig være bange for at gå på arbejde
I think health care is more about love than about most other things. If there isn’t at the core of this two human beings who have agreed to be in a relationship where one is trying to help relieve the suffering of another, which is love, you can’t get to the right answer here.
Don Berwick
Vi går på arbejde for at gøre det bedste for vores patient (som kan være vores venner og kære, og endda os selv) i et system, som vi på mange måder holder oppe (og ikke omvendt!). Vi (og systemet) skal ikke straffes, men lære, hvis vi begår fejl (ellers bliver fejl først rigtig meningsløse, fordi vi intet lærer – tænkt dette hver gang en analyse ender med at “det var en personfejl”). Men vi kan straffe os selv (second victim) uanset hvor godt eller dårligt systemet er:
Husk derfor at tale med nogen (god betroet kollega, vejleder, familie, psykolog), hvis noget går og nager om et miss / near miss
Og start allerede gerne nu
It’s not the stress but the state of mind when the stress happens [that is the problem] – If you chaotic , you’re not in a good place, you are not supported you don’t have a great life and then a bad thing happens, your outcomes are going to be worse than if you are in a good place and you have the ability to get past it
Simon Carley, SMACC – medical error
Det er når vi tier om det, og skaber toksiske arbejdsmiljøer, hvor fejl ikke er tolererede, at vi skaber farlige systemer for vores eget velvære og vores patienters
Virtually every practitioner knows the sickening realisation of making a bad mistake. You feel singled out and exposed—seized by the instinct to see if anyone has noticed. You agonise about what to do, whether to tell anyone, what to say. Later, the event replays itself over and over in your mind. You question your competence but fear being discovered. You know you should confess, but dread the prospect of potential punishment and of the patient’s anger. You may become overly attentive to the patient or family, lamenting the failure to do so earlier and, if you haven’t told them,wondering if they know
Wu , 2000 – Medical error: the second victim The doctor who makes the mistake needs help too
Når du har mere overskud så kom tilbage hertil og læs disse vigtige kilder og videoer – vi har brug for at disse budskaber spredes overalt. For din patient og for dig som sundhedspersonale, så vi kan få en lærings-kultur og en “just culture”
Having a just culture is fundamental . Is the culture right in healthcare? We know the answer is no…Right now we do not have a just culture in healthcare. .. we need to have a situation where inadvertent human error is not found grossly negligent, where people are supported and coached…working towards a just culture is our next Challenge in healthcare
Martin Bromiley, a patient perspective (youtube)
- Simon Carley – medical error, SMACC (en fantastisk podcast om second victim syndrome, og hvorfor det er så vigtigt at vi taler om det og forhindrer det)
- Sidney Dekkers youtube kanal og gennemgang af sine bøger (en gennemgang af hvorfor den nuværende fejlkultur i vestlig medicin er destruktiv og personorienteret og direkte patient- og lægefarlig)
- Smacc 2019: Defending Bawa Gaber – when health care becomes a crime
- Jeffrey Braithwaite 2018: Changing how we think about healthcare improvements (podcast og artikel som jeg stadig mener er iblandt den vigtigste artikel skrevet de seneste 10 år. Alle ændringer vi laver er dybest set fejldømte fra start, hvis du ikke kender til denne artikel)
- Keijzers et al, 2018: Don’t just do something, stand there! The value and art of deliberate clinical inertia (også en af de vigtigste koncepter seneste 10 år)
- Brian Goldman, 2012, TED talks, youtube: Doctors make mistakes. Can we talk about that?
- Wu 2000: Medical error: the second victim – The doctor who makes the mistake needs help too
- Kevin Fong, SMACC 2017: How to fail (beskriver konceptet om hvorfor det er vores “design” af systemet, der er hoved årsagen til at ting falerer – og hvordan fejl altid kommer til at ske, men vi i stedet skal skifte taktik til hvordan vi designer systemer til “gracefull degredation”. Fejler glansfuldt)
- EMCrit 249 – You Can Either Learn or You Can Blame – Fixing the Morbidity and Mortality Conference with George Douros (hvordan skal vores mindset være når der laves fejl i det daglige? Hvordan lærer vi mest?)
- Mastering Intensive Care Ep 52 (Martin Bromiley): https://masteringintensivecare.libsyn.com/episode-52-safer-healthcare-through-human-factors-a-replay-episode-with-martin-bromiley (Martin er en legende indenfor fejlkultur – hør på ham. Han kender vejen frem)
- Martin Bromiley – SMACC talk 2017 + youtube talk: a Patient’s Perspective
- Daniel Coyle, video youtube: The Secrets of Highly Successful Groups | Daniel Coyle | RSA Replay
Fortsæt det gode arbejde I allerede udfører og pas på jer selv
Kærligst
Peter
PS: update fra STPS d. 20/3-20
I den kommende tid vil mange sundhedspersoner desværre komme til at stå i situationer, der er meget langt fra dem, de kender i dag. Det kan for eksempel blive nødvendigt at tilpasse kvaliteten af behandlingen til den forhåndenværende kapacitet, eller der kan blive behov for at arbejde i meget lange perioder uden pauser og under meget stort pres. Det vil indebære risiko for fejl. Men det er i denne situation meget vigtigt at understrege, at vi som tilsynsmyndighed er fuldstændig klar over den helt ekstraordinære situation, vi alle befinder os i. Der er brug for alle gode kræfter, og frygten for at begå fejl må ikke afholde sundhedspersoner fra at bidrage, også selv om man bidrager på et felt, der ikke lige svarer til ens spidskompetencer. Selv om autorisationsloven og sundhedsloven stadig gælder, vil vi naturligvis tage fuldt højde for den helt ekstraordinære situation i eventuelle efterfølgende vurderinger.
Anne-Marie Vangsted, direktør, Styrelsen for Patientsikkerhed – STPS.dk – https://stps.dk/da/nyheder/2020/vigtig-besked-til-sundhedspersoner-og-organisationer-i-danmark/
Jeg har ikke andet at sige end:

På både patienter og sundhedspersonales vegne
