Når vi begiver os ind på akutrummet som teamleader, er vi som kaptajnen
på et skib, der stikker til havs. Parallelt med de basale ting, der skal få
båden til at sejle, må vi kende til stjernebillederne og hvordan vi finder dem,
for at kunne navigere og planlægge vejen frem. Du læser denne blog for at
forberede dit kort over stjernerne til når du skal ud og sejle næste gang
Efter nogle lidt tungere indlæg om principperne i beslutningstagning og kommunikation, tænkte jeg at lave et lille ”hurtigt” indlæg hvor principperne for de tidligere blogs appliceres – og hvilken bedre mulighed end at tale om C-problemet (som i værste fald fører til hypoperfusion, altså shock!) - tjek i øvrigt også Anders Jørgensens gennemgang om shock ud, ovre på DK AKUT
Vigtigheden af at have en systematik (link til checklister) i netop denne patientgruppe er ekstra vigtig, da der er mange differentialdiagnoser, vi er under tidspres og man hurtigt kan stirre sig blindt (anchoring, framing og premature closure – type 1 bias).
I min bog er c-problem = potentielt shock, og derfor kan denne systematik anvendes til patienter med og uden shock, men som har c-problemer uanset. Endnu en vigtig pointe er, at denne systematik kan anvendes ved både børn og voksne (selvom årsagerne selvfølgelig er lidt anderledes fordelt).
Faktisk er det primært ældre, hvor man skal være mere varsom, da tegnene til shock hos dem, til tider kan være rent biokemiske.
Således skal tærsklen for aggressiv behandling (hvis det giver mening
for patienten) ved biologiske ældre (>65-80 år), være lavere end den øvrige
befolkning.
Giftpile og stjernebilleder
Blog-indlægget her, er opbygget så den til dels kan anvendes som opslag i klinikken (da der mig bekendt ikke findes en samling af de relevante guidelines for udifferentieret shock) og dels er et eksempel på smart ABCDE tankegang. Tilgangen til ethvert ABCDE scenarie er i mit hoved i fire dele:
- sign in (ZPS)
- treat as you go (bred behandling – stabilisering)
- syndrom håndtering (specific behandling)
- sign out
Under det hele er kommunikationen og revurdering (feedback fra sin behandling) en essentiel del (LINK til kommunikationsbloggen). Treat as you go -delen handler om at få patienten stabiliseret indenfor første 2-5 minutter, og vinde tid til den næste del ”syndrom håndteringen”. I EMCC giver vi ofte eksemplet med buddha og de giftige pile, hvor en mand bliver ramt af en gift-pil, men nægter at få den fjernet før han ved, hvem der gjorde det.
“Problems and syndromes that motivate acute treatment may be described as ‘poisoned arrows’. In situations where patients appear critically ill, the emergency physician should prioritize looking for poisoned arrows and removing them when present. The poisoned arrow concept underlies the raison d’être of the ABCDE algorithm[…] . The process of looking for poisoned arrows allows the physician to simultaneously acquire diagnostic information that guides further management”
EMCC course manual 2018, Eric Dryver
Der ligger to pointer i dette:
For det første, er vi nødt til at behandle det, der kan behandles, indtil vi får mere information (treat as you go stabilisering) – og i denne process gøre mindst muligt for at gøre mere skade (fx stabilisering af nakken ved traumer (http://www.dasaim.dk/wp-content/uploads/2015/09/34-Spinal-stabilisering.pdf), permissiv hypotension og hold varm ved blødning).
For det andet, er vi stadig nødt til at lede efter ”giftpile” eller stjernebilleder, og når vi FÅR mere information, også gå i en mere specifik retning. Det kan lyde simpelt, men der er flere faldgrupper bl.a. tendensen til premature closure (som kan afhjælpes af tjeklister!) og nogle kursers nær-religiøse holdning til at ”gøre ét bogstav i ABCDE algoritmen færdigt før, man går til næste bogstav”.
Dette kan anvendes som generisk tankegang til initial diagnostik og behandling ved alle ABCDE scenarier
En vigtig sidste pointe er, at de to skridt, er parallelt forløbende, og man behøver ikke være gået hele ABCDE igennem, før man giver adrenalin til et en urtikariel og bronkospastisk shokeret patient, eller blod til en traume patient. Information samles hele vejen fra præ-hospitalt og igennem akutmodtagelsen, og ofte har man allerede ved ankomst fra ambulancen fået nok information til at behandle specifikt.
Følgende er altså derfor opdelt i de to parallelt forløbende
skridt
- I) Treat as you go (generisk uanset hvilket ABCDE scenarie – bliver siden mere og mere specifik, som information opsamles)
- II) Syndrom håndtering (Søg efter specifik information (stjerner) for at finde ”syndromer” (stjernebilleder) – Visse af disse stjernebilleder / syndromer er ”giftpile”, og uden specifik behandling for disse vil patienten vil dø. Tjeklisten sørger for systematisk udelukkelse)
I: Treat as you go
Shock defineres forskelligt, men er for alle praktiske formål en hypoxi-tilstand pga manglende blodtilførelse eller øget behov, der inducerer iskæmi og organidysfunktion til følge.
Shock er altså hypoperfusion og ikke hypotension
Det er derfor lettere at beskrive shock som et klinisk syndrom, med en kombination af symptomer, tegn og parakliniske fund, der tyder på hypoperfusion – hypotension er IKKE nødvendigvis én af dem (selvom de ofte overlapper). Sagt på en anden måde, så er hypotension hverken sensitivt eller specifikt for shock. Faktisk kan shock være enormt svært at diagnosticere, og derfor skal tærsklen være lav for at tage prøver på risikopatienter
| Tegn | Kommentar |
| Hypotension | Kan være absolut (<100 mmHg) eller relativ (fx >40 mmHg ift normalblodtrykket – særligt ved ældre) Kan være svær ortostatisme (fx patienten kan ikke rejse sig)Hverken sensitivt eller specifikt for shock#1 amal mattu: MAP (MAP <65 mmHg) trykket er bedre end SBT. MAP = (SBT + x2DBT) / 3 (huskeregel: Diastolic blodpressure is Double as important = regnes x2 I MAP trykket) |
| Takykardi | Evt tidligt tegn, Kompensatorisk – Er patienten på beta-blokkere, eller anden antiarytmika, kan dette mangle |
| CRT (Capilary refill time) | Bedst til børn, tages centralt |
| Takypnø | Evt tidligt tegn, Kompensatorisk – formentligt bedste vitalparametre for alvorlig sygdom ved ældre. Kan være pga metabolisk acidose (kompensatorisk hyperventilation) |
| Hudforandringer | Sent tegn – Kølig periferi og svedtendens (”koldsved”) ”mottling” |
| Metabolisk acidose | Laktatstigning >2-4 er relateret til mortalitet. Sensitiv, men uspecifik markør for organiskæmi |
| Biokemi | Tegn til AKI http://www.nephrology.dk/Publikationer/DNS%20AKI%20Holdningspapir.pdfTegn til koagulopati / DIC Tegn til leversvigtHønen og ægget problematik med flere blodprøver som TnI, D-dimer m.v (er det shock årsagen, eller er det pga iskæmi?) |
| Neurologisk status | Konfusion / Delir / nedsat GCS |
Generisk initial håndtering ved mistanke om shock
- Stop åbenlyse store blødninger (Torniquet og kompression)
- Optimering / stabilisering af A- og B
- Lejring
- Ilt (SAT >94% - >90% ved hypoxi (BMJ))
- X2 PVK (eller IO hvis nødvendig)
- Vitalparametre
- Tynde væske (ringer acetat medmindre høj mistanke om blødning) jf bl.a. https://emergencymedicinecases.com/sepsis-septic-shock/ og http://www.stemlynsblog.org/jc-intravenous-fluid-therapy-in-critically-ill-adults-review-st-emlyns/
- #2 amal mattu: løft benene (autoperfusion for at se, hvem der har behov for væske), og mål enten patientens blodtryk (Puls Pressure) før og efter (>10% øgning indikerer fluid responsiveness) eller mål IVC diameter eller cardiac output før og efter ved PoCUS - https://prhoinsa.com/images/pdf/cheetah/bibliografia/Bentzer-2016.pdf
- LR for klassisk klinisk bedside undersøgelser (hudturgor, deklive ødemer, pleuraeffusion, ascites, CRT, axil, takykardi m.v):
- Tegn til dehydratio for at finde fluid responders (takykardi, hudturgor, ødemer, CRT, slimhindetørhed): LR med 95% CI der krydser 1 (NB: evidens er bedre ved børn og dehydrering)
- Tegn til overhydrering for at finde fluid non-responders (deklive ødemer, pleuraeffusion, ascites): LR med 95% CI der krydser 1
- LR for strakt benløft test med respons efter 60 sekunder (https://www.youtube.com/watch?v=JS5eAH7Gupo ):
- Responder med pp (øgning 10%): LR+ 3,6 (2,5-5,4)
- Non responder med pp (øgning <10%): LR- 0,45 (0,36-0,57)
- Responder med cardiac output (målt ved TTE – øgning >10%): LR 11 (7,6-17)
- Non responder med cardiac output (målt ved TTE – ingen ændring): LR 0,13 (0,07-0,22)
- LR for klassisk klinisk bedside undersøgelser (hudturgor, deklive ødemer, pleuraeffusion, ascites, CRT, axil, takykardi m.v):
- #3 Amal Mattu: vær aggressiv i reverteringen af shock – hvis der IKKE er respons indenfor fx 30 minutter, må man gå videre til næste skridt (vasopressorer)
- #2 amal mattu: løft benene (autoperfusion for at se, hvem der har behov for væske), og mål enten patientens blodtryk (Puls Pressure) før og efter (>10% øgning indikerer fluid responsiveness) eller mål IVC diameter eller cardiac output før og efter ved PoCUS - https://prhoinsa.com/images/pdf/cheetah/bibliografia/Bentzer-2016.pdf
- V/A-gas (laktat, metabolisk acidose, elektrolytter mv)
- Blodprøver og dyrkning
- Basale: CRP, leukocytter, hb, trombocytter, kreatinin, karbamid, Na+, K+, levertal (ALAT, ASAT, INR, Amylase, Lipase, Bilirubin, LDH
- Efter mistanke
- Anafylaksi: Tryptase
- Blødning: Beta-hCG. Koagulationstal (d-dimer, aPTT, fibrinogen, thrombocytter, INR), Type og forlig, TEG/Multiplate (særligt ved traume)
- Endokrinologisk: blodketoner, s-prednisolon, TSH
- Kardiogen: TnI, Pro-BNP
- Sepsis: Dyrkning af blod, ekspektorat, urin og evt CSV
- Graviditet: hCG i blod
- EKG
- PoCUS (afventer stadig endeligt bevis på effektivt at sænke risikoen for patientvigtige outcomes https://www.ultrasoundgel.org/posts/96I4xj6fFYdXpkWAeU9f6g )
- Hjerte og lunger: pneumothorax, LE tegn, tamponade
- Abdomen: Blødning
- Generelt: IVC (hypovolæmi- og monitorering af respons på behandling)
- Hold normotempereret (varme væsker etc – særligt ved blødning)
- Sæt mål for revurdering
II: Søgen efter stjerner (syndrom håndtering)
Eric Dryver plejer at nævne, at sideløbende med sin ABCDE gennemgang (den uspecifikke treat as you go herover) opfanges flere og flere oplysninger, der måske kan blive til en hypotese om et syndrom (fx blødning) som kan behandles specifikt. Se hver datadel som stjerner på himlen – der stille og roligt som man samler data, bliver til stjernetegn; et syndrom. Der skal ikke meget data (stjerner) til, før man kan begynde at specificere sin behandling tænk fx
- Hypotension + urtikaria + mavesmerter = ???
- Hypotension + hyperkaliæmi, hyponatriæmi + prednisolon behandling ???
- Hypotension Mavesmerter + kold og klamtsvedende + ung kvinde = ???
- Relativ hypotension + hypotermi + multisyg ældre = ???
Nogle stjernebilleder er mere klare end andre, og jo flere stjerner man samler, des klarere bliver stjernebilledet (derfor vigtigt, at man ikke stopper med at udrede – også selvom man har startet specifik behandling - før man har sænket sandsynligheden tilstrækkeligt for differentialdiagnoserne). Er billedet klart nok, kan man initiere specifik behandling, men man må fortsætte udredning parallelt, da billedet kan ændre sig med de data man siden indsamler. Jo mere definitiv en behandling man giver (fx antikoagulation ved LE), jo mere sikker skal man være på, at man har udelukket kontraindikationer (fx blødningsårsag).
For at kunne genkende stjernetegn, er man dog nødt til at have et Stjernekortet. Mit stjernekort er en systematisk tjekliste over de potentielle årsager til shock / C-problemer i ABCDE scenarier, som jeg tager frem hver gang jeg har en patient med shock, hvor initale behandling er opstarte (lidt som en tjekliste over de 4H’er og 4T’er ved hjertestop): De 4 elementer i shock, som man skal overveje og styre sin differentialdiagnostiske tiltag imod for at rule in / rule out er 1) tilførelse til hjertet (dehydratio / blødning), 2) pumpens evne til at pumpe rundt (kardiogen), 3) modstand i systemet omkring pumpen (obstruktivt), og 4) outflowet (distributivt)
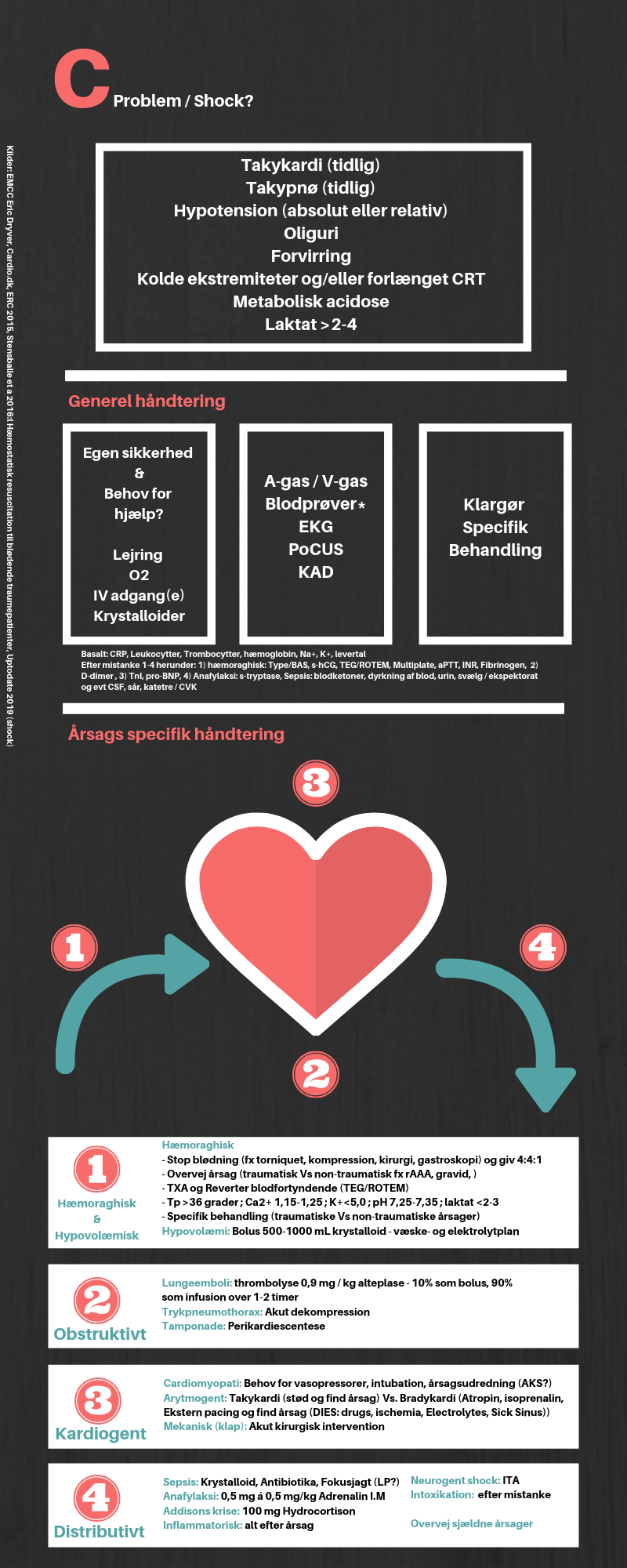
1) Hæmoraghisk / Dehydratio
- Hæmoraghisk (traumatisk eller atraumatisk)
- Fælles
- AK-revertering:
- Revertering:
- Overvej pausering af blødningsinducerende medicin
- foruden blodfortynende: SSRI, ASA, Prednisolon m.v
- Undgå koagulopati / Don’t pop the
cloth
- AK-revertering:
- Fælles
-
-
-
- Transfusion:
https://dski.dk/vejledning-og-retningslinjer/
- Transfusion:
-
-
-
-
-
- Undgå tynde væsker (ødelægger glykocalyx, øger
mortalitet)
- Undgå tynde væsker (ødelægger glykocalyx, øger
-
-
-
-
-
- Permissiv hypotension (70-80 mmHg ved traume,
højere ved CNS traume)
- Permissiv hypotension (70-80 mmHg ved traume,
-
-
-
-
-
- Overvej
TXA (Traume > non-traume)
- Overvej
-
-
-
-
-
- Real time TEG / ROTEM styret resuscitation med
blodprodukter, når muligt
- Real time TEG / ROTEM styret resuscitation med
-
-
-
-
- Sikr homeostase
- Hold varm (>36 grader) – fx varme væsker,
bear-hugger, tæpper, rumtemperatur m.v
- Ca2+
1,15-1,25
- K+
<5,0
- Hold varm (>36 grader) – fx varme væsker,
- Laktat
<2-3 - Normaliser pH (Behandl underliggende årsag og overvej
HCO3- ved metabolisk acidose)
- Sikr homeostase
-
- Specifik behandling
- Traumatisk behandling: https://www.researchgate.net/publication/318886286_Haemostatisk_resuscitation_til_blodende_traumepatiente
- Stabilisering (NYE REGLER) af nakken (http://www.dasaim.dk/wp-content/uploads/2015/09/34-Spinal-stabilisering.pdf
)
- Find
og stop blødningen - ATLS’: Blood on the floor and 4 more (= blødningsårsager,
man kan dø af)- Blood
on the floor: Torniquet og kompressionsforbinding
- Thorax: Pleuradræn (overvej i øvrigt: https://litfl.com/thoracic-trauma/ )
eller fingertoracotomi (https://emcrit.org/emcrit/needle-finger-thoracostomy/
- video nederst)
- Abdomen:
Kirurgi (evt DCR – damage control resuscitation)
- Pelvis: pelvic binder? Vene- Vs arterieblødning?
- Lår:
Fraktur?
- Blood
- Øget intrakranielt tryk: Ilt, BT >100-120 systolisk
evt specifikke mål for at sænke intrakranielt tryk (??? Guideline)
- Stabilisering (NYE REGLER) af nakken (http://www.dasaim.dk/wp-content/uploads/2015/09/34-Spinal-stabilisering.pdf
- Non-traumatisk
- Øvre GI blødning
- Traumatisk behandling: https://www.researchgate.net/publication/318886286_Haemostatisk_resuscitation_til_blodende_traumepatiente
- Dehydratio
- Børn: DPS instrukser
- Voksne: 30 mL/kg første 1-2 timer (usikkert og afhænger af respons på behandlingen. Evidenstyndt område)
- Dyshydrering (ødem): Pancreatit (https://www.dsgh.dk/index.php/pancreas/akut-pankreatitis
), ileus, cirrose / ascites (http://ugeskriftet.dk/files/scientific_article_files/2017-09/V04170301_0.pdf m.v
- Renalt tab (fx hyperaldesteronisme, diabetes insipidus,
diuretika overdosering)
- GI tab (diaré, opkast)
- Dyshydrering (ødem): Pancreatit (https://www.dsgh.dk/index.php/pancreas/akut-pankreatitis
2) Obstruktiv
- Pulmonær vaskulær obstruktion (langt oftest LE):
https://www.nbv.cardio.dk/lungeemboli - Mekanisk
- Tamponade
-> george willis https://www.nbv.cardio.dk/perikardiesygdomme
- Konstruktiv perikardit https://www.nbv.cardio.dk/perikardiesygdomme
- Restriktiv kardiomyopati https://www.nbv.cardio.dk/perikardiesygdomme
- Trykpneumothorax -> Nåledekompression (https://rebelem.com/what-is-the-best-anatomic-location-for-needle-thoracostomy/
) -> anlæg dræn: https://www.lungemedicin.dk/fagligt/68-pleuradraen.html
- Abdominalt compartment syndrom (ingen danske
selskabsguidelines: https://www.uptodate.com/contents/abdominal-compartment-syndrome-in-adults
eller http://vip.regionh.dk/VIP/Admin/GUI.nsf/Desktop.html?open&openlink=http://vip.regionh.dk/VIP/Slutbruger/Portal.nsf/Main.html?open&unid=X154F4A816C45430BC125796C004D1E96&dbpath=/VIP/Redaktoer/130948.nsf/&windowwidth=1100&windowheight=600&windowtitle=S%F8)
- Tamponade
3) Kardiogen
- Kardiomyopati / lavtryks lungeødem: https://www.nbv.cardio.dk/akut-hf
- Obs årsager (CHAMPS):
- Acute Coronary Syndrome: EKG og
koronarmarkører – se kapitel 7 (brystsmerter) - https://www.cardio.dk/aks
- Hypertension: blodtrykssænkende
med nitroglycerin eller andet antihypertensiva http://www.dahs.dk/fileadmin/Akut_20svaer_20hypertension.pdf
eller https://www.nbv.cardio.dk/hypertension
- Arytmi: EKG og telemetri (se
herunder)
- Akut Mekanisk årsag (aorta dissektion,
aortaklapsygdom herunder endocardit m.v): CT thorax, TTE (transthorakalt
ekkokardiografi) eller TEE (transesophageal ekkokardiografi) overvejes
- Pulmonary Embolism: D-dimer og siden
CT thorax overvejes (se herunder)
- Acute Coronary Syndrome: EKG og
- Obs årsager (CHAMPS):
- Arytmi:
- Taky: Sjældent AFLI https://www.cardio.dk/af (kan dog være
bidragende, hvis hurtig og på anden vis dekompenseret patient), men oftere ”maligne
arytmier” (VT m.v) https://www.cardio.dk/vt- Behandling stød! (sikkert) – evt amidarone (http://genoplivning.dk/wp-content/uploads/2015/10/Cardiac-arrest-in-special-circumstances.pdf) og cardio
- Obs: Når du IKKE må give amidarone, men skal
støde- WPW med AFLI: CAVE alle AV-blockere
- Na+-kanal syndromet = ultra bred og langsom takykardi ca 100-120
(HyperK+, TCA m.v - https://www.youtube.com/watch?v=UXh8PS9dtmo
): HCO3- og CaCl (patienten retter sig hurtigt! – atoxisk hvis lagt i god vene)
https://litfl.com/tricyclic-overdose-sodium-channel-blocker-toxicity/
- 10 mL CalciumGlukonat
- TdP (opfører sig- og behandles mere som en
bradykardi): evt K+, Mg2+, ekstern pacing https://www.cardio.dk/vt
- Obs: Når du IKKE må give amidarone, men skal
- Behandling stød! (sikkert) – evt amidarone (http://genoplivning.dk/wp-content/uploads/2015/10/Cardiac-arrest-in-special-circumstances.pdf) og cardio
- Brady ( http://genoplivning.dk/wp-content/uploads/2015/10/Cardiac-arrest-in-special-circumstances.pdf
og https://www.nbv.cardio.dk/pacemakerbehandling)- Obs årsager (DIES)
- D: Drugs (AV-knude blokerende midler fx
betablokkere) – giftlinjen BBH
- I: Ischemia (AKS) - https://www.cardio.dk/aks
- E: electrolytes
- S: Sick Sinus Syndrome: https://www.nbv.cardio.dk/pacemakerbehandling
- D: Drugs (AV-knude blokerende midler fx
- Obs årsager (DIES)
- Taky: Sjældent AFLI https://www.cardio.dk/af (kan dog være
- Mekanisk:
- Klapproblemer (Endocardit (https://www.nbv.cardio.dk/endocarditis), svær aortastenose (https://www.nbv.cardio.dk/hjerteklapsygdom), Aorta dissektion (type A) https://www.nbv.cardio.dk/aorta)
- Parenkym problemer (septum ruptur m.v)
4) Distributiv
- Addisons krise (hyperK+, glukose, hypoNa+,
prednisolon behandling):- Uopdaget: giv bolus glukokortikoid
- Kendt prednisolonbehandling: Øg patientens
glukokortikoid pr grad temperatur for at forhindre sekundær addisons pga stress http://www.endocrinology.dk/index.php/nbvhovedmenu/4-hypofyse-og-binyresygdomme/5-primaer-og-sekundaer-binyrebarkinsufficiens
- Anafylaksi (mavesmerter, allergen, urticaria, angioødem,
hurtig udvikling): http://danskallergi.dk/wp-content/uploads/FINAL-Anafylaksi-hos-b%C3%B8rn-og-voksne-081216.pdf
og http://danskallergi.dk/wp-content/uploads/Final-Flowchart-anafylaksi-081216-1.pdf - Sepsis: http://www.infmed.dk/guidelines
; vurder ud fra SOFA scoren (ikke bare qSOFA) – huskeregel VAND- Væske (http://www.stemlynsblog.org/jc-intravenous-fluid-therapy-in-critically-ill-adults-review-st-emlyns/):
- Forsøg autoperfusion for at vurdere behov (evt stræk
ben test for at se om de vil være responders - https://prhoinsa.com/images/pdf/cheetah/bibliografia/Bentzer-2016.pdf)
- 30 ml/kg over 3 timer (første 500-1000 mL til
hurtigt indløb evt med trykpose) - ingen fuld konsensus om hvor meget, eller
hvornår man skal stoppe væske. Monitorering ift bedring er ”målet” – bedres patienten
IKKE, skal vi være hurtigere med vasopressere (https://www.youtube.com/watch?v=4U0K1qVcLlA)
- Formentlig er Ringer bedre end NaCl
- Forsøg autoperfusion for at vurdere behov (evt stræk
- Antibiotika
- Om muligt EFTER dyrkning er taget fra, fra
relevante fokusområder
- Antibiotika kan IKKE vente, hvis patienten er
akut påvirket (ved mildere infektioner, kan man under monitorering afvente svar
på paraklinik for mere fokuseret antibiotika)
- Ukendt fokus: empirisk behandling ifl lokale guidelines
(fx piperacillin/tazobactam eller amoxicillin/clavulansyre eller amoxicillin/gentamicin)
-> indrettes evt efter mest sandsynlige fokus
- Evt tillæg af udredning / behandling ved:
- Meningo-encephalit mistanke: Lumbalpunktur (hvis
det ikke forsinker antibiotika) og dexamethason (http://www.infmed.dk/guidelines )
- Viral
encephalopati (HSV1 encephalit): Aciclovir
- Immunokompromittering (neutropen feber m.v):
- Toxin-medieret (fx Toxic shock syndrome):
Makrolid (fx clindamycin)
- Udlandsrejse: overvej malaria og øvrige tropesygdomme
- Meningo-encephalit mistanke: Lumbalpunktur (hvis
- Om muligt EFTER dyrkning er taget fra, fra
- Nærmonitorering:
- Vurdering
- Hvert 15. min: vitalparametre
- Hver time: timediurese, V-gas med laktat, GCS
- Revurdering efter 1 time
- Mål:
- BT >100
- Normalisering af pH / metabolisk acidose (BE -2
til +2) og lakat <2
- PaO2 > 9 kPa, SAT >92%
- Bedring i cerebral tilstand
- Timediurese >0,5 ml/kg/time
- Vurdering
- Dyrkning
- Basalt: fra blod, urin, ekspektorat
- Udlandsrejse: Malaria, MRSA/VRE
- Nylig antibiotika og diaré: Clostridier
- Ved mistanke: Sårpodning, LP, CVK m.v
- Væske (http://www.stemlynsblog.org/jc-intravenous-fluid-therapy-in-critically-ill-adults-review-st-emlyns/):
- Neurogen
- Toksisk:
- TSS (Toxic Shock syndrome) – husk toxinhæmmende
medicin fx clindamycin (samtidig med anden antibiotika) https://www.sundhed.dk/sundhedsfaglig/laegehaandbogen/infektioner/tilstande-og-sygdomme/bakteriesygdomme/toksisk-shock-syndrom-tss/
- TSS (Toxic Shock syndrome) – husk toxinhæmmende
- Sjældne i Danmark
- Dyre-toxin årsag (giftlinjen BBH)
Hvilke typer, der er mest sandsynlige afhænger selvfølgelig
af demografien og præsentationen (trykpneumothorax er fx kausuistisk i patienter
uden traume, og sandsynligheden sænkes betydeligt hvis der ikke er tale om
traume)
Vær opmærksom på, at patienter ofte kan have FLERE årsager
(kombineret shock), og nogle tegn er kompensatoriske (fx AFLI sjældent årsag,
men kan være kompensatorisk takykardi)
Kilder
- Uptodate: shock
- Dansk infektionsmedicinsk selskab
- Dansk selskab for gastroenterologi og hepatologi
- Dansk kardiologisk selskab
- DASAIM
- Dansk endokrinologisk selskab
- DSKI
- DSTH
- EMCC course manual 2018
- FOAMed
- http://www.stemlynsblog.org/jc-intravenous-fluid-therapy-in-critically-ill-adults-review-st-emlyns/
- https://emcrit.org/ibcc/shock/
- https://emergencymedicinecases.com/sepsis-septic-shock/
