Patientcases med cancer komplikationer
Casebeskrivelse: Du behøvede to kopper kaffe efter seneste patient. Nu er du tilbage, og på din plads ligger en lap med følgende oplysninger fra sygeplejersken: 67 årig kvinde, kendt diffust storcellet b-lymfom (DLBCL) og netop fået sin tredje omgang kemo for 4 dage siden. Søger nu med 38,7 i feber og kulderystelser i 4 timer. Sygeplejersken tog imens du var væk blodprøver, som er kommet tilbage med Neutrocytter 1,2. Patienten er upåvirket og har ingen infektionssymptomer
Håndtering
- Du bedømmer, at selvom patienten ikke lever op til kriterierne for neutropen feber, så har hun stor risiko for at neutrocytterne falder under de næste dage, og da vil leve op til kriterierne.
- Selvom patienten er upåvirket, behandler du ud fra oversteånde argument, patienten som sepsis patient (neutropen feber) ud fra din lokale- og nationale guideline for sepsis
- Ved infektionsfokus
Udvalgte hyppige præsentationer ved patienten med kendt cancer / tidligere cancer
Febril / hypoterme cancer patient
Casen herover beskriver denne patient type.
Differentialdiagnoser og behandling inkluderer:
- Transfusionsreaktion med feber / kulderystelser og/eller hypoxi (<6-8 timer fra transfusion)
- Feber og hypoxi: Akutte hæmolytiske reaktioner (sjælden, farligste reaktion): minutter efter transfusion, forårsaget af ABO-reaktion (= forkert blodgruppe givet!). Behandling siger imod nefro-protektion -> Stop transfusion, giv væske og furix, nye blodprøver mhp ny Type / BAS, hæmolyse og DAT og kontakt blodbank / hæmatolog
- Hypoxi: TACO (Transfusion associated circulatory overload): Oftest < 6 timer fra transfusion. Kardiogent lungeødem pga overvæskning ofte af risiko individ (nyresvigt, høj alder, hjertesvigt etc). Behandles med furix (profylaktisk) og ellers som normalt hjertesvigt / lungeødem
- Hypoxi: TRALI (Transfusion Related Acute Lung Injury – hyppigste årsag til transfusionsrelaterede dødsfald): <6 timer fra transfusion, non-cardiogent lungeødem, behandl som lungeødem (NIV og nitro – furix har ringe effekt)
- Feber: Febril non hæmolytisk transfusion reaktion (FNHTR): <8 timer fra transfusion, ufarlig (behandl med panodil)
- Neutropen feber (og hypotermi) (Oftest dag 3-14 oftest)
- Generelt: Ved kemobehandling er tiden fra seneste kemodose, og typen af kemobehandling afgørende for aggressivitet af behandling. Ved tvivl ligges patienten ind med sepsisebehandling
- Definitorisk er neutropen feber >38,5 (ved et tilfælde) eller >38,0 i mere end 1 time + neutrocytter <0,5 (eller <1 med mistænkt fald kommende dage). Nadir (laveste værdi for ANC) ses ofte dag 8-12 post-kemo. Bemærk at definitionen ikke skal forstås strengt – din patient kan måske ikke præstere feber eller har neutrocytter >1, men er få dage efter sin kemo. Behandl med omtanke, men vær ikke bange for at opstarte mistænkt patient i sepsis behandling og lægge dem ind (dog opmærksomhed på COVID19 og risiko må afvejes ift indlæggelse af denne grund)
- Infektions-sites findes ikke i 70% af tilfældende – lav altid grundig gennemgang fra top til tå (inkl mund, hud og rektalt som er hyppige foci)
- Diagnostik:
- Grundig fokus-undersøgelse (i majoriteten findes aldrig årsagen): overvej atypiske foci som mucosit- og PVK-infektioner
- Elektrolytter- og væsketal, infektionstal, rødt og hvidt blodbillede
- Differentialtælling mhp neutrocytopeni
- Dyrkning fra CVK, porter kat eller lignende er vigtige
- Behandling: Kan variere alt efter lokal procedure og opfølgningsmulighed. Ved gode opfølgningsmuligheder (fx kontrol i morgen; telefonkontakt til onkologisk center eller almen praksis, ressourcer i familien etc) findes sores som fx CISNE, der kan guide om patienten skal ligges ind eller ikke. Følgende er for min egen setting, hvor opfølgningsmulighede er sparsom / når alt har lukket:
- Sepsis behandling (uanset om patienten lever op til sepsis kriterier)
- Indlægning (kan altid skrives ud efter de første doser, hvis trenden er nedadgående)
- Generelt: Ved kemobehandling er tiden fra seneste kemodose, og typen af kemobehandling afgørende for aggressivitet af behandling. Ved tvivl ligges patienten ind med sepsisebehandling
- Typhlitis (nekrotiserende enterocolitis) (oftest 3. uge efter kemo):
- Diagnostik: Mavesmerter + neutropen feber (se herover) oftest ca 3 uger efter kemo -> CT kontrast abdomen
- Behandling: Sepsisbehandling med gastric rest (NG-sonde (gastric rest), IV væske, paraenteral ernæring m.m)
- Øvrige:
- Lungeemboli (kan præsentere med feber, men forventes at have flere tegn)
- Vævs-nekrose
- Drug-fever
Udredningsstrategi (udover klinisk undersøgelse, og info om “tid siden kemo /transfusion og hvilken kemo og katetre de har”)
- Isoleret feber / hypotermi <36 grader med eller uden kemo indenfor 14 dage: Diffrentialtælling (Neutrocytter), nyre- og væsketal, rødt og hvidt blodbillede
- Transfusion <6-8 +/- hypoxi: Suppler med hæmolyseprøver (se anæmi) og CT thorax
- Med hypoxi: Overvej CT thorax obs LE
Takypnø / dyspnø / B-problemet
For patienten med dyspnø / B-problem handler det (som ved de fleste andre akutte tilstande) om at indsamle data og finde “syndromet” som bedst passer, imens du behandler det, der kan behandles.
Dette gøres på alarmrummet primært ud fra 4 ting
- Klinisk information (særligt hastigheden hvormed symptomerne er opstået, men også andre detaljer som MAPLES) og undersøgelse
- A-gas
- EKG
- POCUS
- (evt BNP og PEF alt efter tilstand)
Ud fra disse kan man ofte nærme sig et af syndromerne for dyspnø, og give en mere specifik behandling end blot ilt. Min tilgang er den samme som First10Em og i tillæg har jeg altid syntes MedEdOnline havde en god systematik til differentialdiagnostik
Generelt kan de forskellige årsager til dyspnø opdeles i den såkaldte “dyspnø-pyramide” (mededonline.org)
Ud fra overstående har jeg følgende i hovedet for at samle syndrom-tankerne, når jeg kører min ABCDE og der jeg har en patient med et primært B-problem:
- 1: Øvre luftvejsproblem (denne gruppe får sin egen blog engang – indtil da følg min samling af de bedste FOAMed links jeg har fundet på emnet gennem årene)
- A-håndtering Mindset og stresshåndtering
- Vortex Approach folkenes youtube kanal og hjemmeside,
- AIME airway gratis e-bog (George Kovac et al)
- EmCrit og forelæsninger / podcasts af folk som George Kovac (psychological airway), Rich Levitan (positioning),og John Hinds
- Psykologien ved A-problemer (George Kovac)
- Performance under pressure, reducering af stress og BTSF (First10Em, Lauria, Hicks)
- Basics om A-håndtering (First10Em Laryngoscopy part 1-5)
- BVM (reuben strayer)
- Håndgreb- og sedering (reuben Strayer)
- Vortex approach– og human factors
- Intubation:
- Basics og terminologi
- Approaches to intubation (Eric Shappell)
- Terminologi (Eric Shapell)
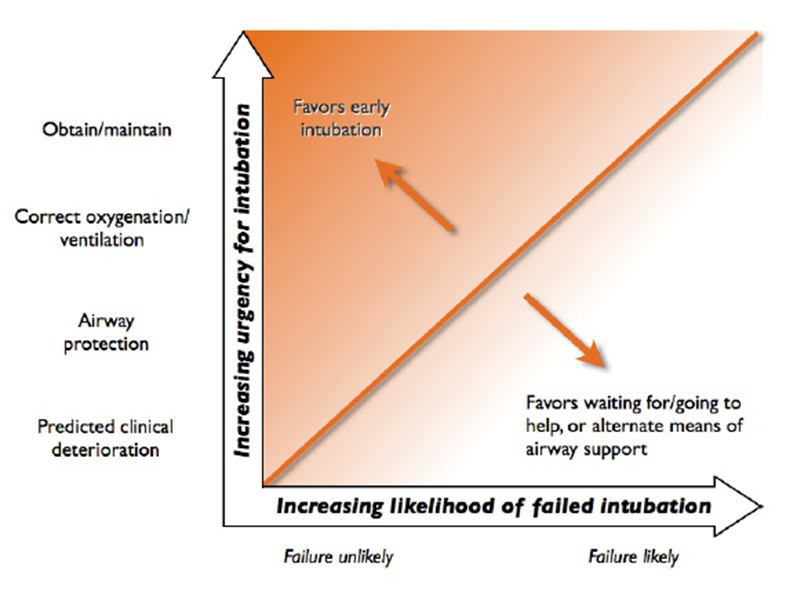
- Beslutningen – Hvornår skal du intubere?
- Scott Weingart (Laryngoscope as a murder weapon series– og HOP killers series – hér sammenfattet af RebelEM,9
- AIME airway e-bog kapitel: Active Airway Management: A Prioritized Approach to Tracheal Intubation
- Teknik:
- SMACC talks om intubation fra Reuben Strayer, Rich Levitan, Scott Weingart m.m (bedst sammenfatning af teknik: Leisurely Laryngoscopy, demonstreret hér, og detaljeret hér)
- EmCrit: Kovac Kata og EVLI, Cric
- Basics og terminologi
- A-håndtering Mindset og stresshåndtering
- Specifikke syndromer
- Foreign body (FBAO) (se ERC 2015 guidelines)
- Traume- og forbrændning (“dynamisk luftvej”)
- Laryngospasme
- Obstruerende infektion (epiglottitis, svær pseudocroup, trachitis m.m)
- Obstruerende masse (blod, tumor etc)
- Tracheotomi patienten
- 2: Lunge
- Syndrom-håndtering: Kan underopdeles via A-gas i primær hypoxisk- eller primær hyperkapnisk svigt, som kan guide din luftvejstrategi “rule of 2’s”)
- Hypoxi: Giv ilt -> CPAP (øg EPAP på NIV’en)
- Hyperkapni: Giv BiPap (øg “delta” på NIV’en – fx EPAP 5, IPAP 10 og efterhånden øges IPAP, imens EPAP forbliver 5)
- Blanding (både hypoxi og hyperkapni): Øg både EPAP og Delta relativt til, hvad der er problemet for patienten (pCO2 eller Hypoxi)
- Syndromer
- Hypoxi med udbredte B-lines: Lungeødem eller hjertesvigt; Pleuraeffusion -> CPAP og nitro
- Hypoxi ucdn udbredte B-lines: Ilt -> CT thorax obs årsag
- Bronkospasme (KOL, Astma, Anafylaksi) -> Combivent og specifik behandling alt efter klinisk præsentation (Astma og KOL er ABG og klinik styret – Anafylaksi klinisk diagnose med IM adrenalin p.n)
- Smertefuld hypoxisk dyspnø (pleuritisk brystsmerte = noget der rører pleuras smertesensorer): Pleura-effusion, PE, Pneumothorax, Pneumoni, Pneumonisk cancer
- Takypnø uden hypoxi, og metabol acidose eller metabol alkalose (Klinik, ABG og EKG styret): Fx DKA, Sepsis og andre metabole acidoser; Psykogen hyperventilation (alkalose), Intoxikation etc
- Hypoxi og feber: Covid19, LE, Pneumoni -> CT thorax (evt illness script specifik behandling inden fx antibiotika)
- Specifikke illness scripts vigtige for akutmedicineren (alle foruden “bronkospasme”-patienterne er primært hypoxiske, men kan blive hyperkapniske ved udtrætning):
- Pneumothorax- og trykpneumothorax
- Lungeødem Vs Hjertesvigt (kan være hyperkapnisk): Klinisk er lungeødemet udviklet hurtigere, har væske i alle lunge-vinduer på POCUS og er dårligere end hjertesvigtet – ofte med organpåvirkning (fx laktatstigning på A-gas). Led altid efter underliggende trigger og behandl den (CHAMP: Cardiac Ischemia, Hypertension, Arytmia, Mechanical valve problem, PE)
- Pneumoni- og effusion
- Lungeemboli
- Covid19 (svensk guideline, Stockholm) (kan være hyperkapniske ved udtrætning)
- Dx: Antal dage med symptomer (forventet forværring dag 7-14), risikofaktorer (særligt rygning og fedme, samt alder)
- Blodprøver: vigtigst for behandling på akutmodtagelsen er CRP, krea og prokalcitonin ift antibiotika opstart (normal prokalcitonin sænker sandsynligheden for bakteriel årsag), samt DDx blodprøver (Fx Troponin)
- Tx (se theNNT for detaljer)
- 1: Ilt -> NHF -> NIV / CPAP -> Intubation (ved AF >30, SAT kræver 7-8 L ilt eller hurtig forværring går man op et skridt. Ved pCO2 retention gives NIV / Intubation)
- 2: Anti-inflammatorisk (opstart ved iltbehov og inflammatorisk billede og/eller efter dag 5-6 med symptomer): Bethamethasone 6 mg x1 i 7 dage (evt højere dose ved intensive patienter) +/- tocilizumab
- 3: Supportive care: Trombose-profylakse (innohep 4500 IE medmindre LE), væske hvis dehydreret (ofte initielt)
- Bronkospastiske (KOL i ex, Status Astmaticus (obs hvis alt andet end hypokapnisk, er det kritisk), Anafylaksi)
- Syndrom-håndtering: Kan underopdeles via A-gas i primær hypoxisk- eller primær hyperkapnisk svigt, som kan guide din luftvejstrategi “rule of 2’s”)
- 3: Hjerte (alt efter EKG og POCUS)
- 4: Kompensatorisk / metabol acidose (se ABG)
- Hæmoglobin problemer: Anæmi , Carbon monoxid forgiftning, methhæmoglobinæmi
- Metabol acidose (fx DKA – ikke dyspnø, men takypnø. Patienten føler ej lufthunger)
- 5: Øvrig (mekanisk herunder Gullian Barret Syndrom; Psykogen etc)
- Mekanisk: Chest wall (brandsår med torniquet effekt, Fedme / Pick-wick, Malformation), Muskelparese (fx Myasthenisk krise eller Gullian Barret Syndrom), Øget intraabdominalt tryk (ascites, abdominal compartment etc)
- Psykogent: hyperventilation
Hyperakutte behandlinger vi skal kunne fra Reuben Strayers Resus hjul (se gerne hele forelæsningen: Em Thinking ), er
- Airway Management (se herover for detaljer, inkl vortex metoden og adjuncts, og FONA)
- Oxygen (inkl NHF, NIV etc)
- Chest decompression (Finger thoracotomy ved trykpneumothorax)
- Bronkodilaterende (Bronkospasme)
- IM Adrenalin (Anafylaxi)
- Nitroglycerin (Lungeødem)
- Cardiokonvertering (taky-arytmi)
- PCI / trombolyse (LE eller AKS)
- Perikardioscentese (tamponade)
Specifikt ved cancerpatienten overvejes følgende pga den højere præ-test sandsynlighed:
- Lungeemboli (DT thorax)
- Behandling: ved LE med pågående cancersygdom vælges ofte IM innohep i stedet for NOAK, men NOAK kan vælges såfremt blødningsrisiko er lav hos patienten; patienten har ikke en indgrebstung tilstand; og ingen interaktioer med øvrig cancermedicin forefindes (se cardio.dk for detaljer)
- Malign Perikardie-eksudat (ultralyd)
- Behandling: perikardiescentese
- Pleura-eksudat (ultralyd)
- Behandling: Pleurascentese
- SVC (superior vena cava) syndrom (obs spektrum fra hyperkakut til subakut)
- Diagnostik: Klinisk præsenteres med hæshed / hævelse over hjerteniveau, rødmen og evt hypoxi -> CT thorax med kontrast (evt anvendes klinisk “pembertons tegn” klinisk), se om patienten har iatrogen årsag (fx PICC line)
- Behandling:
- Subakut: ilt og positionering, overvej glukokortikoider og antikoagulantia, undgå overhydrering pga pleuraeffusion ofte forekommer sideløbende -> akut stent (eller radioterapi)
- Hyperakut (stridor etc): Behandl som A-problem med intubation -> akut stent
Udvalgte neurologiske præsentationer
Forvirring og nyresvigt
Casebeskrivelse: 74 årig mand, kendt nydiagnosticeret myelomatose har fået cytostatikakur for 3 dage siden og er hjemme på orlov, da konen ringer 112 efter forvirringsepisode. Patienten ankommer som alarmpatient. A: stabil, B: RF 30, SAT 96% uden ilt, lunger uden bilyde, C: BT 150 / 90, P 120 sinusrytme på telemetrien, D: GCS 9-10 (E2-3, V2, M5), ingen fokale neurologiske udfald, E: Tp 36,8 , ingen sår- eller hudforandringer
Den påfaldende anamnese med nylig cytostatika kur og myelomatose giver dig følgende differentialdiagnoser udover de sædvanlige
- Intracerebral katastrofe (mindre sandsynlig uden neurologiske udfald, dog svært undersøgt, og en CT angiografi obs bagre infarkt, obs hjerneødem- og ICP stigning er i tankerne)
- Malign HyperCa2+
- Afebril Sepsis- evt neutropen feber uden feber
- Delir
- Tumor Lysis Syndrom
- Opioid overdosering
Du bestiller ud fra overstående en VBG med Ca2+ 0,8 mmol / L (og streger hypercalcæmi fra differentialdiagnose-listen). Øvrig prøver på VBG viser K+ 5,6, hb 110. Patienten har ingen pinpoint pupiller, men du forsøger med 0,4 mg/mL naloxon uden effekt. I venten på CT skanningen af hjernen, bestilles differentialtælling (obs neutropen feber uden feber), rødt- og hvidt blodbillede, leverprøver, kreatinin, fosfat, urat samt ethanol, og øvrige basale blodprøver. Inden I kører tager du 1) EKG (obs hyperK+, obs hypoCa2+), men uden forandringer fra seneste EKG for 3 uger siden, 2) opstarter væskebehandling 1L Ringer-Acetat, 3) Opstarter empirisk antibiotika i sepsisregime for neutropen feber, med bloddyrkning inden (urindyrkning med KAD sætning nås ikke).
CT skanning af hjernen er uden ødem og ingen tegn på prop i basilaris.
Øvrige blodprøver kommer tilbage med: Trombocytter 36, LDH 321, urat 880, fosfat 1,9, krea 260. Ud fra disse tal suppleres med udvidet koagulationsprøver (D-dimer, fibrinogen, APTT, INR), og bloodsmear obs schistocytter. Efterfølgende får vi dog at vide, at patientens hb og trombocytter er kendt lave, og mistanke om TTP afblæses. Fibrinogen er 2, og D-dimer 0,7 hvilket taler imod fibrinolysis og DIC.
Patienten bedømmes at have tumor lysis syndrom, og opstartes i
- CaCl bolus for stabilisering af hjerte (K+ 5,6 med sandsynlig stigning trods normalt EKG) og telemetriovervågning
- Væsketerapi med KAD (mål 3-5 L per dag, monitorering af output)
- Fortsat antibiotika
- Trombocyt-transfusion x1 inden LP (for at udelukke meningit pga det lidt atypiske billede med for TLS med bevidsthedspåvirkning)
- Konsulterer med hæmatolog om resten af behandlingen af TLS
Malign HyperCa2+
- Diagnostik:
- Tag Ioniseret Ca2+ (VBG) > (alternativt albuminkorrigeret p-Ca2+ )
- Ioniseret Ca2+ >1,6 mmol/L og klinisk billede af svær dehyratio / delir
- Tag om muligt PTH inden rehydrering
- Behandling:
- Rehydrering og akut Ca2+ reduktion (12-48 timer)
- Prio 1) Rehydrering 3-5 L første 24 timer med isoton NaCl, derefter 3 L per døgn (obs: korriger ift klinisk tilstand og urin-output – mål: ca 100-150 mL/t). Furix p.n alt efter retentionstendens- og risiko fx ved kendt hjertesvigt (men ikke i øvrigt)
- Prio 2) Hvis svær livstruende hyperCa2+ gives Calcitonin (Miacalcic) 600 IE i 500 mL NaCl over 6 timer (max 2 døgn)
- Længerevarende reduktion af Ca2+ (>48 t) – Konfereres gerne med endokrinolog, og opstart er ikke hyperakut:
- 3) Bisfosfonat (zolendronsyre 4 mg) når dehydrering er ophævet og eGFR >35 og fortsat hyperCa2+ (alternativ denosumab ved nyresvigt)
- 4) P.o D-vitamin
- 5) 50 mg prednisolon (ved mistanke om osteolytiske metastaser fx myelomatose)
- Last resort: 6) Dialyse (særligt ved meget høj ioniseret Ca2+ fx >4,5 og nyresvigt)
- Rehydrering og akut Ca2+ reduktion (12-48 timer)
Se detaljer på endocrinology.dk (https://endocrinology.dk/nbv/calcium-og-knoglemetabolisme/hypercalcaemi-udredning-og-behandling/ ) og https://www.uptodate.com/contents/treatment-of-hypercalcemia?search=hypercalcemia&source=search_result&selectedTitle=2~150&usage_type=default&display_rank=2#H1248513
Tumor Lysis Syndrom (TLS)
- Generelt: Kan forekomme spontant (særligt myelom), men generelt ca 3 dage efter kemo-behandling af højmalign (hæmatologisk) cancer med stor tumorbyrde (fx myelom eller ALL). Vil ofte have kombination af: hyperK+, HypoCa2+, Hyperfosfatæmi og høj urat. Tilstanden er relativt hyppig (ca 5% af patienter behandlet med kemo) trods profylaksis imod den
- Diagnostik:
- Kan præsentere med blot AKI, men vil ofte være akut påvirkede og have baggrund med hæmatologisk malignitet
- Prøver: mindst AKI prøver inkl urat, fosfat og ioniseret Ca2+ (eller albumin korrigeret Ca2+ – lettest at tage VBG) og EKG (hyperK+, hypoCa2+)
- Behandling: AKI-behandling (fjern nefrotoksisk medicin, sænk K+, aggressiv væskebehandling), fjern urat (allupurinol eller lignende)
- Prio 1: Behandl hyperK+ (Calcium -> Insulin-glukose -> furix og væske)
- Prio 2: Væske (ofte 3-5 L per dag)
- Prio 3: Fjern urat (allupurinol 300 mg per dag eller evt rasburicase)
- Prio 4: Behandl symptomatisk / EKG-forandrende hypoCa2+ (Fosfat skal gerne være rettet op inden, medmindre svære symptomer)
Rygsmerter
Case: 50 årig mand, tidligere rask, har haft atraumatiske thorakale rygsmerter gennem nogle dage for et par uger siden, som gik væk på få dage og blev tilskrevet golf-spil dagene inden. Egen læge udførte normal røntgen af lænde- og thorakal ryg som var uden patologi. Præsenterer nu 6 uger efter til ortopædkirurgisk fast-track lumbale rygsmerter og følelse af et bånd omkring maven. Din ortopæd-kollega har udført en normal røntgen der er normal, og rådspørger dig om neuroligisk vurdering. Du finder nedsat følesans på benene for berøring bilateralt, samt sensorisk niveau lidt over navlen (Th 7) og nedsat proprioception i benene med positiv rhombergs test. Normal og god (5/5) kraft bilateralt, men babinski fænomen bilateralt. Normal analsphincter- og blære.
Dine differentialdiagnoser for rygpatienten med flere patologiske fund er
- Epidural abscess- eller blødning (taler imod: patienten står ikke på blodfortyndende behandling, har ikke fået udført lumbalpunktur for nylig, er ikke IV-misbruger- og har ingen feber)
- NMO / MS – eller anden myelit fx B12 mangel pga med proprioceptionstab (mindre sansynligt pga smerterne, men er ikke udelukket)
- Diskusprolaps og Cauda Equina (definitorisk er de neurologiske fund for højt placeret for cauda equina diagnosen, som ikke vil have sensorisk niveau)
- Malignt tværsnitssyndrom (mest sandsynlig årsag ud fra anamnese, og alder)
Ud fra overstående bedømmes behov for akut MR. Det er søndag, og dette er ikke muligt på dit center. CT Myelografi har ingen af de vagthavende radiologer erfaring med. Pga samarbejdsvanskeligheder, og fordi du ikke mener der er tale om cauda equina, har neurokirurgerne ikke mulighed for at overføre patienten før MR er udført. Du tager PSA som er 250, og bliver således mere sikker på malignitetsdiagnosen versus de øvrige DDx og opstarter patienten i højdosis glukokortikoid ud fra klinisk mistanke om malignt tværsnitssyndrom. Akut MR bestilles til dagen efter. MR viser metastasesuspekte læsioner i Th7-9 samt mindre læsioner lumbalt med medullær påvirkning Th12, L3 og L5 niveau
Malignt tværsnitssyndrom (ESCC – epidural spinal cord compression)
- Generelt: 3-5 % af patienter der dør af cancer har nogen grad af ESCC. Særligt hyppigt ved sekundært knogle-metastaserende cancer (80% af alle solid cancer knoglemetastaser udgøres af: prostatacancer, brystcancer, lungecancer, thyroidea cancer, nyrecancer), samt primære knogle-cancer tilstande herunder visse hæmatologiske cancertilstande fx myelom
- Diagnostik:
- Klinisk præsentation med nye rygsmerter +/- neurologiske udfald. De neurologiske udfald er en- eller flere af følgende: 1) Sensorisk nivaeu (“bånd omkring maven”) og/eller sensoriske udfald på benene, 2) Blære/sphincter symptomer (sene), 3) Motoriske udfald (sene)
- Særlig opmærksomhed ved thorakale rygsmerter (70%) > lumbale (20%) > cervikale (10%)
- Ved høj klinisk mistanke (selv uden neurologiske symptomer) kræves MR, hvis CT er negativ.
- Normal røntgen af ryggen har ingen rolle i udredningen, og er ofte falsk-negativ! (uptodate)
- Behandling
- 1. Højdosis glukokortikoid (fx 10 mg dexamethasone eller modsvarende steroid ækvivalent)
- 2. Smertestillende
- 3: Kirurgisk intervention

CNS / Neurologiske symptomer
Case beskrivelse: 55 årig mand, tidligere rask, kommer modvilligt til akutmodtagelsen med sin kone der har “tvunget” ham afsted. Patienten er Covid19 positiv på symptomdag 7. Har gennem 6 måneder været “nede”, men uden suicidal- eller psykose symptomer. Patientens kone ønsker udredning fordi patienten har gjort mærkelige ting de seneste dage, og han kender ikke sin mand i denne adfærd. Han har bl.a sovet på badeværelset med dunjakke på, trods afebril. Desuden været ligeglad med at eksponere sine forældre for C19, som konen mener, ikke er hvordan han normalt ville agere. Patienten husker ikke alle de episoder der nævnes, men kan ikke se, hvad problemet er.
Patienten er orienteret x3. Neurologisk undersøgelse viser en diskret pronering ved straktarm test, men er, udover den mulige kognitive påvirkning, i øvrigt uden motoriske, sensoriske eller koordinations udfald. Du udfører denne gang ikke urskive test som screening for kognition, da du ud fra historien har nok til at gå videre med CT skanning af hjernen, Covid-blodprøver (du har set flere psykoser i C19 tider af forskellige årsager) og overvejer psykiatrisk konsultering for sandsynlig indlæggelse til MR og LP, hvis CT er blank.
CT viser udbredt ødem og med solitær tumor UNS i frontallappen på venstre side.
Hyperviskocitets syndrom
- Generelt: høj mængde immunoglobuliner i blodet der giver propformation. Lignende kan ses ved leukostase (enormt høje leukocytter), og trombocytose. Immunoglobuliner- og trombocytter er dog større end leukocytter, og mængden der skal til for at danne prop er betydeligt mindre. Ses ofte ved Paraproteinæmierne (fx Myelomatose og Mb Waldenströms)
- Diagnostik:
- Optræder patienter med én af symptomerne fra den klassiske triade, bør man overveje diagnosen: 1) Mucosablødning (fx epistaxis), 2) forvirring / nedsat bevidsthed og/eller 3) neurologiske symptomer (særligt synsforstyrrelser)
- Blodprøve: IgM og viskocitet af blod (hvis <4 CP, da overvej anden diagnose)
- Behandling: Plasmafarese og kemo
Hovedpine / ICP stigning:
- Generelt: At finde en hjernetumor hos patient <50 år med monosymtomatisk featureless hovedpine er <0,1% (Do et al). Har patienten derimod haft en af de 5 cancere (Småcellet lungecancer > Brystcancer, Malignt Melanom > renalcelle carcinom eller GI cancer), der ofte spreder sig til hjernen, skal CT hænge løst – selv mange år efter “kureret tilstand”. Principielt kan alle cancere dog sprede sig til hjernen, og CT skal overvejes, særligt ved alder >50 år
- Diagnostik: Har du høj præ-testsandsynlighed (fx en af de 5 cancere nævnt herover i historien hos individ >50 år, som aldrig søger og nu har tiltagende hovedpine gennemgang uger), skal en CT med kontrast alternativt MR overvejes, hvis initiale CT er negativ. For lavere præ-testsandsynlighed kan man være tilfreds med CT uden kontrast, velvidene, at små cancerprocesser ikke opfanges
- Hvad gør du på akutmodtagelsen?
- Information: Ofte kan præcis information ikke gives ved fund af “læsion med ødem” (malign Vs benign? alvorlighed?) på skanning af hjernen. På den anden side, skal patienten have information om at “noget” er fundet. Om man framer denne samtale som “den alvorlige samtale”, afhænger af din egen sikkerhed omkring fundet, og patientens mistanke hidtil. Er man i tvivl, og skal patienten snart følges op med information (fx under indlæggelse), så sig ikke for meget på akutmodtagelsen (Fordi vi ved det reelt ikke endnu): “Du kom ind for din hovedpine. Fordi du har haft malignt melanom for 10 år siden lavede vi en CT skanning for blive mere sikker på, at der ikke fandtes nogen tegn på cancer som årsag til din hovedpine. Vi har på skanningen fundet en noget som gør, at vi er nødt til at ligge ind dig for at kunne komme det nærmere, men vi kan lige nu ikke sige, hvad det er”. Man kan tilføje: “det kan være cancer, men kan ligesåvel være en benign tumor som rigtig mange går rundt med, og kan se ligesådan ud på den skanning vi har udført”
- Hvis symptomgivende ødem: Kur af glukokortikoid med nedtrapning over indlæggelse (fx betamethason 8 mg x2 – ved radiologisk mistanke om CNS lymfom hos ikke-akut patient, kontaktes hæmatolog / neurolog mhp indsætning) + profylakse behandling for glukokortikoid: PPI (fx omeprazol 20 mg), Insulin og glukosekontrol (fx insulin p.n til glukose 10-12, glukose x6) samt anti-delir / søvn behandling (fjern delir-induerende medicin, særligt anti-cholinergika og indsæt på relevant søvnmedicin p.n fx seroquel eller zolpidem)
- Hvis øget ICP (denne behandling er generisk og anvendes også ved fx spontane- og traumatiske hjerneblødninger som aSDH, EDH, SAH og ICH): Ifølge Monroe-Kellie Doktrinet, stiger trykket i hjernen ud fra formlen: CPP (Cerebralt perfusions tryk) = MAP (Middel arterie trykket) – ICP (intrakranielt tryk). CPP er truet når ICP stiger, og opgaven som akutmediciner er at få MAP op, eller ICP ned (meget af denne litteratur er ekstrapoleret fra traumatologien):
- MAP op: Optimer blodtryk (eksakt værdi er svær at sætte, men systolisk >120 nævnes ofte), og Ilt på (SAT >95%, igen ikke eksakt videnskab)
- Forhindr yderligere ICP stigning: Sengeleje 30 grader vinkel (sænker formentligt også ICP teoretisk ved at med tyngdekraften at hjælpe med at drænere venesystemet i hjernen), Trombose-profylakse, Forhindr Valsalva (overvej Anti-emetika, smertestillende hvis ej inducerer opkastning, laxantia), Behandl HypoNa+
- ICP ned: Konakakt neurokirurgi og anæstesi mhp intubation (ved tegn på imminent herniering udføres de klassiske og kontroversielle: mannitol / hyperton NaCl og hyperventilation)
Ref
Generelt
- Lægehåndbogen -> Onkologiske akutsituationer
- https://emergencymedicinecases.com/rapid-reviews-videos-oncologic-emergencies/
- https://emergencymedicinecases.com/episode-33-oncologic-emergencies/
- https://emergencymedicinecases.com/best-case-ever-16-oncologic-emergencies/
- https://kunskapsbanken.cancercentrum.se/globalassets/cancerdiagnoser/akut-onkologi/nationellt-vardprogram-akut-onkologi.pdf
Transfusion
- http://www.emdocs.net/severe-transfusion-reactions-ed-focused-management/
- https://emergencymedicinecases.com/episode-36-transfusions-anticoagulants-bleeding-part-1/
- https://www.janusinfo.se/behandling/akutinternmedicin/hematologi/hematologi/transfusionsreaktioner.5.304d30c161295452456c9b.html
Hovedpine
- Weingart et al: RCM (ICP)
- Do et al: Red and orange flags for secondary headaches in clinical practice: SNNOOP10 list
- Neuro NBV (hjernemetastaser)
- Internetmedicin.se (cerebralt ödem)
- Uptodate (ICP)
Nekrotiserende enterocolitis
- https://www.uptodate.com/contents/neutropenic-enterocolitis-typhlitis
TLS (tumor lysis syndrom)
- https://aliemcards.com/cards/tumor-lysis-syndrome/
- Uptodate (TLS)
Malign HyperCa2+
- https://endocrinology.dk/nbv/calcium-og-knoglemetabolisme/hypercalcaemi-udredning-og-behandling/
- https://www.uptodate.com/contents/treatment-of-hypercalcemia?search=hypercalcemia&source=search_result&selectedTitle=2~150&usage_type=default&display_rank=2#H1248513
Malignt tværsnitssyndrom
- https://www.uptodate.com/contents/epidemiology-clinical-presentation-and-diagnosis-of-bone-metastasis-in-adults#H3396622
- https://www.uptodate.com/contents/clinical-features-and-diagnosis-of-neoplastic-epidural-spinal-cord-compression?topicRef=5227&source=see_link
