RESUS - Det du ikke lærte i skolen
Løs snak på en teoretisk baggrund om "human factors" og ikke-tekniske færdigheder indenfor det akutmedicinske speciale og lægevirket generelt

"Det du ikke lærte i skolen" bygger i høj grad på det store arbejde som Peter Tagmose Thomsen har lagt i udarbejdelsen af blogs omkring vigtige ikke-tekniske færdigheder indenfor akutmedicinen her på akutmedicineren.dk og vil i starten tage udgangspunkt i de enkelte blogs der allerede foreligger. Der er endnu indenfor den danske akutmedicin ikke mange der har arbejdet med emnet i samme grad som Peter og det er derfor et sandt scoop for RESUS-platformen at han er gået med til at medvirke som medvært i seriens tilbagevendende afsnit.
Ikke-tekniske færdigheder og meta-kognition omkring eget virke som læge generelt er indenfor de sidste år kommet mere i rampelyset, men er stadig områder der først og fremmest har brug for at blive bedre belyst, men som vi måske i virkeligheden har endnu mere brug for bliver bragt fra de særligt interesserede professorers støvede kontorer ud på gulvet i klinikken, hvor en bevidsthed omkring emnerne ikke kun kan betyde et større overskud, men potentielt også føre til bedre patientbehandling og øget patientsikkerhed.
Emnet for tredje udgivelse i serien er fejlkultur, et emne der påvirker os alle, men som vi også i høj grad selv påvirker gennem vores adfærd. Vi tager bl.a. udgangspunkt i Peters blogs:
- Erfaringer fra Stockholm: Fejlkultur og #ResusWankers
- Covid, antifragilitet og compassionate care: En genfødsel?
Derudover vil du også kunne læse mere om emnet og andre forbundne emner på vores nye område "The Impostors' Club"
Har du fået lyst til at læse eller høre flere afsnit af "Det du ikke lærte i skolen" kan du finde dem her.
Som altid er I velkomne til at komme med feedback, som kan gives i form af kommentarer her på siden eller direkte til akutmedicineren@gmail.com
Podcast optaget den 27/7-22 - Skriftligt resume skrevet af Emil Ejersbo Iversen, juli 2022
Citér denne podcast som:
Iversen, E, Poulsen, Tagmose, P - Det du ikke lærte i skolen - August 2022 - Fejlkultur. RESUS, Region Sjællands UddannelsesSystem, august 2022. www.akutmedicineren.dk/resus/. Tilgået [dato]
Hvad er en "Fejlkultur"?
Selve ordet fejlkultur er på mange måder en dansk konstruktion og internationalt omtales emnet mere som "kulturen omkring fejl", hvilket måske mere korrekt betegner at der ikke er tale om en kultur hvor der begåes fejl, men nærmere måden vi reagerer når der sker noget der ikke skulle være sket i et patientforløb - en "fejl".
Fejlkultur kan derfor omtales på flere niveauer, både internt og eksternt, da enhver situation hvor noget går galt uundgåeligt fører til en masse tanker og følelser i os selv, foruden den medfølgende håndtering og granskning af sagen både lokalt på afdelingen og evt. nationalt ved f.eks. STPS eller Patientklagenævnet. I denne omgang skal vi primært forholde os til hvad der sker, og måske hellere bør ske, internt i os selv samt lokalt på akutafdelingerne rundt omkring i landet, når et patientforløb ikke medfører det forventede eller ønskede outcome for patienten.
Det fundamentale spørgsmål vi stiller idag er altså: Må læger begå fejl?
Hvad er vores opgave som læger?
For at besvare det spørgsmål må vi først minde os selv om hvad det egentlig er der er vores formål i mødet med patienten.
Et ofte citeret mantra i lægevidenskaben er "To cure sometimes, to relieve often, and to comfort always"
Jerome Hoffmann går dog videre end dette og snakker om lægens "fiduciary duty", eller samfundskontrakt. Den aftale vi indgår med samfundet, når vi lader os uddanne til læger, er at vi altid vil stille patientens tarv forrest i vores professionelle overvejelser. Det betyder også at vi, når patienten f.eks. vil have en CT scanning for sin forkølelse, en blodprøve med en høj falsk positiv rate ved en lav præ-test sandsynlighed eller en elektiv operation for en benign tilstand, er forpligtede til at afvise patientens ønske, såfremt vores professionelle vurdering er at risiciene betydeligt udvejer den gavn patienten potentielt vil opnå.
For at træffe den beslutning skal vi selvfølgelig have indsamlet al relevant information og afklaret baggrunden for patientens ønske for at udforske om der potentielt er et informationsgap som vi ved at udfylde vil kunne afhjælpe det misforståede ønske. Sandheden er dog at vurderingen altid i en eller anden grad vil komme ned til et professionelt skøn, hvor vi som læger må beslutte os for hvad vi mener i virkeligheden er det bedste for patientens tarv.
Med eksempel i vurderingen af en patient med brystsmerter, kunne vi vælge at CT scanne alle for mulig aortadissektion, men da vi ved at scanningen indebærer risiko både i form af stråling, men også "cascade of care" ved fund af incidentalomer som fører til yderligere undersøgelser, angst og evt. indgreb med reelle komplikationsrisici, er dette ikke en mulighed. Vi bliver altså nødt til at beslutte os for hvornår CT-scanningen er indiceret og hvornår den ikke er.
Behovet for en "acceptable miss rate"
D-dimer har været foreslået som en mulig screening for aortadissektion hos patienter med brystsmerter. D-dimer har en sensitivitet på 96% for aortadissektion og en negativ Likelihood Ratio på 0,06. Hvis vi antager en prætest sandsynlighed på 10% før d-dimer vil testen medføre en posttest sandsynlighed på 0,7% ved negativt resultat. Er det acceptabelt at vi overser næsten 1/100 af aortadissektioner, en tilstand med svært høj dødelig? Er der tale om en fejl hvis vi ikke CT-scanner de 99/100 med negativ d-dimer for at fange den ene der rent faktisk har dissektionen?
Du kan læse mere om D-dimer og aortadissektion i bloggen her, men i sin essens handler det om at vi aldrig kommer ned på en posttestsandsynlighed på 0. Der vil altid være en vis risiko når patienten sendes hjem og vi kan som læger derfor reelt ikke undgå patientforløb hvor noget går galt.
Hvorfor er det vigtigt at tale om fejlkultur?
Det er vigtigt, før vi går videre, at understrege at det at tale om fejlkultur reelt er for patienternes skyld, ikke for vores egen.
Det er i samfundets interesse at der findes professionelle som har medicinsk ekspertise og kan hjælpe den enkelte, ved sygdom, men jo mere pres der kommer udefra, og des mere fordømmelse der kommer fra patienten, når vi som læger modsætter os deres ønske om evt. behandling eller undersøgelse, des oftere vil lægen give antibiotika, eller tage den CT skanning, selvom lægen egentlig har skønnet at det ikke er nødvendigt. Det vil med tiden både medføre et toksisk arbejdsmiljø, som i sidste ende er en risiko for at der ikke længere vil være tilstrækkeligt med læger, og skade patienterne, fordi de bliver overdiagnosticeret, får udført unødvendige procedurer, eller bliver overdoseret med medikamenter.
Hvad driver en fordømmende fejlkultur?
Lægegerningen er traditionelt blevet anset som en videnskab og som sådan med korrekte og forkerte resultater. Samtidig har tilgangen til fejl i nogen grad været baseret på et udgangspunkt om at systemet er perfekt og det er individerne som begår fejl. Således bliver opgaven at finde individet som begik fejlen og "straffe" denne således at personen lærer ikke at gøre dette igen. Selvom vi er ved at indse at sundhedsvæsenet og lægevidenskaben er langt mere komplekst end dette er denne tilgang i høj grad en refleks og svær at "drive ud".
Der er en uundgåelig usikkerhed i lægevidenskaben, som nok er nærmere en mesterlære som benytter videnskaben som et værktøj fremfor en reel videnskab. Lægegerningen vil altid indebære et skøn og hvis vi ikke får lov til at skønne og agere eksperter, hvis forventningen er at vi skal være perfekte og altid skønne korrekt, så kommer vi til at gøre skade på baggrund af overdiagnosticering.
Jeffrey Braithwaite har sagt at det er "utroligt at det går godt 90% af gangene" når sundhedsvæsenets enorme kompleksitet tages ind i ligningen og Sidney Decker fandt i sine studier at der ikke var forskel på i hvor mange tilfælde vejledninger og guidelines blev fulgt i tilfælde hvor patientforløb var gået godt sammenlignet med forløb hvor der var sket noget uventet, eller en "fejl". Således er der altså en fare for at tendensen med at skabe flere guidelines eller strammere regler som reaktion på uheldige patientforløb enten ingen effekt har eller i værste fald blot fører til overdiagnosticering og patientskade. Sundhedsvæsenet er "komplekst adaptivt" og forudsætter eksperter, som er i stand til at træffe beslutninger baseret på skøn ud fra den enkelte patients aktuelle omstændigheder for at modvirke det komplekse systems mange udfordringer.
Hvordan kan vi skabe en bedre fejlkultur?
I vores egen interne håndtering af en situation hvor noget er gået galt er det vigtigt at huske (som Terje Mesel forklarede til DASEMs Årsmøde 2021 og du vil kunne se i en video under fanen "fejlkultur" på vores nye område "The Impostors' Club") at ansvar er ikke nødvendigvis lig skyld. Selvom vi som læger i sidste ende er ansvarlige for patientforløbene og dermed altid vil bære en del af skylden, er det ikke ensbetydende med at vi alene forårsagede det uønskede outcome, medmindre vi decideret gik på arbejde med ønsket om at gøre skade på patienterne. Som vi snakkede om i vores første episode af "Det du ikke lærte i skolen" står vi alle til falds for ting som kognitive bias, som kun forstærkes i situationer hvor vi bliver pressede, stressede eller emotionelle. Skyldfølelsen er derfor ofte større end skyldsforholdet, hvilket i sidste ende blot kan drive os væk fra rationelt og professionelt at analysere det der skete og drage den nødvendige læring.
Simon Carley taler desuden om vigtigheden af at se på processen og ikke kun outcome når noget går galt. Vi glemmer ofte at et patientforløb kan have et uønsket udfald også selvom alt i processen op til udfaldet blev gjort korrekt og alle skøn på det tidspunkt de blev truffet var korrekte.
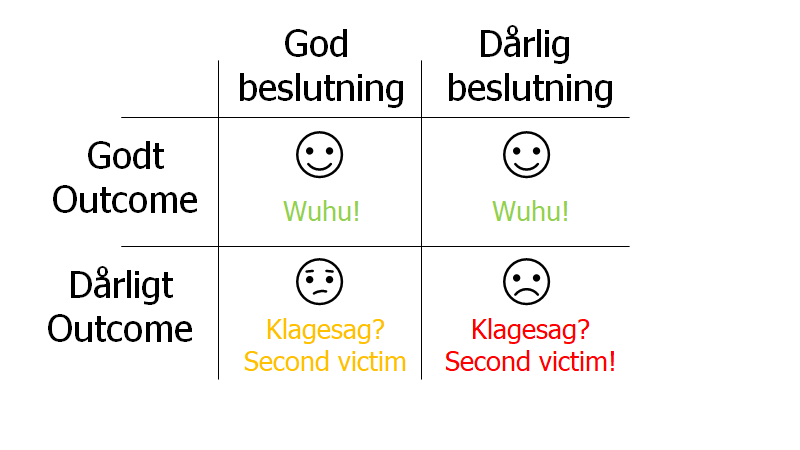
Fremfor at gå tilgå fejl retrospektivt og dermed allerede fra udgangspunktet åbne op for hindsight bias der i sidste ende leder til fordømmelse af de beslutninger der i bagklogskabens lys åbenlyst var fejl, anbefaler Sidney Decker at vi tilgår fejl prospektivt - tager udgangspunkt i hvad han kalder "local rationality" - at personerne som var involverede i situationen havde et grundlag for at træffe de beslutninger de tog. Ved at udforske det grundlag og de omstændigheder beslutningerne blev taget under sættes situationen i et meget mere nuanceret lys, hvor flere af systemets kompleksiteter kan sættes i spil.
Sammenfatning/konklusion:
- "Fejl" er uundgåelige såfremt læger skal overholde deres kontrakt med samfundet
- "Misforståelsen" af lægefaget som en videnskab har skabt grundlag for en 0-fejlskultur med overdiagnosticering, udbrændthed og personaleflugt til følge
- "Den nye normal" med øget produktionskrav skaber den perfekte fælde for medarbejdere, som bliver nødt til at bøje reglerne for at agere i et komplekst system, men straffes for ikke at følge regler når fejl sker.
- Sandheden er at når der sker fejl er det oftere pga. en fejl i systemets opbygning end en enkelt persons "skyld" - ansvar er IKKE lig skyld
- En prospektiv, ikke-fordømmende og system-fokuseret tilgang til fejl vil i højere grad kunne bidrage til et anti-fragilt system og føre til læring af fejl
Referencer og mere FOAMed
- EmCrit ep 249 https://emcrit.org/emcrit/fixing-mm-conf/
- Eddy lang, overdx : https://first10em.com/overdiagnosis-in-the-emergency-department/amp/
- Braithwaite , 2018 https://www.bmj.com/content/361/bmj.k2014
- Sidney dekker: understanding human error series, youtube https://m.youtube.com/watch?v=Fw3SwEXc3PU + http://sidneydekker.com/wp-content/uploads/2013/01/criminalization-of-medical-error.pdf
- Arabella simpkins: handling uncertainty https://www.nejm.org/doi/full/10.1056/nejmp1606402 + https://pubmed.ncbi.nlm.nih.gov/33904030/
- Gary Klein and Kahneman: https://www.researchgate.net/publication/26798603_Conditions_for_Intuitive_Expertise_A_Failure_to_Disagree
- Carley : process Vs outcome making good decisions blog / lecture https://www.stemlynsblog.org/making-good-decisions-in-the-ed-rcem15/
- Rahul pathwari : understanding Human error https://m.youtube.com/watch?v=VoVJWXNJmbs
- Martin bromiley and Kevin Fong, SMACC: https://m.youtube.com/watch?v=PIFn3rlh9Wc + https://m.youtube.com/watch?v=F0v33i9mWHQ + https://m.youtube.com/watch?v=z54oOM72jk8&t=1063s
- Jerome hoffman https://www.bmj.com/content/349/bmj.g5702 + variability
- Iona Heath: https://peh-med.biomedcentral.com/articles/10.1186/s13010-015-0024-y
- Antifragility: Jonathan Haidt https://m.youtube.com/watch?v=egUL0R7r5LY
- Simon Carley: second Victim
- Mahoney: McNamara effect in medicine https://www.rcpe.ac.uk/sites/default/files/jrcpe_47_3_omahony.pdf
- https://www.ted.com/talks/brian_goldman_doctors_make_mistakes_can_we_talk_about_that
- Akutmedicineren.dk
- Croskerry et al: patient safety in emergency medicine
- Coyle: culture code
- Heen & Stone: thanks for the feedback
- Daniel Coyle: the culture code
- Kathryn Montgomery: how doctors think
- Konsulterna - kampen om Karolinska kort version: https://play.acast.com/s/kapitalet/a183f0b043f7a21fabd4d5993ab7a4b9
- Falk: at være der hvor du er
- Gary Klein: streetlights and shadows
