If someone comes to work to do the right thing and the wrong thing happens; that is a mistake and you don’t punish that – you try and figure out why that happened: the context of the mistake rather then blaming the individual
EmCrit Podcast Ep 249: You Can Either Learn or You Can Blame – Fixing the Morbidity and Mortality Conference with George Douros
Det er min pligt som helt almindelig læge uden noget særligt støtteapparat, at stå frem og fortælle at den er riv-ruskende gal med den måde tilsynet kører på, og det er på grund af det politiske opdrag. Det er min pligt som læge […] og også ifølge loven, at stå frem og fortælle, når der er alvorlige forhold der truer patientsikkerheden […]
Kristian Rørbæk Madsen, Pressekonference Odense januar 2018 – https://www.tv2fyn.dk/odense/dognvagt-pa-ouh-styrelse-onsker-dialog-med-laeger
Denne blog er tilegnet Kristian Rørbæk Madsen. Æret være hans minde, og lad hans mod være en vejviser for os alle. Et mod for at gøre det, der skal til for patientens skyld, på trods af et uforstående system, der truer med at skade ham (og os alle) ved at gøre det rigtige for patienten. Jeg anvender quotes fra hans pressekonference med TV2 fyn 2018, men i øvrigt er det mine egne holdninger jeg lufter. Cliff Reid taler om, hvad en helt er: En helt gør det, der skal til også selvom man er bange. Kristian Rørbæk Madsen var i mine øjne, en helt.
Jeg er ked af, at jeg er nødt til at skrive denne blog, som handler om forståelsesgappet mellem læger og politikere – dem der udfører, og dem der styrer, om second victim syndromet, burnout og lidt diagnostiske tankestrøg ind imellem.
Det bliver mere et appendix, fordi dette er skrevet en aften i frustration efter den nuværende debat i Stockholm om sundhedssvæsenets deroute. For jeg føler jeg har været hér før, da jeg boede i Danmark. Det var nogle andre temaer – journalføring og svendborgssagen er noget jeg særligt husker.
Jeg troede, at jeg var færdig med kapitlet om, hvordan vores fejlkultur er toksisk, og hvordan kvaliteten af vores arbejdsmiljø SELVFØLGELIG hænger sammen med patientsikkerhed. Hvordan sundhedssystemet primært hænger sammen fordi sundhedspersonale vælger strategisk ikke at følge alle reglerne – for patientens bedste – men når man laver en fejl, selvfølgelig retrospektivt vil kunne finde den. Det er absurd. Du ved det, jeg ved det – jeg tror endda politikerne til tider ved det.
Dette er ikke en blanko-check til at gøre, hvad vi vil som læger. Guidelines er gode, hvis du er novice på et område, men ganske hurtigt bliver man konfronteret med hverdagens kompleksitet, som gør det farligt at holde sig alene til guidelines. Desuden kun 5-10% af det vi laver er evidens baseret (og selv det vi tror er evidensbaseret, begynder vi at tvivle på), og den patient der står overfor dig, nok ikke altid passer ind i den guideline.
Men det kræver, at vi læger også oplæres til at “se” det vi skal “se” og stole på vores kliniske bedømning (hvilket kræver ekspertise og “shadow boxing”-læring – se Gary Klein og shadow boxing, samt EmCrits interview med Gary Klein). Og det er angstfyldt for administratorer, for de kan ikke måle på det lige så let. Og vores system er lige nu ikke just gjort for side-by-side læring – det skal vi tilbage til, fordi ingen mængde af guidelines kompenserer for manglen på klinisk ekspertise. Vores kommunikation og kliniske undersøgelser med fokuserede parakliniske tests, er og bliver de bedste værktøjer – særligt i akutmedicin (for detaljer om dette argument, se OODA-loop forelæsningen af Scott Weingart herunder, og Professor Carleys forelæsning om forholdet mellem gestalt og system 2 – https://smacc.net.au/2015/11/guess-or-gestalt-by-carley/ og læs Klein et al, 2016: Can We Trust Best Practices? Six Cognitive Challenges of Evidence-Based Approaches)

Jeg ved, at jeg er på grænsen af min sphere of influence hér – men vi er nødt til at tale om det hér igen, for de med magten har stadig ikke lært af det vi siger

Vi har haft Svendborgssagen og vi har haft meningitis sagerne fra Herlev, for blot at nævne nogle få. De er forfærdelige! Intet mindre. Men vi glemmer ofte den psykologiske konsekvens det har for sundhedspersonale at være involveret i en sådan sag: Jeg tror ikke, man behøver tænke særlig langt før man kommer til den konklusion, at den / de læger og andet sundhedspersonale, der har været involveret i sådanne forløb kan være ødelæggende. Vi kalder det second victim syndrome, og det er velbeskrevet og først nævnt i 2000 (Albert Wu: The doctor who makes the mistake needs help too, 2000) – Siden 2014 nu endda på dansk, og forekommer i samtlige arbejdsmiljø-dokumenter fra fx England og USA
Simon Carley har forklaret, hvorfor det er absurd, at vi ikke har et bedre system for at tage hånd om sundhedsyderne, der er second victim, og forebygge at det sker: Se gerne denne fantastiske podcast / slideshow med Simon Carley – Medical Error
Har flyveledere ikke psykologer, hvis der med bedste intentioner, laver en fejl, der koster liv? Har politi- og brandfolk ikke det? Hvorfor har vi ikke det?
Vi ved, at folk der udsættes for second victim lider længe- og ofte stopper med at være læge. For nogle år siden kom denne bog ud af psykolog Caroline Elton, som har været dén psykolog der hjælper læger, og den er højest læsværdig:

Det værste er, at uanset om det var en god eller dårlig beslutning, kan det gå galt og give dårligt outcome. Jeg har tidligere vist den hér model fra Simon Carleys “making good decisions” blog, men den kræver åbenbart en gentagelse

The physician’s desire to achieve diagnostic certainty should be balanced against the costs and the risks of the investigations and interventions necessary to do so, and the consequences of diverting health care resources away from more needy patients.
Campbell et al, 2004: Strategies for managing a busy emergency department
Vi antager, at det er en dårlig beslutning, der giver dårlige outcome. Det er faktisk sjældent tilfældet. Ofte kommer de dårlige outcome af sig selv, trods en god beslutning. Problemet er ofte diskussionen af risikoen med patienten (shared decision making) og “empowering” af patienten (du skal komme tilbage, hvis det bliver værre)
Men nogle gange laver vi fejl pga dårlige beslutninger – men det er ikke altid let at blive bedre. Det kan være svært at forstå, men det er faktisk simpelt. Det er sjældent at folk er meget syge: Du kan gå igennem et helt liv uden at undersøge børn for petekkier, og slippe afsted med det – fordi det er sjældent. Hvis vi får “positivt feedback” på dette 99% af tiden (dårlig beslutning, godt outcome), hvordan skal vi så ændre vores adfærd?
Ofte vil vi forsøge at lave tjeklister- og algoritmer på løsning af “komplekse” problemer, hvilket er umuligt. Det skaber blot mere bureaukrati. Vi skal være smarte – og stole på læge-vurderingen. Dette kræver dog, at lægen ikke kastreres fagligt – vi må anerkende, at lægefaget og den lægelige vurdering er lægekunst. En test kan aldrig fortolkes uden vurderingen af patientens risiko (præ-test sandsynlighed). Vi er dog mennesker, der arbejder i et uperfekt system med konstante afbrydelser, og selv den bedste ekspert laver fejl (særligt “slips”, som forskere kalder det, når en ekspert afbrydes og derfor laver fejl i noget, de som regel ellers ikke ville lave fejl i). At forsøge at kompensere ved at kræve, at eksperter skal anvende algoritmer og tjeklister, er formentlig kontraproduktivt, hvis det ikke anvendes smart (dvs lavet af læger, for læger som forstår konteksten). Se gerne OODA-loop og ekspert-forelæsningen af Scott Weingart

Vi kan forsøge at straffe individer nok så meget, men det er forkert – og ulogisk. De (vi) gør det sjældent pga grov negligering. De (vi) laver i stedet en klinisk vurdering ud fra det man havde at gå på, på det tidspunkt, og ofte er vores vurderinger rigtige.
Hvis vi går tilbage til den “fejl” der blev lavet for at vi fik et dårligt outcome, vil man i retroskeptoskopet ofte finde en åbenlys fejl (i.e du skulle have gjort xx og yy). Men man skal ikke se casene retrospektivt, men prospektivt. En retrospektiv analyse vil ofte føre til en slags konklusion som “hvorfor lavede du ikke en lumbalpunktur?” – men forstås det prospektivt, så har patienten ofte haft minimale symptomer, og konteksten har været hektisk. Vil du lumbalpunktere alle patienter, som ligner den patient, hver gang du var i en lignende situation? Det er en dårlig- og uholdbar løsning.
Vi skal spørge ud i rummet, blandt kollegaer, der forstår den kontekst beslutningen blev træffet i: 17 årigt barn kommer med feber, CRP 30. Hvad gør du nu (se dansk pædiatrisk selskab – dagens case, for en god måde at tilgå cases prospektivt).



If you in your review [of an potential error] think ‘what were you doing‘ then you haven’t gone deep enough (deep enough is when you can see it from their perspective – without them necessarily being right)
Paraphrasing from EMCrit 249 – You Can Either Learn or You Can Blame – Fixing the Morbidity and Mortality Conference with George Douros

Dette kræver daglige eller i det mindste ugelig casegennemgang prospektivt ala “dagens case” formatet fra dansk pædiatrisk selskab. Prospektivt med et lærende “safe container” miljø. Optimalt anvendes principperne i “shadow boxing”, for at vi kan “lære at se”, det eksperterne ser – https://emcrit.org/emcrit/decision-making-gary-klein/
Konsekvenserne
Det har konsekvenser for patientsikkerheden, at vi straffes så hårdt, når vi laver sjældne bedømningsfejl:
- Risk proximity: Jeg ved som læge, at det er “farligt for mig”, at undlade at lave en undersøgelse. Det kræver mod at stole på sin kliniske vurdering. Problemet er, at er patienten lav-risiko, vil der være betydeligt større risiko for at skade patienten (overdiagnostik, komplikationer til behandling og undersøgelse). Patienter der har falsk positive fund, får kun bivirkninger
- Vi tør ikke tale om psyko-sociale sammenhænge (se best of akutmedicineren 2020 del 2 for detaljer): Langt de fleste patienter har en stor psyko-social komponent i deres symptombillede. Vi fortsætter i al evighed med somatiske undersøgelser, når vi kunne have stoppet for længe siden. Dette betyder, at folk fortsætter med at lide (har man en psyko-social årsag til sine symptomer, som mindst 30% i almen praksis i engelske studier har, og 30-50% i neurologien har), indtil nogen “tør” at bringe psyko-sociale sammenhænge op. Jeg har tidligere talt om at løsningen på dette er, at parallelt udrede for både somatik og psyko-socialt, men et hårdt medico-legalt klima hjælper ikke.
- Recency bias: Misser vi en tilstand, så kan du stole på, at man overbestiller tests de næste mange måneder – eller år.
- Second victim (se herover) – se også det nævnt i svensk læge-sammenhæng, af en af mine kolleager på mit sygehus Christine Takami Lageborn
- Rekrutteringsproblemer- og retentionsproblemer: Det klima vi har lige nu i sundhedsvæsenet har i Sverige fået flere unge læger til at udtale, at de stærkt overvejer at stoppe som læger (läkaretidningen: Många unga läkare funderar på att lämna sjukvården og Tuffare tider oroar unga läkare). Vi, der allerede er i sundhedsvæsenet behøver nye kræfter for at overleve – for hver kollega, der brænder ud, bliver den samlede byrde større for os alle. Vi har et fælles ansvar for at introducere og byde vores nye kollegaer velkomne, og støtte nuværende kollegaer, der måtte være ved at brænde ud.
Har vi modet, må vi lytte til Keijzers, og stole på vores kliniske erfaring, og bedømning, og give patienten ansvaret tilbage

Men hver gang vi får et “husker du den patient?” på en dømmende måde, fra et system der ikke forstår, så bliver vi mindre og mindre tilbøjelige til at udføre deliberate clinical inertia.
Det er (virkelig!) tid til at lytte nu
Så alt det overstående er ikke nyt – det er sket igennem hele lægevidenskabens historie. Vi ved, at det er svært at forstå, og svært at forlige sig med. Men det er faktum, at vi er uperfekte, men brænder- og slider for at lave så gode vurderinger som muligt for patienten.
Lige nu er situationen i lande som England, og Sverige dog endnu værre – konteksten, der som sagt næsten altid er årsagen til vores “fejl”, har været forværret længe, og er nu nær et kollaps. Fordi vi arbejder i et system bygget uden “marginaler” – så når vi allerede arbejder på 110% og med overbelægning hver dag, hvordan er det så en overraskelse når bæret flyder over, og der sker fejl?
Vi ved, at systemet “bølger” – derfor bør vi planlægge for når der ikke er ressourcer. Men “overbelægning” og at arbejde udover vores marginaler er desværre blevet den nye normal. I Sverige har dette fået flere yngre læger til at overveje om de overhoved vil fortsætte som læger
Både DASEM og YDAM har sat fokus på, at arbejdsmiljøet er enormt vigtigt, og det illustreres ved følgende figur. Vi kan simpelthen ikke give mere, hvis arbejdsmiljøet dræner os, allerede inden vi begynder dagen.

Vores arbejdsmiljø: The context of the mistake…Stockholm lige nu som eksempel

Så jeg har i de første to dele af denne blog forsøgt at forklare, hvorfor det er så absurd i Stockholm lige nu – en situation som vi til dels kender i Danmark, særligt i København. Ressourcer og forventninger stemmer overhoved ikke overens.
Når vi arbejder i et system uden marginaler og med en høj forventning fra samfundets side, så må vi som individer arbejde med det, vi har. Det betyder, at vi må bryde reglerne som Geroge Douros siger i quoten herover fra EmCrit podcasten Ep 249.
Jeg kan bede jer- og politikerne læse denne artikel nok så mange gange, og jeg bliver ved, indtil det bliver gjort: Braitwaite 2018
Men administration- og politikere virker ikke rigtig til at forstå, selv når de ser direkte op i solen (det er OK – det er komplekst)
Dette blev meget tydeligt ved Kristian Rørbæk Madsens utrættelige arbejde for retfærdighed for patientsikkerheden: https://www.tv2fyn.dk/odense/dognvagt-pa-ouh-styrelse-onsker-dialog-med-laeger
https://www.tv2fyn.dk/odense/dognvagt-pa-ouh-styrelse-onsker-dialog-med-laeger?v=0_tgvysi0w
og er nu igen blevet tydeligt i den svenske debat efter de fleste akutmodtagelser i Stockholm er overbelastet til et punkt, hvor patientsikkerheden ikke kan garanteres længere: https://www.svt.se/nyheter/lokalt/stockholm/lakare-patienter-dor-i-onodan
“Ni säger att ni satsar på en nära god vård. Vad du inte berättar är att ni svälter sjukhusen, ni svälter även vårdcentralerna. De får en uppräkning som inte ens täcker för inflationen. Istället så satsar ni på närakuter, nätläkarbolag och mottagningar på stan, som träffar mindre sjuka patienter. Och det är ett väldigt aktivt flytt av fokus och resurser från de som har störst vårdbehov till en grupp som har mindre vårdbehov. Det här går emot vår yrkesetik och det här går emot hälso- och sjukvårdslagen som säger att man i första hand ska ge vård till de sjukaste. Det är därför vi vittnar nu. Det är därför ni hör så mycket protester.”
Akil Awad, en av Sjukvårdsuppropets talespersoner till Anna Starbrink, Regionråd i SVT Aktuellt.
Det der derimod ikke er OK, er at politikerne negligerer vores svar. Igen bliver jeg nødt til at tage en ofte brugt figur frem:

Politikerne er tydeligt i venstre del af denne kurve. Det er muligt, at vi også er det, set fra deres side, men derfor må vi have dialog. Magtfordelingen er ekstremt skævvredet til politikernes fordel – når vi siger, at de tydeligt har fejl, så virker det ikke som om, at der foregår nogen form for aktiv lytning.
Er dette sandt, så kan vi anvende et FOAMed ord for dette #ResusWanker, der defineres som af manden, der opfandt termen, John Hinds, defineres som personer der:
ResusWankers: Either understand the evidence and intention, but ignore / criticize you anyway or too stupid to understand
John Hinds – Crack the chest and get cruified, SMACC
Når vi ikke har magten, og vi arbejder under ekstreme forhold, så har vi ikke meget bedre sundhedsprognose end bus- eller taxichauffører ifølge Karaseks model


Et stort problem ved alt dette, er at vi skaber en perfekt storm for dårlige beslutninger (ingen feedback, ingen undervisning, træthed og energiforladthed), og svære psykologiske skader (ringe support når det går galt; ingen psykologisk hjælp eller anerkendelse af second victim syndrome på afdelingsniveau- og i vores kultur). Samtidig er der ingen, der hører, når vi skriger og bønfalder politikerne om at forstå og lytte til os, når hospitalshverdagen er Access block, og derfor stor risiko for fejl. Som Simon Carley siger, så er dette opskriften på katastrofe, og hvordan læger forlader sit job efter et dårligt outcome (uanset om det var en dårlig beslutning eller ej):
It’s not the stress but the state of mind when the stress happens. If you’re chaotic , you’re not in a good place, you are not supported, you don’t have a great life and then a bad thing happens, your outcomes are going to be worse than if you are in a good place and you have the ability to get past it (Carley on hans salye – medical error, smacc)
You cannot make someone resiliant after the event
Simon Carley – SMACC podcast, Medical Error
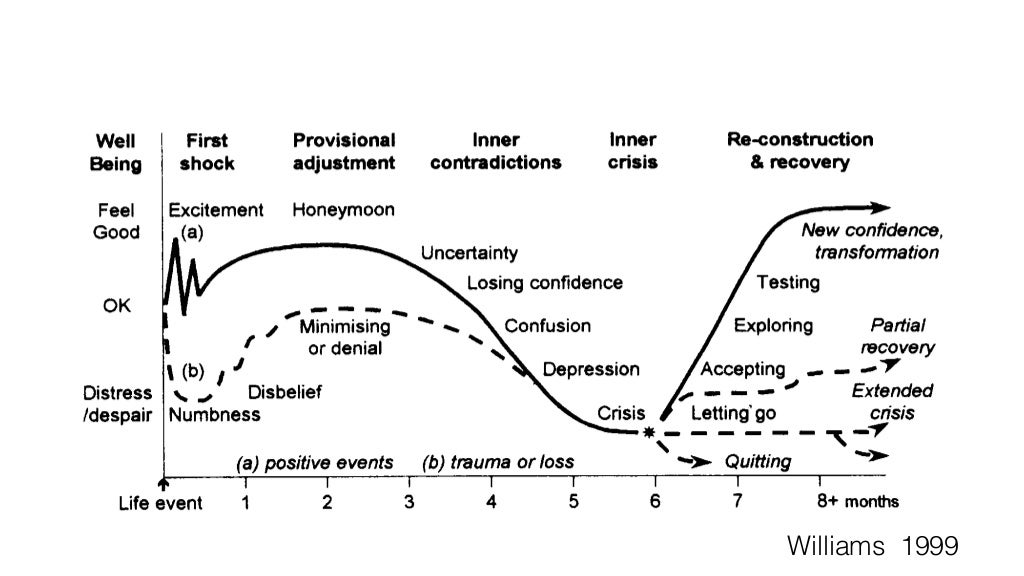
Starter vi et “OK” sted, vil vi initialt gå igennem en sorg-reaktion – måske føle os lidt bedre efter nogle måneder. Måske begynde at sove igen. Men snart efter uden hjælp, vil vi ofte få PTSD lignende episoder, hver gang vi er i en lignende situation, som gør, at vi alt for at undgå den. Vi bestiller ekstra prøver trods en bedømning om at det ikke er farligt. Vi får fysiske- og emotionelle respons, som måske gør, at vi ikke vil have med denne gruppe patienter at gøre igen (fx børn). Dit hospital mister en børnelæge. Og måske bliver du bedre med tiden – måske coper du med stoffer eller alkohol, fordi det er uaccepteret at tale om de her ting med kollegaer. Måske bliver du bedre…måske ikke.
Vi må anerkende second victim syndrome, og “OSI”
Burnout is not a binary or dichotomous condition. In other words, it is not merely present or absent. Instead, burnout describes a lower emotional state on a continuum
Resilience – namely the ability to ‘bounce back’ – is one way to mitigate burnout (though we must guard against misusing the term resilience too). The burnout/resilience balance may matter more. In other words, burnout may manifest when coping strategies wane rather than when stress spikes
Brindley, 2019: Psychological ‘burnout’ in healthcare professionals: Updating our understanding, and not making it worse
Alt det jeg gør personligt udover mit almindelige arbejde her, det gør jeg fordi jeg gerne vil give lægeforeningen et rigtigt stærk mandat for at sikre patientsikkerheden, og også samtidig sikre sundhedsperosnalets retsstilling, og i sidste instans arbejdsglæden, så vi ikke brænder ud med de varme hænder som også skal hjælpe patienterne. For det gør vi, hvis det bliver ved med at køre på den her måde […] Så bliver det defensiv medicin, hvor jeg som læge i stedet for at sikre patientens luftveje, sikrer min egen ryg […]. Det politiske ansvar er helt oplagt hér.
Kristian Rørbæk Madsen, Pressekonference Odense januar 2018 – https://www.tv2fyn.dk/odense/dognvagt-pa-ouh-styrelse-onsker-dialog-med-laeger


Og du tænker sikkert – jeg kender da mange der har flere af de trin på figuren herover. Og har du / de det oftere og oftere, så er det vigtige at du lytter til den “feedback” som du får fra kroppen, og nære- og kære og kolleager.
Vi har ofte blindspot overfor det. Vi er oplært i bare at fortsætte uden at lytte til os selv. Vi som individer har derfor et ansvar overfor vores kollegaer, at gøre opmærksom på, hvis vi ser en kollega lide – det kommer sig først sent til udtryk på arbejde, hvorfor det er en god idé at høre, hvordan det går hjemme.
For dig, der har problemer hjemme , da kan det være et tidligt tegn, og et “red flag” for at man må til at ændre noget i balancen mellem “livet” og “arbejdet”. Læs Brindley et al for mere

Et argument der ofte kommer frem er, at hvis tingene er så dårlige, hvorfor siger vi så ikke til?
Udover vores gentagne erfaring med, at der ikke rigtig er nogen der lytter, så er der en anden årsag, som er ligeså åbenlys:
Her skal vi have fat i maslows behovspyramide

Hvis vi som læger- og sundhedspersonale må skippe pauser og mad og søvn, for at se patienter. Ikke har pauser, og ikke får løn eller anden kompensering for at blive længere på hverdagsbasis (som alle gør, men sjældent anmelder), så er det svært at se, hvordan en højere-rangerende ting som “UTH / avvikelse”-anmeldelse kan rangere højt. Særligt, hvis vi ikke har administrativ tid.
Hvad vil du helst?
Sørge for at tage nogle ekstra patienter (som der altid er behov for), tage noget mad eller sove – eller anvende den korte toiletpause du får på en dag, til at skrive en “avvikelse / UTH”-rapport?
Det er med andre ord en catch 22:
VI skal have energi til at tale om vores arbejdsmiljø – men vores arbejdsmiljø gør, at vi ikke kan gøre det
Vi skal have overskud til at lave UTH’er / avvikelser, så vi kan blive bedre og lære af vores fejl – men vi har ikke tid- og overskud til at udføre dem
You can either learn or blame – you cannot do both
Sidney Dekker, The Field Guide to Understanding ‘Human Error’
Bottom line: Vi kan som læger holde til meget – og vi har holdt til meget, og gør det dagligt. Selvom befolkningens syn på os, ofte er, at vi ikke har ret til at klage (hvilket til dels er vores egen fejl af kulturhistoriske grunde og gudekomplekser), så er tiden kommet til at gøre op med dette. Lad os være mennesker – det skal være vores styrke i mødet med patienten. Mennekser, der gør alt vi kan hver dag for at gøre det bedste for vores patienter. Mennekser der lavet fejl, og mennesker, der ønsker at lære af de fejl. Mennesker, der har behov for et godt arbejdsmiljø, som alle andre, for at kunne præstere så højt som er forventet af os.
Vi er nødt til at “lytte” til den officielle og inofficielle feedback der er allestedsnærværende, og forsøge at forstå den, og lære af den (“spotting the right”, som jeg tidligere har gennemgået i feedback bloggen – kommunikation del 3).
Vi er nødt til at forstå problemer prospektivt, ikke igennem et retrospektroskop. Vi må forstå konteksten af de fejl der sker. Vi må måske endda ændre paradigmet omkring hvad vi forstår ved ordet “fejl” (der er notorisk svært at definere i medicinsk litteratur)
Alt dette ikke kun for os – men for dem, vi arbejder for: Patienterne
Som Kristian Rørbæk Madsen sagde i interviewet med TV2 Fyn efter nattevagten med STPS repræsentanten:
Det er så vigtigt, at vi kan bevare den tillid i sundhedsvæsenet, og det kan vi ikke, hvis der er en udtalt bebrejdelseskultur og fokus på enkeltpersoners skyld, i stedet for et lærende sundhedsvæsen […] Jeg håber I [politikere og STPS] vil lære af det hér, for ellers kan vi ikke gøre det godt nok for vores patienter. […] Bliver vi ved med at køre på denne måde, så ødelægger vi sundhedssystemet
…Så hvad gør vi?
- Forstå systemet som komplekst og et behov for magt til læger / sundehedspersonale, så man kan reagere med direkte feedback (som komplekse systemer kræver – jf Braithwaite 2018)
- Gå ikke efter manden / kvinden! – Forstå cases prospektivt- ikke retrospektivt (undgå retrospekroskopet)
- Forstå at undervisning- og feedback i systemet af læger må opprioriteres – ikke bare via nye guidelines, men via opøvelse af feedback i systemet, så vi kan blive bedre og lære af daglige vurderinger
- Opprioriter ikke-klinisk tid til fx UTH, uddannelse og forbedringsarbejde
- Tag Second Victim syndrome seriøst, og hav en aggressiv plan for at opfange og håndtere det (optimalt med psykologhjælp på alle afdelinger / regioner)
- Fokus på human factors (kommunikation) og tværfaglig (ikke bare lægefaglig) vidensdeling allerede fra medicinstudiet!
- Giv mere magt til os på gulvet til at tage beslutninger om hvad der er bedst for patienten – dette skal foregå i dialog med økonomer og administration, men ikke med den dårlige magtfordeling vi har i dag
Vigtigst af alt er dog
- Vi må lytte (vigtigste del af al feedback) – forstå dunning kruger effekten påvirker OS ALLE, og kun ved at lytte til dem med viden, kan vi opmærksomme på blindspots
- Safe container princippet: Vi må skabe et miljø, hvor man tør komme frem og tale om cases, hvor man tror man har truffet dårlige beslutninger. Både på individniveau-, som lægefag-, på afdelingsniveau, og på landsniveau må vi gøre alt for, at en “safe container” (et sikkert og tilgivende miljø, der forstår fejl som systemfejl – ikke personfejl)
Og skal man være lidt direkte kan man stille spørgsmål ved, om politikerne i virkeligheden er bedst til at styre så meget, som de gør i dag over sundhedsvæsenet i al dens kompleksitet – og i fald de gør, at ansvarsfordelingen tydelig markeres, så man ikke bare kan smutte efter 4 års populisme i et ministerie.
Dagligt arbejder jeg under personligt straffeansvar. Det erkender jeg. Hvis jeg laver en fejl, står jeg til ansvar for den. Problemet er på det politiske administrative niveau arbejder man ikke under straffeansvar – dvs når ansvaret skal fordeles, så forsvinder man som dug fra solen.
Kristian Rørbæk Madsen, Pressekonference Odense januar 2018 – https://www.tv2fyn.dk/odense/dognvagt-pa-ouh-styrelse-onsker-dialog-med-laeger
Så lad os gå imod dette:




For at undgå dette:


Anbefalet til videre læsning
- EmCases Ep 129
- Dunning og Kruger, 1999: Unskilled and unaware of it: how difficulties in recognizing one’s own incompetence lead to inflated self-assessments.
- Martin Bromiley – how to fail part 2, SMACC
- https://emcrit.org/emcrit/complexity-of-simple/
- Brian Goldman, Brian Goldman: Doctors make mistakes. Can we talk about that? (youtube)
- SMACC2019: The Power of Peer Review
- Braithwaite 2018: Changing how we think about healtcare improvements (BMJ podcast og artikel)
- Keijzers: Don’t just do something, stand there! The value and art of deliberate clinical inertia
- EMU 365: Physician Burnout with Peter Brindley
- Psychological ‘burnout’ in healthcare professionals: Updating our understanding, and not making it worse
- Peter Brindley interrogates Liz Crowe Love, Swearing and Resilience
- Rudolph et al, 2014: Establishing a Safe Container for Learning in Simulation
- St emlyns: Only a game? Infinite game theory in Emergency Medicine
- Simon Carley, SMACC – Medical Error
- Simon Carley, SMACC – Guess or Gestalt
- Caroline Elton: Also Human
- https://www.tv2fyn.dk/odense/dognvagt-pa-ouh-styrelse-onsker-dialog-med-laeger
- EMCrit 249 – You Can Either Learn or You Can Blame – Fixing the Morbidity and Mortality Conference with George Douros
- https://www.stemlynsblog.org/better-learning/educational-theories-you-must-know-st-emlyns/educational-theories-you-must-know-maslow-st-emlyns/
- Patientsikkerhed.dk -> Second Victim
- https://www.svt.se/nyheter/lokalt/stockholm/lakare-patienter-dor-i-onodan
- EmCrit -Podcast 179 – An Interview with Gary Klein https://emcrit.org/emcrit/decision-making-gary-klein/
