In health care in the complex ways that health care has developed we have a massive gap between what things are like at the frontline, and how the work is imagined (by the leaders), and we need to reduce that gap
Martin Bromiley, skaber af clinical human factor group og tidligere ægtefælde til den nu afdøde Elaine Bromiley, kendt fra “the elaine bromiley case”: Fra “How to Fail… Part Two by Martin Bromiley”, SMACC
And it come back to the this “listening”
We need our leaders to listen – not to comment – but to listen and understand
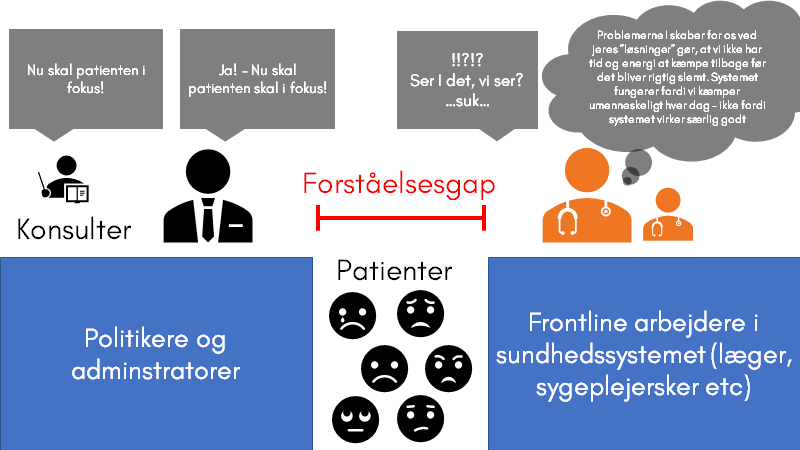
Et af de mest tydelige nationale og internationale forståelsesgap, er “arbjedsmiljøet” for frontline workers, som der rundt omkring i verden nu protesteres imod. Ikke mindst fordi at patientsikkerhed og arbejdsmiljøsituationen for læger hænger uadskilleligt sammen – og bliver kun mere og mere velstuderet
Overstående ordveksling er inspireret af bogen “konsulterna” om hvordan beslutningerne om nya karolinska blev til
For detaljer, se DASEM og YDAMs arbejdsmiljø dokumenter
Jeg er måske hård ved personerne i “toppen” (politikere og administrationen): Politikerne er ikke dumme – vi vil alle det samme. Nemlig det bedste system at være patient i, for os alle.
Og det er bestemt ikke kun dem, der skal være bedre til at lytte til os – det gælder også os, ift at lytte til vores politikere. Vi må respektere hinanden for vores ekspertiser – men lige nu føles det, der hvor vi står, som en meget ensidig magtbalance imod politikerne
Tiden for at kommentere er ovre, og man må nu lytte til eksperterne (som er os på gulvet), og arbejde sammen om en løsning (Jf Braithwaite et al, 2018)
Sundhedspolitikere har forkert incitement: Men politikerne behøver at lytte til patienterne for at få stemmer (vejer patienttilfredshed eller patientsikkerhed tungest?). Populisme gør, at politikere i vores politiske system er biased til at træffe beslutninger om prioriteringen i sundhedssektoren. Lobbyisme fra store patientforeninger med forholdsvist raske patienter skævvrider det område af sundhedssystemet som egentlig har brug for hjælp (fx psykiatrien, funktionelle patientgrupper, etniske patienter med stor lidelse etc). Dette er ikke ondskab. Det er blot uhensigtsmæssigt i det store billede – jf Rawls teori om “veil of ignorance”:
Forening af patienttilfredshed med patientsikkerhed: Måden vi forener patienternes ønske om at kunne se en læge, når de behøver, med vores viden om “time as a test” / “regression to the mean” og overbehandling ved at udrede alt på en gang i lav-sandsynlige grupper, er komplekst. Og meget som ved patient-diagnostik af komplekse problemer: simple og ikke-holistiske løsninger, udført af personer uden overblik, skaber ofte flere problemer. Jeg anbefaler ALLE der har med beslutningstagning at gøre indenfor sundhedssektor / hospitaler / afdelinger, at læse Jeffrey Braithwaites 2018 artikel: Changing how we think about healthcare, for at ændre paradigmet om hvordan vi træffer beslutninger om sundhedssektoren.
Men hvor er mon vores egne blinde vinkler? Hvad er det politikerne ser, som vi ikke ser om os selv?
Vi må alle øve os i et centralt element i læring og feedback: “spotting the right” (del 1), for at afdække vores alles blindspots. Før vi gør det, ved vi aldrig hvor vi er på dunning-kruger kurven – og hvad værre er – vi vokser aldrig som system, som fag, eller for vores patienter

Vi er nødt til at spørge os selv om følgende når vi får al slags feedback (ment i bredeste forstand): selvom jeg så kun kan tage 2% med fra det hér, hvad er det så? Hvad er det, de ser, jeg ikke ser
Gør vi alle det, og omfavner konceptet om “komplekse systemer”, både på politikerniveau, ledningsniveau og afdelingsniveau, tror jeg vi kan komme meget længere, end ved polarisering i lejre (fx DJØF Vs lægestaben Vs STPS)
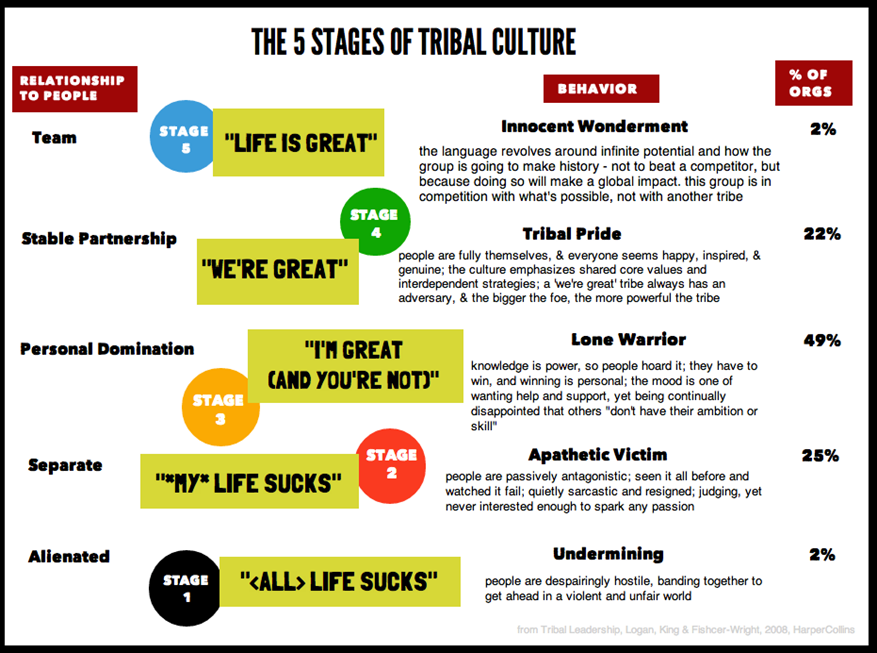
Tribalism: Al ændring starter med os selv
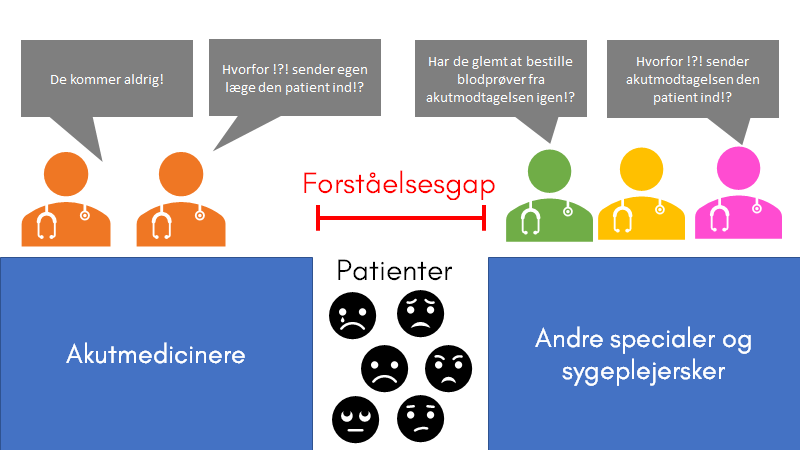
Spotting the right, og forsøge at skabe overskud (arbejdsmiljø), er nogle af elementerne der skal til for at vi kan blive de bedste læger for vores patienter
Cliff er efter min mening for ensidig, og kigger ikke efter “the greater good” eller prøver at se det fra den anden parts perspektiv. Det handler mere om at overbevise – og det er OK, men personligt synes jeg, at det er ensidigt (se stage 4 Vs stage 5 i Vic Brazils video ca 7:40, eller se herunder)
Det er ikke bare sundhedspersonale og politikerne imellem, hvor der er forståelsesgap. Forståelsesgappet er en generel ting for menneskelige relationer – og investerer vi ikke tid i hinanden, og forsøger at forstå hinandens synsvinkler, bliver gappet ikke mindre.
Kan vi ikke enes specialerne imellem, og være kollegiale og forstående overfor hinandens situationer?
Hvis det er svært, så må vi blive bedre til at kommunikere og gøre opmærksom på, hvordan vi har det i vores siloer – og igen spotting the right!, når vi hører andres frustration over os. Måske er der noget om det de andre fortæller os, selvom det ikke er leveret rigtigt (hvilket også skal forbedres, men har lavere prioritering end modtageren)
“Rudeness” ved vi ødelægger teamperformance og dermed patientforløb – Riskin et al, 2016: Rudeness and Medical Team Performance
Patienterne er dem, der i virkeligheden lider og er fanget i dette forståelsesgap mellem specialerne (tribalism). De har brug for, at vi stoler på hinanden, så de også kan stole på den næste læge i kæden.
Konflikthåndtering
Konflikter opstår ofte pga interessekonflikter, og fordi vi netop enten ser det fra forskellige synsvinkler med forskellige prioriteringer – eller at forståelsesgappet er for stort
Et uhensigtsmæssigt hverdags eksempel på de dårlige konsekvenser det kan have, er følgende:
Sender jeg en patient hjem (god beslutning) og kommer patienten til egen læge eller en anden akutmediciner dagen efter, som nævner “hvorfor fanden gjorde den første læge det”, så gør det flere ting:
- Det er oftest falskt, fordi man ikke til fulde kan forstå den situation som beslutningen blev taget i – sjældent er der tale om kæmpe åbenlyse fejl (og som du nu ved – at patienten kommer tilbage er ikke en fejl, men en del af vores “time as a test” og forhindrer overdiagnostik).
- Patienten mister troen på systemet
- Patienten føler inkoherens – særligt hvis jeg havde fået en god alliance med patienten
Så lad være med at tale hinanden ned foran patienten. Hvis du har et problem med en håndtering, så tal direkte med den der har gjort det.
Et andet eksempel som Vic Brazil nævner i sin video, er situationerne, når vi forsøger at få patienten “solgt” til et andet speciale (igen – re-frame den måde at tænke på. Det er for patienten vi gør det, og de skal ikke “tørres af” eller “sælges”). Jeg var for nyligt til en forelæsning (resuscitology, Manchester 2019) med Cliff Reid, hvor jeg forsøgte at nævne for ham, at en strategi til at “overbevise” modparten er ved at indbyde empati, og forsøge “spotting the right”:
Der er ingen tricks i det. Anvend en slags “socratisk” spørge-tilgang (“jeg ved ingenting”), med genuin nysgerrighed som grundlag, og en ydmyghed overfor egne fejl, samtidig med, at du står på din egen faglighed. Du skal ikke overbevise nogen om noget. Det er fagligt møde mellem eksperter med hver vores synsvinkel (lidt som patientmødet – patienten er ekspert i sin tilstand. Derfor er shared decision making vigtig). Den person du taler med, hjælper dig med at ekskavere dine blindspots, imens du gør det samme for den person. Dette er mindsettet, du går samtalen imøde med konsulten fra et andet speciale, og ved uenighed kan man fx spørge:
“Jeg ser det sådan hér, og ud fra det, tænker jeg patienten behøver xx og yy. Du, med din ekspertise ser noget andet. Hvad er det, jeg ikke ser i det hér?”
Cliff gav mig 2 point for denne metode (hvor alle andre af de metoder han forsøgte at lære os, gav 1 point – se hans video herover for de tips) – men det kan være, det bare var for at få mig til at tie stille . Tag det derfor som du vil.
Uanset hvad, så mener jeg, at der findes mange bedre alternativer til den klassiske “så vil jeg gerne have dit navn og stilling, så jeg kan skrive det i journalen”-svaret, når konflikter går i hårdknude.
Mine personlige bedste råd til konfliktløsning i klinikken er derfor
- Reframe konflikten – vi er på samme hold (stage 5): Anvend socratisk / nysgerrig / spotting-the-right / møde mellem eksperter mindset og tilgang (husk at du ved al slags “spotting the right” er nødt til at forstå det, før du kan høste de procent du kan tage med. Så stil opklarende spørgsmål, og har du stærke nok skuldre til det, så lad det være din fejl / dig, der er “dum” fx “for min egen læring – hvorfor tænker du sådan?”)
- Anvend “jeg sprog”: ingenting er fakta – det er kun observationer gjort af dig. Dette giver rum for, at kunne sige, at det du ser er forkert (fra der jeg står er patienten kandidat for intubation – hvad tænker du?)
- Forsøg at lade første samtale med din arbejdskollega være i en ikke-tidskritisk situation (fx i køen ved kantinen, eller en “after-work” social event på tværs af hospitalets specialer)
- Lidt som i fodbold: Det, der sker på banen, bliver på banen – kan du ikke mindske rudeness “på banen”, så debrief i det mindste bagefter med den pågældende kollega. Har du store problemer med rudeness, så tænk over at rudeness kan være en del af burnout spektret – vær mindful om at ændre dine vaner og work-life balance
Men du er meget opfodret til også at høre, hvad Cliff også har at sige (jf videoen herover) – han har gjort mange seværdige vidoer og er ekstremt empatisk og dygtig (tjek hans side Resus.me, og hans øvrige videoer fra SMACC – særligt en af de bedste nogensinde: How to be a hero, eller hans nyere videoer om hans zero-point-survey og vigtigheden af TEAM-performance og stress innoculation, som jeg tidligere har skrevet om i kommunikation del 3-bloggen. Tak til en skandinavisk datter blog – scanFOAM, for at have lagt denne video op. Tjek flere interessante emner fra deres hjemmeside hér)
…og nu vi nævner burnout:



Burnout is not a binary or dichotomous condition. In other words, it is not merely present or absent. Instead, burnout describes a lower emotional state on a continuum that incorporates the three aforementioned subdomains [red: emotional exhaustion, depersonalisation and loss of self-worth ]Brindley et al, 2019: Psychological ‘burnout’ in healthcare professionals: Updating our understanding, and not making it worse
Der findes uendeligt mange kilder til arbejdsmiljø og burnout/stress-tolerance-balancen. Jeg har medforfattet både YDAM’s og DASEM’s arbejdsmiljødokument, som begge har segmenter i slutningen med gode kilder med råd til hvordan du kan ændre arbejdsmiljøet i dit system og på din arbejdsplads – eller bare med dig selv – nogle af mine personlige favoritter er
- Mastering intensive care podcasten der fokuserer på work-life via samtaler med andre læger – meget human og HØJT anbefalet!
- Brindley et al, 2019: Psychological ‘burnout’ in healthcare professionals: Updating our understanding, and not making it worse
- Alle undervisningsserier af Liz Crowe ved SMACC (youtube) og St emlyns om emnet
- EMU 365: Burnout and beyond
- Also Human, Caroline Elton
- EmCases Ep 103 Preventing Burnout and Promoting Wellness in Emergency Medicine
- Konceptet med “sphere of influence” og 90:10 reglen fra DrMikeEvans
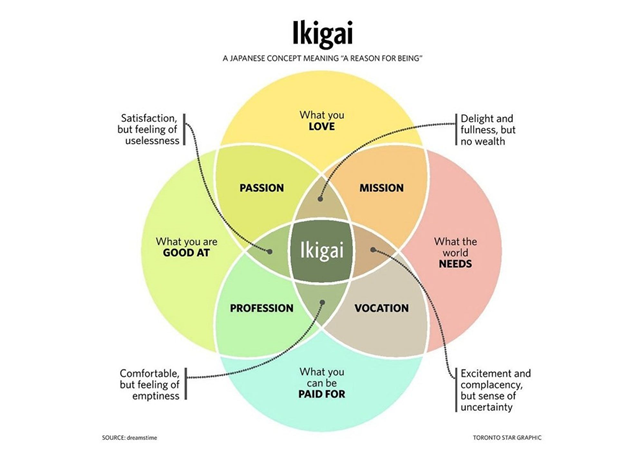
Essensen er formentlig, at vi skal forsøge at finde det japanerne kalder “Ikigai”, og har du fundet det, hold fast i det
Referencer: For kilder til denne blog se akutmedicineren best of 2020-bloggen
