Oversigt over emnerne i denne blogdel
- QTc forlængende medicin
- Levertoxicitet og INR
- Pneumotoxicitet
- Elektrolytforstyrrelser og farmakologi
- Krampetærsklen og farmakologi
- Kvalme og opkastninger
- Obstipation
- GI blødningsinducerende medicin
- Radiologi og stråledosis
Disclaimer: det anbefales, som altid, at man kigger primær kilderne igennem for detaljer om håndtering af de enkelte tilstande som gennemgås. Dette blogindlæg er ikke ment som erstatning for lokale og nationale guidelines.
QTc forlængende medicin
Langt QTc syndrom ses som bivirkning til flere lægemidler. Faren ved Langt QTc syndrom ligger i risikoen for udviklingen af Torsades de Pointes (ventrikel tarkykardy, polymorf), der kan konvertere til ventrikelflimmer og mulig hjertedød heraf.
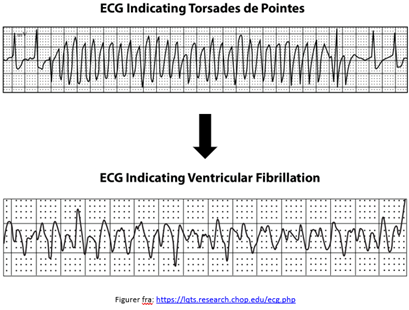
Bemærk dog, modsat hvad vi normalt lærer, at man ikke kan skelne mellem generisk polymorf VT og TdP på EKG’et (selvom den har det “klassiske TdP”-udseende) – såfremt man har en patient, må man støde, og siden se på EKG’ets QTc. Såfremt det er langt, er sandsynligheden for TdP, og man giver Magnesium. For flere perler, tjek Amal Mattus fulde Taky- og bradykardi lektur
En opgørelse af over 2.000 tilfælde af lægemiddelinduceret Torsade de Pointes påviste, at ca. 80% af tilfældene udløstes af lægemidler anvendt ved hjertesygdom, psykisk sygdom, infektioner eller histaminreceptormedierede tilstande. Disse stoffers udbredte anvendelse giver problemstillingen relevans for de fleste læger.

For en mere detaljeret liste henvises til QT Drug List, der kan tilgås på www.crediblemeds.org, registrering påkræves.
Forekomst af erhvervet langt QT-syndrom (eLQTS) sker med en hyppighed på omkring 10 pr. 1 mio. patientår.
Ofte bidrager flere faktorer til alvorlige hjerterytmeforstyrrelser ved eLQTS. Polyfarmaci − især samtidig behandling med flere lægemidler med QT-forlængende effekt og/eller samme hepatiske nedbrydning (via cytokrom P450) – øger risikoen for eLQTS-betinget arytmi. Desuden kan patientrelaterede faktorer − f.eks. elektrolytforstyrrelser, bradykardi − bidrage til eLQTS og evt. hjerterytmeforstyrrelser.
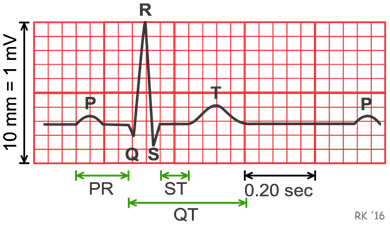
Udregning af QTc intervallet
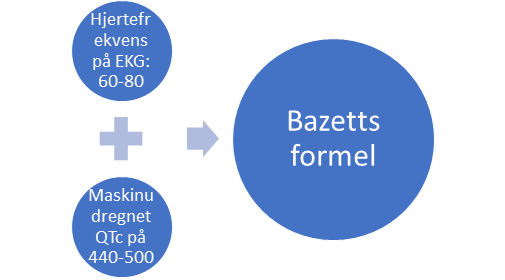
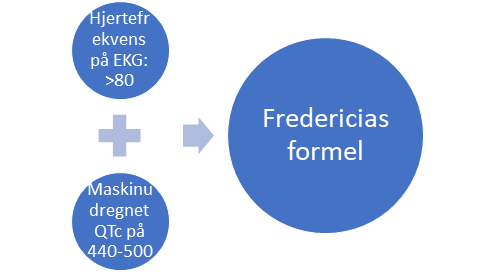
Udredgning af QTc intervallet kan foregå via flere forskellige formler – det lange svar giver en mere detaljeret beskrivelse af hvilken formel man anvender og hvordan hjertefrekvensen spiller ind. Det korte svar Det korte svar er at der benyttes Bazetts formel, der anvendes på de EKG’er der optages på sygehusene. Dog bør Bazetts formel kun anvendes ved hjertefrekvens 60-80, ellers anvendes Fredericias formel. Begge kan tilgås her. Konkret vil man benytte formlerne til at efterregne EKG-maskinen hvis man har >440-500 i QTc på det udprintede EKG).
Hvad skal jeg pausere?
Hvis der er signifikant forlænget QTc tilstede (>440-500 msek) bør man henvende sig ved kardiologisk vagthavende og sikre sig om patienten har haft symptomer i form af tidligere hjertestop, tidlig uforklaret død i familien, synkope, nærsynkope, palpitationsfornemmelse eller brystsmerter. Har patienten mindre QTc forlængelse uden disse symptomer og risikofaktorer, er risikoen formentlig minimal, og man kan ambulant følge det op.
De hyppigste QTc forlængende midler er antipsykotika- og antidepressiva, men en lang række andre midler kan også give QTc forlængelse
Til hjælp til vurdering af hvilke lægemidler der skal pauseres/nedtrappes følger her tre overordnede værktøjer, der kan bruges som hjælp i klinikken:
- Psykofarmakologi.dk -> QTc
- Crediblemeds.org
- Cardio.dk -> QTc
Kilder:
- Sundhedsstyrelsens Rationel Farmakoterapi : https://www.sst.dk/da/rationel-farmakotera-pi/maanedsbladet/2012/~/media/151C400ADCD8AE0375FF94CCC279BD52.ashx
- First10Em: Torsades de point – https://first10em.com/torsades-de-pointes/
- Cardio.dk -> QTc
- Psykofarmakologi.dk
- Crediblemed.org (QTc databse)
For grundig gennemgang af udregningen af QTc
- Dr Smiths ECG blog – QT Correction Formulas Compared to The Rule of Thumb (“Half the RR”)
Levertoxicitet og INR
Jeg har ikke meget forstand på dette område, og vil derfor i stedet referere til lægehåndbogens side om emnet (lægehåndbogen -> Leverskader, medikamentinduceret)
Der findes en udmærket database over hvilke stoffer, der er hepatotoksiske: Livertox.nih.org via pubmed
Jeg vil dog rette opmærksomhed denne artikel: Brahmania et al, 2019 Choosing Wisely Canada-Top Five List in Hepatology: Official Position Statement of the Canadian Association for the Study of the Liver (CASL) and Choosing Wisely Canada (CWC), og et koncept, jeg tidligere ikke kendte til. Høj INR har forskellige implikationer alt efter årsagen til at den er høj:
- Høj INR pga warfarin behandling: øget blødningsrisiko, og skal reverteres
- INR pga leversygdom (spontan INR): øger ikke blødningsrisikoen – leverpatienten har en mere kompleks koagulationsforstyrrelse oftere med vægten imod pro-koagulation, og skal derfor som udgangspunkt ikke “reverteres” for sin spontane INR medmindre den er meget høj (>3-4 inden invasive procedurer)
Kilder
- EmCases Ep 101+102 (upper GI bleed) – > ekspertråd af hæmatolog og koagulationsekspert om INR og leversygdom
- RADS / DASAIM guideline: Blødning under antitrombotisk behandling
Pneumotoxicitet
Der findes denne hjemmeside for oversigt over pneumotoxiske midler: https://www.pneumotox.com/page/view/1/about
Elektrolytforstyrrelser
Elektrolytforstyrrelser er en hyppig bivirkning ved diuretika, men kan også være tilstede når patienten får antidepressiva, antiepileptisk behandling, NSAID, antipsykotika, cyclophosphamid, PPI, antihypertensiva, aldesteronantagonister, hæftig brug af SAMA, højdosis glukokortikoid eller minealocortocoid samt insulin.
Af elektrolytforstyrrelserne er hypoNa+ og HyperK+ de farligste
Lægemiddelinduceret hypoNa+
Midler, der kan give hypoNa+
- Antiepileptisk medicin (AED) fx Carbamezapin / oxcarbazapin, og lamotrigen
- Diuretika: Thiazid, loopdiuretika
- Antidepressiva: SSRI, TCA, venlafaxin
For flere, se i øvrigt endocrinology.dk -> hyponatriæmi -> medicin
Risiko patienter:
- Patienter med dyshydrering (hjertesvigt, nyresvigt, leversvigt og ascites)
- Alkoholikere
- Ældre patienter
- Polyfarmaci
Håndtering:
Ved asymptomatisk hypoNa+ (majoriteten): hvis ingen oplagt anamnestisk eller farmakologisk årsag til hyponatriæmi, bør man under eventuel indlæggelse eller via almen praksis udrede for SIADH (jf endocrinology.dk)
Ved symptomatisk hypoNa+ (som regel <125 mmol) behandles akut med hyperton Natriumklorid bolus doser indtil symptomfrihed (jf endocrinology.dk)


Ved akut behandling af hyponatriæmi skal man altid monitorerer Na+ med korte intervaller. Ifølge endocrinology.dk stiles efter stigning i Na+ på
- 6-8 mmol/l de første 24 t
- 12-14 mmol/l de første 48 timer og
- 14-16 mmol/l de første 72 timer
Husk, at ændrer man ikke grundårsagen til patientens hypoNa+, vil de falde tilbage til niveauet de var på før indlæggelse. Kan man ikke finde en årsag, må man indtil årsag udredes behandle med natriumklorid tabletter (eller øge saltindtag på anden vis)
Doser
- Hyperton saltvand 1-2 mL/kg af 3% NaCl:
- Forberedelse af 3% NaCl alternativ 1 (EMCC): Bland 10 mL NaCl koncentrat 4 mmol/mL (i.e 40 mmol) til en 100 mL 0,9% NaCl (normal krystalloid). Dette giver 110 mL som indeholder 55 mmol sv.t 2,94% NaCl. Til indløb over 5 min
- Forberedelse af 3% NaCl alternativ 2 (Endocrinology.dk -> hypoNatriæmi): “fremstilles ved at fortynde 1 mmol/ml (5,8%) NaCl med sterilt vand i forholdet 1:1 – Ex. 70 kg patient: Bland 70 ml 1 mmol/ml NaCl med 70 ml sterilt vand og indgiv som bolus. Alternativt kan anvendes 1 ml/kg kropsvægt 1 mmol/ml NaCl (ex. 70 kg patient indgives 70 ml svarende til 70 mmol NaCl). Behandlingen øger P-natrium med ca. 2 mmol/l”
- Alternativ 3 – Anvend NaHCO3- (EmCases, EMCC):
- 50 mL af 8,4 % koncentrat indeholder 50 mmol Na+, svarende til 100 mL af 3% NaCl
- 100 mL af 5% koncentrat (50 mg/mL) indeholder 60 mmol Na+, sv.t 117 ml af 3% NaCl
For detaljer jf
- Endocrinology.dk -> HypoNatriæmi
- EmCases Ep 60: hyponatremia
Lægemiddelinduceret hyperkaliæmi
Lægemidler der øger risiko for hyperK+
- ACE hæmmere
- ARB-hæmmere
- Aldosteronantagonister (fx spironolakton eller eplerenon)
- Kaliumtilskud
- AKI inducerende lægemidler (sekundært til AKI induceres hyperK+) fx NSAID
Risiko patienter:
- Rhabdomyolyse og tumor lysis syndrom
- Akutte og kroniske nyresvigtspatienter
- Ketoacidose
- Binyrebark insufficiens (både iatrogen og non-iatrogen)
Håndtering:
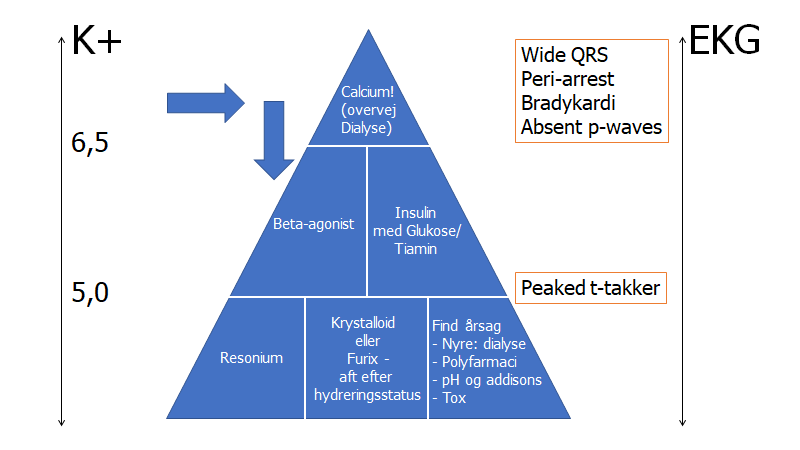
Beskrivelse: y-aksen er “risiko-vurderingen” af hyperK+. Generelt trumfer EKG-forandringer over absolut K+ værdi – se amal matus video refereret i bunden af hypoK+-delen for at se hvorfor EKG’er er vigtigst i vurderingen af hypoK+.
Pyramiden er på tre niveauer – øverst er cardio-protektiv medicin, i midten er midler der trækker K+ ind i cellerne (en midlertidig løsning), og i bunden årsagsrelateret behandling (obs: resonium er ekstremt lav evidens – jf EMCases: drugs that work and drugs that don’t)
Anvendelse:
1: vurder patientens risiko særligt ud fra EKG (ift om man skal starte i toppen med calcium), men ellers ud fra K+ og hvilken underliggende årsag der kan være (for at vurdere om den vil stige indenfor den kommende tid – altså “delta k+”),
2: Gå ind på det niveau i pyramiden som patientens risiko vurderes til og gå derefter ned til bunden (man overvejer hver blok på vejen ned). Bloggen “find årsag” skal altid anvendes
Eksempel: Patient med k+ 5,3, men med meget brede QRS-komplekser og “langsom” takykardi (frekvens ca 100-110), vil have så stor risiko trods K+ på 5,3, at man starter med kardio-protektiv behandling – giv fx 10 mL calciumglukonat og se om der effekt efter 3 min – hvis ikke gives ny bolus til effekt. Dernæst går man ned igennem pyramiden og vil i dette tilfælde overveje både insulin/glukose og salbutamol inhalationer. Imens dette indgives overvejes årsagen, og den korrigeres om nødvendigt (fx pauser K+ medicin, stop K+ infusion, behandl AKI). Sjældent / aldrig skal furix og resonium anvendes på akutmodtagelsen. Havde patienten høj nok K+ til at insulin ikke kan reducere det, må hæmodialyse overvejes (fx K+ >6,5)
Kilde: egen produktion fra idé af Eric Dryver
Overstående figur illustrerer håndteringen af hyperK+. Figuren består af to momenter: Bedømmelse af alvorlighed og håndteringen alt efter alvorligheden
Bedømmelse af alvorligheden omhandler primært K+-værdien og EKG påvirkningen, samt lægens kontrol over grundårsagen (er årsagen til hyperK+ stoppet?).
- EKG: Enhver EKG forandring med K+>5,0 skal anlede aggressiv K+-reduktion. CaCl skal gives på vide indikationer for at stabilisere hjertet ved høj-risiko forandringer på EKG: Brede QRS (really wide and slow tachycardia – jf Amal Mattus video herunder), bradykardi eller manglende p-takker. Den klassiske “peaked T-waves” er i et nyere studie (jf amal mattu video herunder) ikke relateret til adverse events, men er en indikator for at man skal behandle K+ ned, men som udgangspunkt ikke for CaCl
- K+: Forefindes ingen EKG forandringer, kan man formentlig behandle mindre aggressivt ved K+ <5,5-6,5 afhængigt af stabilisering af grundårsagen
Ser EKG’et normalt ud, er risikoen for at have en adverse event [som følge af hyperK+] ekstremt lav
Peaked T-waves ≠ adverse events
Amal Mattu, Hippo Cardiology CME: Severe Hyperkalemia , 2018
Akut håndtering: jf pyramiden – man går ind på et niveau alt efter risiko, og behandler nedad derfra
- 1: Stabiliser hjertemembranen (overvejes kraftigt ved: højrisiko EKG tegn eller akut opstået K+ >6,5): CaCl IV
- 2: Få K+ ind i cellerne (K+>5,0 med EKG forandringer og/eller K+>6,5 uanset EKG) : Insulin (fx 5 IE bolus med glukoseboluser – ikke bare drop. Husk Tiamin 400 mg bolus ved enhver behandling med glukose ved mistanke om alkohol / malnutrition) -> beta-agonist IV eller på maske
- 3: Eliminer K+ gennem nyrene: Ved HYPERvolæmi (furix) Vs ved HYPOvolæmi (forceret diurese med ringeracetat) – resonium skal aldrig prioriteres i akut situation
- 4: Monitorer: Glukose, EKG og telemetri
- 5: Pauser: Pauser evt K+ inducerende medicin
- 6: Find årsag og håndter den (se herunder)
Bemærk, at evidensen for resonium er ikke-eksisterende (jf EmCases Ep 126+127: drugs that work and drugs that don’t), og du bør i høj grad fokusere på de andre medicineringer nævnt
Bemærk hypoglykæmi kan blive et problem, hvorfor monitorering og bolus af glukose er vigtigt at udføre
Bemærk at beta-agonister kan øge K+ (dette velkendt ved højere doser), og man skal derfor ALTID behandle med insulin først
Bemærk NaHCO3- har som udgangspunkt ikke en rolle ved hyperK+ behandling. Det skader dog ikke at give NaHCO3-, hvis man er i tvivl om årsagen til langsom og bred takykardi (jf amal mattu video herunder), da den anden typiske årsag til dette foruden HyperK+ er membran-stabiliserings-syndromet bl.a pga TCA forgiftning. Her er antidoten livsreddende i form af NaHCO3- indgift
Find grundårsagen og håndter den
- PseudoHyperK+ (20% – tag K+ om, hvis det ikke passer med det kliniske billede)
- Medicinering: ACE-hæmmere, kaliumbesparende diuretika, betablokkere, NSAID, trimethoprim, kaleorid
- Celle-henfald: Tumor lysis, massiv blodtransfusion, tumor lysis syndrom, brandsår, “crush-injuries”
- Acidose: overvej addisons krise og DKA
En sjælden, men ofte overset årsag til hyperk+ samtidig med hypoNa+ og evt hypoglykæmi og hypertension ved fuld udvikling af syndromet, er binyrebark insufficiens (primær eller sekundær). For håndtering se endocrinology.dk
Doser for hyperK+ medicin (kilde: lægehåndbogen og EMCCs håndbog)
Hjertestabiliserende medicin
- Calcium: findes i flere slags – se hvilken medicin I har på jeres afdeling
- Typer medicin og dosering
- Calcium glubionate (Calcium Sandoz 9mg/mL): 10-30 mL IV over 5 min (børn: 0,3 mL/kg)
- Calcium glukonate 10% 10-30 mL IV over 5 min (evt 10 mL i refrakte doser med gentagen dose efter 5 min)
- Calcium chloride: IV 10 mL (obs risiko for lokal vævsnekrose, og skal gives igennem CVK eller større kaliber PVK)
- Effekt: forventes indenfor 3 min (gentages derfor efter 5 min, ved manglende effekt)
- Varighed: 30-60 min
- Typer medicin og dosering
Kalium ind i cellerne (midlertidig løsning)
- Insulin
- Dosering: 10 IE hurtigvirkende insulin i 50 ml 50 % glukose iv. over 5 min.
- Effekt: efter 15 min (max efter 60 min), K+ sænkes 0,5-1,5 mmol
- Varighed: 4-6 timer
- SABA
- Dosering: Salbutamol eller terbutalin inhalationsvæske, 20 mg over 10 min på maske
- Effekt: efter 15 – 30 min
- Varighed: ca. 2 timer
For detaljer om hyperk+ anbefales
- EmCases Ep 86: Emergency Management of HyperK+
- EEM, Amal Mattu: Severe hyperkalemia
- EEM, amal mattu: how to avoid a clean kill
- ERC 2015: hyperK+
- EmCases Best Case Ever 49 – Post-Arrest Hyperkalemia
Lægemiddelinduceret hypokaliæmi:
Lægemidler der kan inducere hypoK+
Hyppigst
- Diuretika – særligt loop-diuretika
- Laksantia (overforbrug)
Sjældnere
- SAMA (overforbrug)
- Steroidforbrug (glukokortikoid- og mineralokortikoider9
- Antipsykotika: risperidon og quetiapin
- Højdosis pencillin
Risiko patienter og årsager
- Øget tab: højt GI tab (diaré og/eller opkastning) eller højt nefrogent tab (fx lakridsoverkonsumption eller medicingering med hypoK+ inducerbar medicin)
- Nedsat indtag (sjældent i DK)
- Forskydning ind i cellerne (jf hyperK+ behandling herover)
Overvej altid pseudo-hypoK+ hvis billedet ikke passer
Håndtering
Akut symptomatisk hypoK+: sjælden i DK, men særlige syndromer findes, hvor patienten udvikler paralyse (hypokalemic periodic paralysis), og en af forfatterne af denne blog har haft sådanne patienter i Danmark. . Symptomer er bl.a hurtigt udviklet muskelsvaghed, og dette kan endda være udtalt. Behandling er da
- Venøse blodprøver med Mg2+ og K+
- IV K+ under telemetriovervågning (max 20-30 mmol/time)
- Indlæggelse til observation med 12-aflednings EKG og K+ monitorering
Bedring forventes indenfor få timer
En anden alvorlig men sjælden komplikation til hypoK+ er torsade de point (TdP) – behandlingen af dette er beskrevet i First10Em bloggen om emnet
Er patienten asymptomatisk eller med mindre udtalte symptomer (fx svaghed udviklet over længere tid uden EKG forandringer), kan man behandle patienten mindre aggressivt (p.o kaleorid eller kaliumklorid)
Den præcise behandling af hypoK+ er omdiskuteret, men formentlig undervurdeer den klassiske formel betydeligt deficitet: Kdeficit (in mmol) = (Knormal lower limit − Kmeasured) × kg body weight × 0.4.
En anden strategi er som lægehåndbogen anbefaler: “Et fald i S-kalium på 1 mmol/l svarer til et kaliumdeficit på 200 – 400 mmol. Patienter med S-kalium under 3 mmol/L kan derfor have behov for mere end 600 mmol kalium, hvilket dog skal korrigeres med hyppige målinger med korte intervaller”
Uanset hvordan man finder frem til deficitet, må man maximalt korrigere 20-30 mmol/time
Den glemte metabolit: Hypomagnesiæmi er associeret med 40% af patient tilfælde med hypokaliæmi. Overvej derfor altid korrektion af Mg2+ med HypoK+
Hypertension med HypoK+: Hvis hypokaliæmien er associeret med langvarig hypertension og der konstateres metabolisk alkalose, overvej da om der kunne være tale hyperaldesteronisme. Udredningen initieres først når kalium er korrigeret og foregår ambulant. OBS: blodtrykssænkende medikamenter (ACE-hæmmere, Angiotensin-II-receptor-antagonister, betablokkere og diuretika) samt NSAID skal været pauseret/seponeret i min. 2 uger inden udredning.
Kilder:
- Endocrinology.dk -> binyresygdomme (primær hyperaldestronisme)
- Lægehåndbogen -> hypokaliæmi
Krampetærskel medicin

Medicin der øger krampetærsklen (og er derfor også behandling for epilepsi)
- Bendodiazepiner
- AED (fx levitiracitam, valproat, lamotrigen etc)
- Sedetiva (fx propofol)
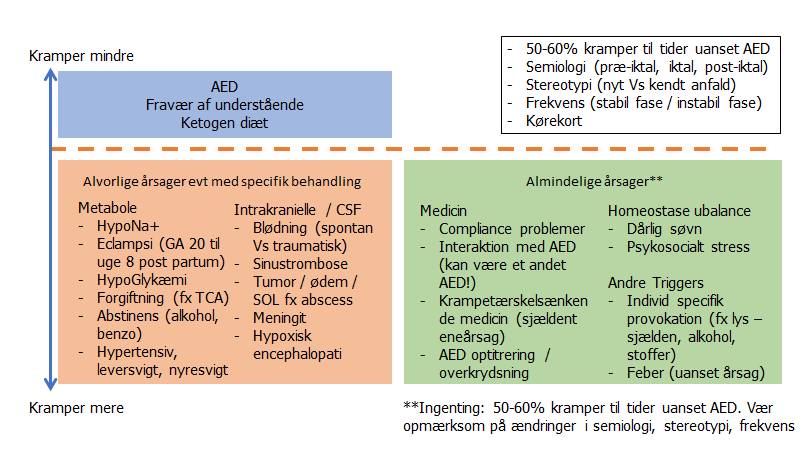
Kun ca 50-60% bliver krampefri på AED behandling, men alle kan få reduktion af krampefrekvensen. For de sidste 40% er det reduktion af kramper, der derfor er målet (jf Neuro NBV). Ved alle med kramper, der ikke responderer eller på anden vis er atypiske, må man overveje dissociative kramper ved nogle eller alle af anfaldende (jf også Suzanne O’sullivans bog: it’s all in your head, og akutmedicineren -> blog -> den neurologiske metode).
Bemærk desuden, at nogle tillæg af et nyt AED til en monoterapibehandling kan have en paradoxal krampetærskelsænkende effekt (fx valproat og fosfenytoin), ift bare monoterapi
Medicin- og misbrugsrelaterede tilstande, der sænker krampetørsklen
- Meget: Alkohol abstinens, benzodiazepin abstinens, flumazenil (antidot til benzo), Tramadol, Buproprion (fx Voxra)
- Lidt: Theophyllin og antipsykotika (anvendes derfor ved ECT behandling), antikolinergika, antibiotika.
Evidensen på området er generelt lav og det er svært at skelne mellem ”meget” og ”lidt” effekt, da disse effekter generelt er dosisafhængig og/eller kombinationsafhængig, og afhænger af øvrige omstændigheder (fx søvnmangel, stress, non-compliance, metabole provokationer fx hyponatriæmi, infektion, strukturel skade på hjernen som tidligere stroke m.v), der i sig selv også sænker krampetærsklen
Kider
- https://www.epilepsy.com/learn/professionals/resource-library/tables/drugs-may-lower-seizure-threshold
- Uptodate
- https://www.uspharmacist.com/article/common-causes-of-drug-induced-seizures
- Neuro NBV -> epilepsi
Kvalme og opkastninger

Kvalme- og opkastninger kan generelt være svære at få bugt med. Som udgangspunkt kræves som alt andet, en holistisk tilgang, forventningsafstemning / accept af at medicinen ikke er en mirakelkur og årsagsrelateret behandling. Evidensen for cannabis-relaterede stoffer er fortsat lav, og kan ikke regelmæssigt anbefales. Mulige antiemetika er
- Antipsykotika: haloperidol > olanzapin > andre (bemærk risiko for reversible EPS symptomer ved unge)
- Antihistamin (sederende effekt)
- Ondansetron
- Metoclopramid / domperidon (bemærk lille risiko for EPS symptomer hos unge – særligt kvinder. Særligt ved metoclopramid)
- Isopropyl alkohol sniffing (novel)
Evidensen er sparsom for effekten af antiemetika generelt, og det er generelt vigtigere at behandle specifikke underliggende årsag, end at skyde med for meget antiemetika:
- BPPV: Udfør manøvre for at få krystallen på plads (jf akutmedicineren.dk -> svimmelhed) – fx epleys, gufonis eller brandt-daroffs metode (NNT 2-3!!!). Al svimmelhed svinder ved bevægelse og adaptation af hjernen til den kunstige rørelsesillusion – opfodr derfor til bevægelse, og undgå sederende medicin.
- Vestibularis neurit: Behandl årsagen med Prednisolon (IV eller p.o sv.t 60 mg prednisolon – alt efter hvad patienten kan holde nede) og evt antiviral terapi (svag evidens).
- Migræne: Metoclopramid / Domperidon i kombination med smertelindring (triptan, TREO, NSAID eller panodil) samt evt sederende medicin (kombination kaldes “london kuren – jf neuro NBV), har ofte både effekt. Antiemetika nævnt har formentlig både en kvalmestillende effekt, men også en gastric-empyting effekt som virker på anden gavnlig vis ved migræne
- Cancer: komplekst emne (bio-psyko-social model-relateret), som der anbefales særlitteratur til. Generelt behøves holistisk tilgang
- Cannabis hyperemesis syndrom (CHS -se også video herunder): Haloperidol og varme bade kausuistisk (og ud fra denne den ene forfatters erfaring) bedre effekt end anden behandling. Lav-evidens råd for mere kronisk kvalmestillende effekt er kapsaicin, haldol og lorazepam kombination (se video herunder)
- PONV (post operative nausea and vomiting): Se gerne DASAIM guidelines ( Vejledning i forebyggelse og behandling af postoperativ kvalme og opkastning, 2016 )
- Smerteinduceret kvalme: Behandl smerten (også gerne med morfika, hvis det behøves!)
- Morfikainduceret kvalme: sænk dosen, ændr præparat, suppler med generel anti-emetica
- Ileus: Aflastende sonde
- Obstipation: Behandl obstipationen
Der er ingen/ringe evidens for profylaktisk behandling med antiemetika ved morfinbehandling
Antiemetics should not routinely be co-administered with morphine prophylactically for nausea. Treat the pain first and then assess for ongoing nausea. If persistent despite adequate pain control, consider a non-sedating antiemetic
EmCases Ep 127: Drugs that work and drugs that don’t part 2
I senere tid, er der kommet nogen lav-evidens for en novel metode ved at sniffe sprit-svaps. Det er formentlig ikke skadeligt, men evidensen er fortsat svag bl.a da blinding er umulig.
In general, none of the traditional antiemetics (metoclopramide, prochlorperazine, promethazine, droperidol, ondansetron) are better than placebo at improving nausea scores in the first 30 minutes, while isopropyl alcohol may be better than both placebo and traditional antiemetics, with no reported side effects and very rapid administration, while saving nursing resource time. Consider IV haloperidol 2.5-5mg in patients with gastroparesis/cyclical vomiting syndrome/cannabis hyperemesis syndrome
EmCases Ep 127: Drugs that work and drugs that don’t part 2
Kilder
- http://www.stemlynsblog.org/jc-more-on-alcohol-sniffing-and-nausea-st-emlyns/
- http://www.dasaim.dk/wp-content/uploads/2018/04/PONV-2016.pdf
- https://emergencymedicinecases.com/em-drugs-that-work-part-2/
- https://www.mypcnow.org/fast-fact/opioids-and-nausea/
- First10Em Nausea and vomitting
Obstipation

Som kvalme, ligeledes en svær tilstand at behandle farmakologisk. Igen behøves ligeledes en holistisk tilgang der både er farmakologisk og non-farmakologisk ligesåvel som målrettet udløsende årsag.
Ofte kan det være godt blot at kvantificere ved dagbog og/eller bristol stool chart. Bemærk, at “obstipations diaré” er en tilstand, hvor patienten har diaré pga obstipation. Således udelukker tilstedeværelsen af tynde afføringer IKKE obstipation

Vær desuden opmærksom på, om patienten overhoved har indtag, der med rimelighed kan give et output
Punkter at gå igennem med patienten kan være
- Fjern / ændr unødig obstiperende medicin fx:
- Hyppige: Opioider, Jern, Antikolinergika
- Andre: NSAID, Calcium-antagonister, betablokkere, diuretika
- Opfodr til følgende adfærdsændringer med aftagende styrke af anbefaling fra DSGH (dansk selskab for gastroenterologi og hepatologi): De 10 kostråd samt fiberindtag 25-35g pr dag > fiber-tilskud (fx vandopløselige fibre i form af hørfrø eller lignende), samt øget væskeindtag > Længere tid på toilettet og ændring af defækationsretning (jf squaty potty)
- Farmakologisk behandling (tømning først oppefra, men evt nedefra ved fækulom dannelse):
- Oppefra: Polyetylenglycol (PEG), lactulose, natriumpicosulfat, movikol, magnesia og bisacodyl (GIV NOK!. Lav udtømningskur første dage, og trap ned, når patienten har tynde afføringer -> kalibrer dosen efter bristol stoolchart!)
- Nedefra: Klyx eller olie/vand indhældning
- Overvej underliggende årsag: særligt vigtigt er GI cancer, cøliaki og gastro-parese årager (fx parkinson eller svær diabetes) – endoskopi ved alarmsymptomer
- Bio-feedback: jf lægehåndbogen, så kan dette anvendes hvis alt andet glipper
Udtømning (egen erfaring fra pædiatrisk afdeling):
Synergi: kombination af både osmotiske laxantia og peristaltikfremmende medicin kan anvendes (fx movikol
Oversigt over laxantia:
- Peristaltik fremmende: Bisacodyl (dulcolax, toilax), natriumpicosulfat (laxoberal)
- Osmotiske laxantia: Laktulose (lactulose, medilax), magnesiumoxid (magnesia) – kombinationspræparater (movikol)
- Lokal virkende laxantia i rectum – kombinationspræparater (klyx, microlax)
- Opioidantagonister (methylnatrexon – relistor)
- Serotoninagonister (prucaloprid – resolor)
- GC-C receptoragonister (linaclotid)
Særlige patientgrupper
- Gastroparese patienten (fx diabetes eller parkinson): komplicerede patienter, der kan kræve specialstbehandling ved pågældende speciallæge
- Morfika obstipation (se mypcnow opioid obstipation part 1 og part 2): Regelmæssig laxantia; vurdering ud fra bristol stool chart og justering af dosering efter denne
For detaljer jf bl.a
- DSOG: Kronisk obstipation hos voksne – behandling, 2015
- Promedicin -> laxantia
- Lægehåndbogen: obstipation 2018
- Gandall et al, 2013: Treatment of constipation in older people
- Constipation (fast facts, mypcnow): https://www.mypcnow.org/fast-fact/constipation/
GI blødnings-inducerende medicin
En lang række lægemidler er associeret med en øget risiko for GI-blødninger. Denne risiko kan forekomme når patienten sættes i monoterapeutisk behandling med et lægemiddel med bivirkningen, eller når patienten behandles med flere lægemidler der hver for sig eller i kombination øger forekomsten af GI-blødning, bl.a. ved at hæmme nedbrydningen af virkemidlerne i kroppen.
Hyppigt benyttede stoffer og risikofaktorer med kendt GI blødnings inducerende effekt alene og i kombination med hinanden er bl.a
- Stress (fx akut sygdom) og alkohol
- Blødningstilstand (thrombocytopeni, thrombofili)
- Tidligere ulcus Blodfortyndende behandling (enhver slags)
- COX-hæmmere (ASA og NSAID)
- SSRI præparater herunder tramadol
- Prednisolon
Den synergistiske effekt er undersøgt i få studier. Nedenstående figur fra Masclee et al giver en oversigt over særligt hyppige farmakologiske kombinationer og deres samlede faktor risiko for GI blødning.
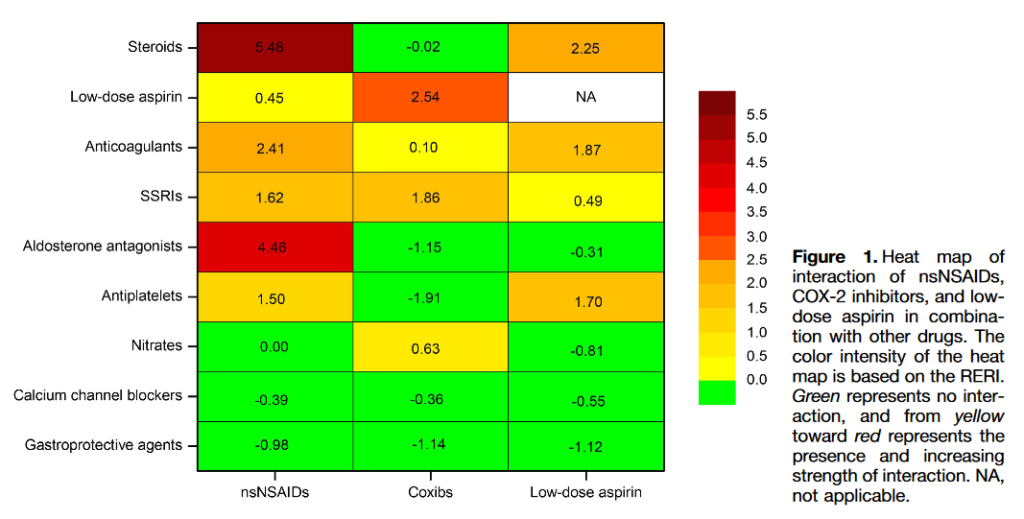
.
Kilder
- http://www.neneccg.nhs.uk/resources/uploads/files/GI%20Bleeding%20-%20Drugs%20known%20to%20cause%20bleeding.pdf
- Masclee et al, 2014: Risk of Upper Gastrointestinal Bleeding From Different DrugCombinations (https://www.gastrojournal.org/article/S0016-5085(14)00768-9/pdf )
- https://www.uspharmacist.com/article/druginduced-bleeding
- Uptodate
Stråledosis og radiologi

At times I grow disheartened when, after spending a long time obtaining a detailed history that tells me precisely what is going on, that patient remains unimpressed. But when I take the patient into my examining room, where in a corner stands an ancient mammoth image-intensifier fluoroscope, a machine with an instrument panel worthy of an airliner, the patient is impressed, and I can imagine the thought: “Am I glad to be here in an office with the latest instruments” or “are you going to use this wonderful machine on me?” The childish faith in the magic of technology is one reason the American public has tolerated inhumane doctoring
Bernard Lown, The Lost Art Of Healing
Som alt andet, skal stråle-dosen for patienter medregnes i regnskabet over risk/benefit. Tommelfingerregler er følgende
- Undersøgelser centralt på kroppen giver højere dosis (mave/thorax > hoved > ekstremiteter)
- IV kontrast giver højere stråledosis
- Nogle væv er mere radio-sensitive end andre (tyndtarm, reproduktionsorganer, embryonalt væv > hud, cornea, GI-væv, uterus, blære > blod, brusk, ben > hjerne / CNS og muskler)
- Yngre patienter (særligt børn) optager højere dosis (børn: ca x3) end vokse, og har længere levetid end voksne
Som udgangspunkt er stråledosis ikke noget man behøver at overveje før man skanner en patient med et åbenlyst behov for undersøgelse. Vi modtager ca 3 mSv pr år ved bare at lave (afhængigt af geografi, flyrejser og job m.m). Mange af stråle-dataene vi har, er fra ældre tid ved hiroshima bomerne, men nyere litteratur findes. En oversigt findes bl.a på uptodate
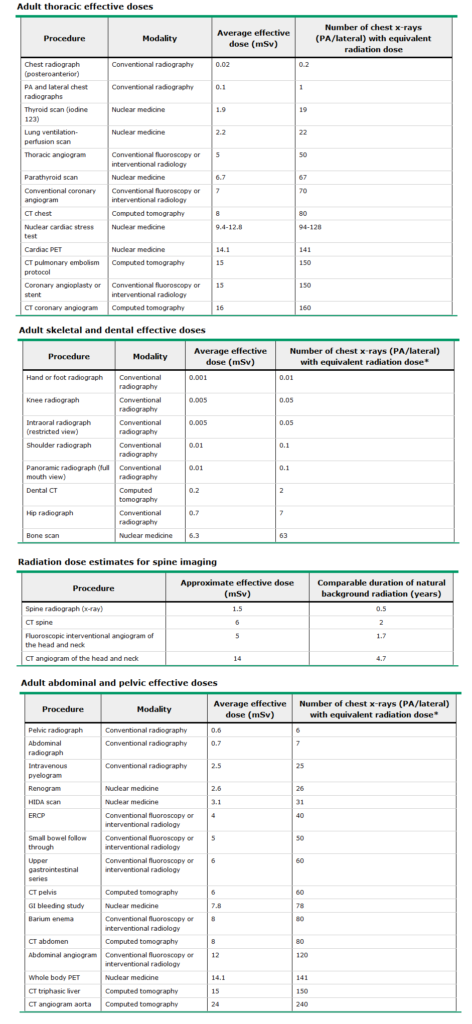
Dog synes jeg bedre om denne fra NHS fordi den svarer på POEM (patient oriented evidence that matters) – hvor stor er patientens risiko for cancer
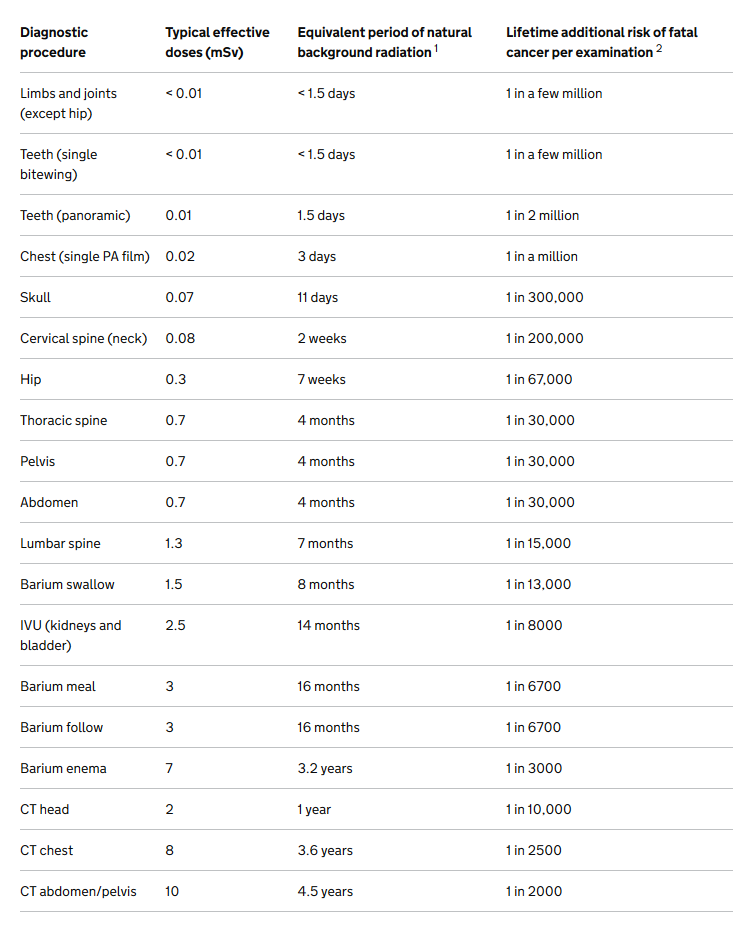
Probabilistisk set, så bliver vi ofte skræmte over en stråledosis svarende til x5 ift årsdosis. Men den skal altid ses i relation til vores præ-test sandsynlighed for en given cancer (og hvor længe vi har at leve for at udvikle den). På xrayrisk.com kan man udregne en patients risiko relativt til deres baggrunsrisiko. Livstidsrisikoen for cancer er i nogle oversigter 50% – den relative lav stigning i cancer-risiko, en radiologisk undersøgelse vil give, er er minimal (særligt hvis en farlig sygdom risikerer at afkorte patientens liv)

Som udgangspunkt kan man derfor sige følgende
- Har patienten behov for en radiologisk undersøgelse, så skal den udføres (særligt hvis man forsøger at udelukke alvorlig sygdom)
- Ved patienten, der har fået mange radiologiske undersøgelser på kort tid, skal man overvejes baggrunden for radiologiens udførelse tidligere, og re-overveje om vi bare undersøger det samme pga patientens angst (fx hovedpinepatienten eller funktionel patient med utallige skanninger bag sig)
- Jo ældre en patient bliver, des bedre bliver risk/benefit forholdet (ældre = mindre tid til at udvikle cancer, mindre modtageligt væv + større risiko for alvorlig sygdom), og i ældre patienter skal radiologi derfor hænge løst, hvis den behøves.
Udredning med radiologi i akutmodtagelsen er ikke bare en overvejelse for den enkelte patient – men også for hele systemet. Overvej derfor altid 1) behøver du lave radiologien nu?, 2) ændrer et positivt svar / negativt svar din håndtering?


Nogle specielle grupper behøver nøjere vurdering:
Børn / unge: stråledosis x3 for børn jf med voksne og længere levetid – overvej derfor nøje hvor meget børnene behøver en undersøgelse, og om der findes stråle-fattige / løse alternativer (fx PoCUS som er bedre / lige så godt som rtg i mange tilfælde i pædiatrien; eller MR)
Gravide og amning: Gravide er i virkeligheden to patienter (barn og mor), og riskoen er forskellig for begge. Den radiologiske skade er derfor fordelt:
- For mor, er der særligt (en ikke bevist, hypotetisk) øget risiko for brystcancer pga hypertroft og delende brystvæv under graviditeten: undgå derfor unødig skanning af thorax under graviditeten – særligt ved brystcancer i familien
- For barn, er der risiko for føtal skade: risikoen er generel lav og trimester afhængig (som alting er riskoen nok størst i 1. trimester).
IV kontrast kommer over placenta (særligt galdolinum er kontraindiceret).
Stråledosis bliver dog ikke fuldt overført til barnet (beskyttelse m.m). En stråledosis på <0,05 Gy er formentlig helt ufarlig (uptodate skriver ved denne dose: “There may be a small increased risk of childhood cancer, 1 in 1500 to 2000 versus the 1 in 3000 background rate”. Konklusionen for ACOG er
“With few exceptions, radiation exposure through radiography, computed tomography (CT) scan, or nuclear medicine imaging techniques is at a dose much lower than the exposure associated with fetal harm”
Med andre ord – så skal man udføre nødvendige undersøgelser hvis de behøves!
Se ACOG guidelines og uptodate for detaljer - Ammende barn: Spørg din radiolog – generelt anbefales ofte pause med amning, men dette er kontraststof afhængigt.
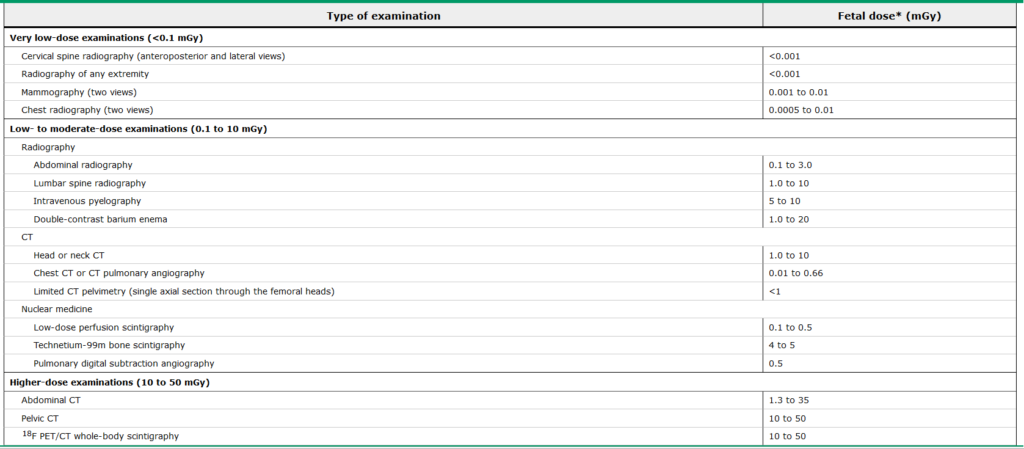
Uptodate konkluderer: “concern about the possible effects of ionizing radiation should not prevent medically indicated diagnostic imaging studies using the best available modality for the clinical situation. When imaging studies requiring ionizing radiation are necessary, various techniques can be employed to minimize the radiation dose”
MR skanninger og UL har med stor sandsynlighed ingen skadelig effekt, omend der findes hypotetisk skadelig effekt. ACOG (american college of obsetrics and gynacology) anbefaler
“Ultrasonography and magnetic resonance imaging (MRI) are not associated with risk and are the imaging techniques of choice for the pregnant patient, but they should be used prudently and only when use is expected to answer a relevant clinical question or otherwise provide medical benefit to the patient”
Gravide og lungeemboli: Her er det muligt, at den nye YEARS-score kommer til at være fremtiden, men mangler fortsat ekstern validering inden rutine anvendelse. Studier i skandinavien (pågår). https://emergencymedicinecases.com/bce-77-pulmonary-embolism-workup-in-pregnancy/
Mangesøgere og alkoholikere: Folk der ofte slår hovedet, eller søger mange gange for mindre besvær, ender ofte med en lang liste af radiologiske undersøgelser hvis man kigger. Disse patienter er i højere risiko end andre for skadelig effekt, og man bør overveje om de kan håndteres med observation i stedet for CT af hovedet
Nyresyge og AKI: se del 2 af denne blog – formentligt stærkt overvurderet. Mangler RCT evidens, men dette behøves formentlig ikke pga stor evidens om manglende kausal skade pga IV kontrast
The putative risk of administering modern intravenous iodinated contrast media in patients with reduced kidney function has been overstated
Use of Intravenous Iodinated Contrast Media in Patients with Kidney Disease: Consensus Statements from the American College of Radiology and the National Kidney Foundation, 2020
CT og hypotension (?): En novel betragtning fra First10Em omkring indgiften af IV kontrast kom for nyligt. Patienter føler altid, at de skal tisse / bliver svimle / varme når de får IV kontrast, og vi advarer dem imod det. Man kan spekulere på om årsagen er hypotension – og om det skal have (mindre) konsekvenser for vi tør give IV kontrast ved allerede hypotensive patienter uden først at give dem pressorer
Hvad må jeg putte i MR skanneren? Spørg din radiolog / MR læge, men ellers kan du kigge på MRsafety.com. Som udgangspunkt går det meste lægeligt udstyr sat i patienter (inklusive mekaniske hjerteklapper). Undtagelser kan være pacemakere, som kun kan MR skannes på særlige centre. Kontraindikationer er ofte ikke-medicinsk fremmedelegme-metal (fx skud-patroner fra krig eller fremmedelegmer i øjet)
Bottom line: Stråledoser kan være vigtige at overveje ved mangesøgere, somatiserende patienter / funktionelle patienter og særligt unge patienter. Mindre vigtigt ved ældre patienter da risk benefit for dem er mere favorabel. En skanning skal dog aldrig undlades, hvis du har betydelig mistanke, da risikoen for den enkelte skulle udvikle cancer er negligabel jf med baggrundsrisikoen på 50% der udvikler cancer i deres livstid.
Der findes flere gode hjemmesider med oversigt for den radiologiske dose
- X-ray risk: xrayrisk.com
- ACR – https://www.acr.org/Clinical-Resources
- MRsafety.com
- ACOG – Guidelines-for-Diagnostic-Imaging-During-Pregnancy-and-Lactation
- Uptodate: radiation related risk + Diagnostic imaging in pregnant and nursing women
- https://www.radiologyinfo.org/en/info.cfm?pg=safety-xray
- https://www.gov.uk/government/publications/medical-radiation-patient-doses/patient-dose-information-guidance