I introduktionen blev det beskrevet, at man er nødt til at øve alt det omkringliggende, der leder op til selve laryngoskopien / intubationsforsøget, for at man optimalt kan fokusere på den ene opgave man skal løse: at finde hullet.
En af de ting, man er nødt til at øve meget og ofte, er medicinvalg- og doser, samt størrelser af ting man skal bruge.
Basale koncepter
Basal Fysiologi
For at spare plads, anbefaler jeg, at man fx kigger på følgende video for en hurtig gennemgang af fysiologien bag induktionsmedicinen som anvendes.
Et vigtigt begreb som gennemgås, er ”dybden” af anæstesi, som kort kan nævnes at være i 4 stadier
- Stadie 1: Induktion
- Stadie 2: Excitement
- Stadie 3: Surgical stage
- Stadie 4: Medullar paralysis
Ved PSA vil vi forsøge at befinde os imellem stadie 1 og 2, imens vi ved RSI vil befinde os i stadie 3. Den dybere sedering opnås ved anvendelse af højere doser. Således vil der i understående medicingennemgang fremgå en Sederingsdose (som anvendes ved PSA), og en Induktionsdose (som anvendes ved intubationsforsøg). Man anvender ofte begreber som at patienten er for ”let” sederet (for højt oppe i stadie), og kræver derfor fx mere sedering. Stadie 4 derimod er et stadie, hvor patientens går i ventilatorisk- og kardiogent stop pga sedering af de drivende centre i hjernen. Thiopental anvendes i USA som middel til at henrette med, og vi påmindes om, at man kan sederes så dybt, at man dør af det.
Medicin kategorier, sprøjtestørrelser og farvekoder
Under RSI og PSA anvendes kombinationer af forskellige kategorier af medicin synkront for at skabe bedst mulige forhold for intubation (ved RSI) og at udføre proceduren (ved PSA). Disse mediciner skal ofte gives i et stressfuldt miljø, med høj risiko for human errors som følge. For at reducere risikoen for fejl, har man valgt at give hver medicin kategori en farvekode. Desuden er det en fordel at gøre sig bekvem med sprøjte-størrelsen, som anvendes ved de forskellige mediciner, så man har en taktil- og visuel gestalt, når man får sprøjten i hånden og allerede pga sprøjten ved, hvilken medicin, der er tale om. Dette giver desuden en selvsikkerhed i, at man ikke overdoserer patienten, hvis sprøjtestørrelsen kendes. De forskellige kategorier er som følger
- Induktionsmedicin (gul):
- Eksempler: Propofol, Ketamin og Esketamin , Thiopental, Etomidate, Midazolam
- Sprøjtestørrelse: Propofol og ketamin, som gennemgås hér vil have relativt store sprøjtestørrelser, hhv 20 mL og 10 mL sprøjter
- Analgesi/ opioid (blå)
- Eksempler: Fentanyl, Rapifen (Alfentanyl)
- Sprøjtestørrelse: Fentanyl (5 mL), Rapifen (2 mL)
- Muskelrelaxantia (rød = farlig!)
- Eksempler: Suxamethonium, Rocoronium
- Sprøjtestørrelser: Suxamethonium (2 mL), Rocoronium (5 mL)
- Sympaticomemetika (Lilla) - se fx hér for doseringsvideoer – infusion og ”push dose” pressors
- Eksempler: Efedrin, Fenylefrin, Noradrenalin, Adrenalin
- Sprøjtestørrelse
- Fenylefrin (5 mL)
- Noradrenalin blandes i 100 mL væske (fx glukose) og gives som infusion
- Adrenalin til brug ved RSI gives generelt som det man i Sverige kalder ”dubbeltspäd”. 1 mg/mL gives IM ved anafylaksi i dosen 0,3-0,5 mg ad gangen. Fortyndes dette med en faktor 10 (”enkeltspädning”), får vi 0,1 mg/mL (også kaldet ”crash cart epi” eller ”cardiac arrest epi”, da man ved hjertestop giver 10 mL á 0,1 mg/mL doseringen). Fortynder vi med yderligere en faktor 10, får vi 0,01 mg/mL, som er den koncentration vi anvender ved RSI eller PSA. Sprøjtestørrelsen bliver hér forskellig alt efter hvor meget man behøver – behøves mindre mængde, kan man tage 1 mg/mL og blande med 9 mL NaCl, og fra denne blanding (på 0,1 mg/mL) dages nu 1 mL som blandes med nye 9 mL NaCl. Således fås en 10 mL sprøjte med 0,01 mg/ mL adrenalin ( se video for eksempel ). Man kan også anvende ”dirty epidrip” metoden, hvor 1 mg/mL blandes i 100 (0,01 mg/mL) eller 1000 mL (0,001 mg/mL)
- Antikolinergika (grøn)
- Eksempler: Atropin
- Sprøjtestørrelse: Atropin (2 mL)
For videogennemgang - se hér (Propofology youtube)
Dosering
Dosering af anæstesilægemidler er en kunst, som vores anæstesikollegaer er mestre i. Doseringen afhænger af en lang række faktorer – nogle forudsigelige, andre mindre forudsigelige. Dermed sagt, at følgende doseringer er rettesnore, som skal modificeres alt efter den kliniske situation.
Som tommelfingerregel kan følgende siges:
- Reducer dosen / giv refrakte mindre doser af induktionsmiddel ved
- Frailty- og / eller ASA >3
- Hypotension
- Induktionsmiddel er det vigtigste at dosere korrekt. Opioid og muskelrelaxantia er mindre vigtigt at dosere helt korrekt.
- Ved hypotension foreslår flere FOAMed kilder, at fordoble dosen af muskelrelaxantia (”double your musclerelaxation agent, half your induction agent”)
Hypotension
Ketamin har i FOAMed verdnen, særligt ledt af Reuben Strayer, fået en nærmest mytisk status. Samtidig er propofol blevet mindre populært pga dens risiko for hypotension. Men som både Scott Weingart og Reuben Strayer påminder os (https://www.youtube.com/watch?v=pjDxqaYFApE&t=1367s ), så er der flere årsager til hypotension ifb intubation uanset induktionsmiddel.
Hypotension indtræffer bl.a pga
- Vasodilatorisk effekt af induktionsmiddel (propfol – ej ketamin)
- Reduktion af det sympatiske drive i RSI situation (alle induktionsmidler – også ketamin)
- Positiv tryk-ventilation når patienten har intuberets (når patienten trak vejret selv, skete dette ved negativt tryk i thorax (luft suges ind), men når vi begynder at ventilere patienten trykkes luft ind, hvilket skaber øgede trykforhold i thorax, dermed nedsat preload, og fald i blodtryk)
I den akutte situation (modsat elektiv operation), er man derfor altid nødt til at forvente et større- eller mindre blodtryksfald ifb med intubation. Det er derfor ALTID vigtigt at resuscitate before you intubate, finde åragen til shock og behandle det og optimere trykket empirisk ved vasopressorer og væske/blod. Som Weingart illustrativt forklarer, så handler det desuden ikke alene om induktionsmidlet, men snarere om hvordan det doseres. Reduktion af propofol dosen øger risikoen for ”huskeanæstesi” – Weingart argumenterer, at man i en akut situation, kan være nødt til at tage det med, for at redde patientens liv
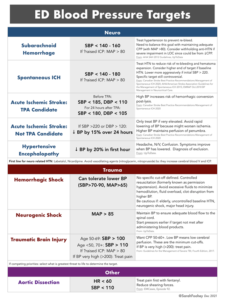
Det kan hér være godt at påminde om forskellige SBP mål, særligt ved traumatisk hjerneblødning / spinalskade (Fooheys figures , first10em):
Medicin anvendt ved PSA og RSI
Induktionsmidler
I det følgende vil jeg gennemgå vigtige karakteristika som er ”need to know” når man anvender induktionsmidler, og deres adjuvanter.
Tabeller som dem herunder, er vigtige at have i lommen ifb RSI eller PSA. Anæstesiologer kan ofte dette i hovedet, men da mængden medicin vi som akutmedicinere er nødt til at have kendskab til er større, og vi sjældnere vil komme ud for RSI eller PSA situationer, er det i høj grad nødvendigt at anvende sig af både tjeklister og tabeller
Der findes både digitale eksempler på sådanne tabeller (fx RSI wizard), eller 1-2 sides tabeller fx
hér fra min afdeling

eller
hér fra SWESEM
eller
hér fra Reuben Strayers PSA checkliste
Selv med sådanne tjeklister, kan man i en akut situation, hvor man skal regne, blive væsentligt kognitivt overloaded. Derfor har jeg markeret med fed, de stoffer, som man skal kunne , da disse oftest er dem, man kommer til at anvende, og derfor gerne må være intimt bekendt med, hvad angår sprøjtestørrelse, doseringsintervaller, årsag til at reducere dose og bivirkninger, samt adjuvanter til at løse disse bivirkninger.
For en dybere gennemgang af adjuvanter findes der et appendix til denne medicin-del af bloggen. Doseringer kan forekomme lidt forskelligt i forskellige kilder – særligt ved hypotension - , og anvend derfor disse angivne doseringer som guide og ikke dogmatik.
Udregning
Udregningen man skal lave i hovedet (og gennemgået i eksemplerne i tabellerne), er som følger
- 1: Beregn ønskede dose for PSA eller RSI af dit induktionsmiddel (samt adjuvanter)
- Interval: Mange doser angives i ”intervaller” fx propofol 1,5-2,5 mg/Kg ved induktion. Alt efter situation doserer man lavere eller højere. Særligt akutte hypotensive patienter skal doseres lavere med alle indutkionsmidler, men særligt propfol, og det kan være klogt at give i refrakte doser eller vælge anden medicin. Stabile patienter kræver ofte den højere interval – markeret med fed, er dosen, hvor patienten oftest har effekt. Skrøbelige stabile patienter kræver ”start low go slow” metoden.
- 2: Dosis reducer særligt midazolam og propofol ift skrøbelighed, ASA >2 og risiko ved intermitterende hypotension (præmediciner eventuelt med phenylefrin eller adrenalin)
- 3: Vælg koncentration
- Valg af koncentration: Mange midler kommer i en høj koncentrations- og lavere koncentrationsversion. Den højere koncentration anvendes oftest når man ikke vil give større volumen (Fx intranasalt, intramuskulært eller ved maintainance doseringer). Den lavere koncentration anvendes, når man vil være præcis og ikke behøve afrunde den givne dosis (tænk rent praktisk: Gives 85 mg ketamin med 25 mg/mL koncentrationen, modsvarer det 3+ mL, og du må vurdere om du vil runde op eller ned. Gives det derimod i 5 mg/mL kan du give 17 mL og være præcis)
- 4: Udregn mængden mL der kræves
- Nb: Adjuvanterne er ikke så vigtige at regne helt korrekt ifb RSI. Disse mediciner kan man ofte give hele sprøjten af. Derfor er regneeksempler for disse ikke angivet. Undtagelsen er sympatikomemetika, som skal gives i mindre refrakte doser.
70 kg mand skal have RSI med propofol, BT 160/100
- 1: Ønskede dosis ca 2 mg / kg = 140 mg
- 2: Ej behov for væsentlig dosisreduktion mhp vasodilatering
- 3: 10 mg/ mL koncentrationen vælges (da det ikke er maintainance og vi gerne vil være præcise)
- 4: 140 mg delt med 10mg/mL = 14 mL
Forkortelser: (SD = sedering, I = induktion, V = vedligeholdelse, S = Shock / risiko patienter for hypotension, A = Analgesi, An: Anslagstid, Du: Duration, P: Præmedicinering)
| Induktionsmidler | ||||
| Stof | Dosering | Sprøjte | Eksempel | Kommentar |
| Propofol (GABA) – milk of anesthesia | SD: 0,5-1 mg/kg
I: (1,5) 2-2,5 mg/kg (anden metode: 40 mg / 1 min indtil effekt) V: 25-50 mg p.n S: 0,25-0,5 mg/kg (anden metode: 20 mg / 1 min indtil effekt)
An: 15-45 sek
Du: 5-10 min |
20 mL sprøjte med 10 mg/mL (findes også i 20 mg/mL men anvendes oftest til V) | 70 kg mand
- SD: 70 mg = 7 mL - I: 140 mg = 14 mL - S: 35-70 mg = 3,5 mL
Blodtryk falder: - Giv phenylefrin bolus
Hypoventilation / Tab af luftvej under PSA (se PSA) del): 1) Basale manøvre, 2) OPA / NPA, 3) Laryngospasme manøvre, 4) BVM og vortex metoden |
- T½ ca 5-10 min
- CAVE: Soya- og æggeallergi - Vasodilaterende effekt! (giv phenylefrin eller adrenalin evt som præmedicinering) à Sænk dose til 25-50% af I-dosen (se S-dosen) og/eller giv refrakte doser ved skrøbelige ældre og hypotensive RSI patienter (overvej ketamin i stedet) - Ej smertestillende: ved RSI gives smertestillende fx ramifentanyl - Antiemetisk effekt - Svider ved injektion (særligt hvis PVK på hånden) |
| Ketamin (ketalar) (NMDA) | SD / A: 0,25-0,5 mg/kg
I: 2 mg/kg (1-4,5 mg/kg) IV, 10 mg/kg IM V: Halvdelen af induktionstdosis som intermittente doser (alternativt infusion 2-6 mg/kg/t IV)
An: 60-90 sek
Du: 10-20 min |
10 mL sprøjte med 10 mg/mL IV eller 5 mL sprøjte med 50 mg/mL IM | Eksempel
Emergence fænomen (se appendix) (ca 10%) - Smertepatient som du ikke vil sedere (subdissociaive doser ketamin): Giv midazolam - PSA / RSI patient ved opvågning: giv lidt mere ketamin (seder dem), og prøv igen - Betydelig psyk historik: undgå ketamin hvis muligt
Kvalme / opkastninger (25%): Præmediciner ved PSA 20 min inden med ondansetron |
- Bevaret spontan vejrtrækning og reflekser (og åbne øjne)
- Opkastning ved ca 25% post opvågning - Kan gives IM og intranasalt (fx børn eller uden PVK) - ”Emergence” / ”K-hole” (reducer risiko ved: giv midazolam, ro på rummet, langsom administrering / infusion, giv esketamin, tal om behagelige ting) - Hypersalivering - inducerer udenfor RSI setting “hypertension” (forsigtig ved cushings fænomen) - Længere halveringstid end propofol - Kan ikke overdoseres (ved høj dosis er varigheden bare længere) = meget sikkert middel - Blodtryksstigning (sker kun ved ikke-akutte patienter) = teoretisk behov for at undgå ved hypertensive cerebrale katastrofer (ifl Reuben Strayer og LITFL er dette dog dogma og en myte) - Forvent blodtryksfald ved væsentligt katekolamin påslag (fx akut RSI patient) - Hypersalivation - Laryngospasme (1/500-1/1000) |
| Esketamin (Ketanest) (NMDA) | SD: 0,125-0,25 mg (IV), 0,25-0,5 mg (IM)
I: 0,5-1 mg/kg (IV), 2-4 mg / kg (IM) V: som ketamin herover, dog 0,5-3 mg/kg/t IV ved infusion
Anslagstid og varighed som ketamin |
10 mL sprøjte med 5 mg/mL (IV) eller 5 mL sprøjte med 25 mg/mL (IM) | Eksempel 70 kg mand
- SD : 8,75-17,5 mg IV (eller dobbelt dose IM) = 2-3 mL 5mg/mL - I: 17,5-35 mg = 3-7 mL IV 5mg/mL
|
Som ketamin (se herover)
Dobbelt så potent som ketamin (se halvering af dosis) |
| Midazolam (GABA) | P (ketamin):
- <60 år: 1-2 mg (IV), 0,07-0,1 mg /kg (IM) - >60 år eller kronisk syge: 0,5-1 mg (IV) eller 0,025-0,05 mg / kg (IM)
S: - <60 år: 2-2,5 mg (IV) – tillæg 1 mg p.n til effekt (max 3,5-7,5 mg) I: - <60 år: 0,15-0,2 mg/kg (0,3-0,35 mg/kg uden præmedicinering) - >60 år / kronisk syge: 0,05-0,15 mg/kg (0,15-0,3 mg/kg uden præmedicinering)
An: 60-90 sek
Du: 15-30 min |
5 mL sprøjte med 1 mg/mL eller 5 mg/mL | Patient taber luftvejen på vej til CT
- Mulighed 1: BVM og eventuelt intubation eller vente til midazolam går ud - Mulighed 2: Reversering med flumazenil
Anvendelse af flumazenil: - Tjek inden anvendelse: 1) Ingen risiko for epilepsiske anfald (da GABA blokade gør, at vi ikke kan behandle det), 2) Ingen alkoholmisbrug- eller benzodiazepin anvendelse, 3) ingen akut intoksikation (særligt ikke blandet intoxikation med >1 stof) - Patienten som ikke har nogen af overstående, kan gives flumazenil . Doser som naloxon i små refrakte doser til effekt |
Ca x5 så potent som diazepam (grov tommelfingerregel)
10 mg diazepam IV modsvarer ca 1-2 mg IV midazolam
Særligt god til sedering af højrisiko patienter til PSA og/ eller urolige patienter inden CT (da man har antidot)
Særligt god til behandling af emergence ved ketamin (enten som præmedicinering eller under emergence fæomenet) |
Muskelrelaxantia
For gennemgang af muskelrelaxantia, se appendix
| Muskelrelaxantia | ||||
| Stof | Dosering | Sprøjte | Eksempel | Kommentar |
| Suxametonium
(celokurin) |
1-1,5 mg/kg
An: 45-60 sek Du: 5-15 min
|
2 mL sprøjte med 50 mg / mL
|
80 kg person
- 1,6-2,4 mL (ofte afrundet til 2 mL) |
- Kendt og anvendt
- Laryngospasme behandling - Fordel med klinisk feedback ved effekt (patienten har fascikulationer når effekt indtræder) - Øger K+ 0,5-1 mmol/L (CAVE hyperK+) |
| Rocoronium (esmeron) | 1-1,2 mg/kg
An: 1-1,5 min (hurtigere ved højere dosis)
Du: 30-60 min, ofte 30-40 min
|
5 mL sprøjte med 10 mg / mL
|
- Få bivirkninger
Laryngospasmebehandling - Lidt langsommere anslagstid - Ingen klinisk feedback - Antidot findes (sugammadex (bridion)) |
|
| Sugammadex (Bridion) | 16 mg/kg IV ved hurtig reversering
An: 1-1,5 min |
- kan ikke gives ny dosis af rocoronium i ca 24 timer | ||
Opioider
| Opioider | ||||
| Stoffer | Dosering | Koncentration | Eksempel | Kommentar |
| Fentanyl | 50-600 mikrogram (1-3 µg / kg) – induktionsdoser op til 10 mikrogram/kg
An: 10 sek, men først fuld effekt efter 3-5 min
Du: dosisafhængig = 30 min på 1-2 mikrogram/kg fx 180 mikrogram Vs 6 timer ved 100 mikrogram/kg (induktionsdosis)
|
5 mL sprøjte med 50 µg / mL
|
80 kg person
- Ung: 3 mL - Ældre: 1-2 mL
|
Reduktion af dosis ved ældre og små personer (som ved al morfin – start low, go slow)
(100 µg = 10 mg morfin ækvivalent) |
| Alfentanyl (Rapifen) | Bolus 0,5-1,5 mg (7-15 mikrogram / kg) ved induktion
An: 0,5-1 mg ses effekt på 10-30 sek
Du: 15-30 min ved 1 mg |
2 mL sprøjte med 0,5 mg/mL | Har hurtigst anslagstid, og kort duration, hvilket gør den optimal til behandling af laryngoskopi-inducerede smerter og er ude af kroppen kort efter når tuben er lagt | |
Intranasal fentanyl (og ketamin)
Case: 3 årigt barn kommer skrigende ind med sin mor på akutmdtagelsen pga en brækket arm. Din akutmodtagelse er ikke normalt børn, men de her hér nu – kommet ind fra gaden selv.
Kilder
- The Art of Procedural sedation In the ED (youtube, Emergency Medicine London)
Intranasal smertelindring- og sedering anvendes særligt ved børn, hvor det er et overgreb, at sætte en PVK, og kan anvendes enten som hurtig smertelindring- og/eller til egentlig proceduresedering ifb mildere frakturer / reponeringer. Ved større reponeringer kræves regelret PSA eller udførelse på OP. Denne rute , når anvendt rigtigt, er ikke dårligere end IM eller IV
Ketamin og fentanyl er hyppigst anvendt (her gennemgås fentanyl):
- Anvendelse: Særligt smertefulde procedure hos børn eller smertelindring i triagen inden PVK (eller hvis man ikke ønsker at give PVK)
- Dosis: 2 microgram/kg (voksne og børn)
- Bivirkning og monitorering:
- Resp depression = naloxone IM eller intranasal
- Monitor : sovende patient = sat måler og RF måling , vågne = ingenting
- Metode og tips
- giv rigtig dose (1,5-2 mikrogram/kg - anvend højere dose)
- Giv ved første dosis 0,1mL mere end forventet (pga deadspace i sprøjten) første gang du anvender den sprøjte
- Anvend høj koncentration / lav volumen af fentanyl (lav volumen fx 50 mikrogram / mL)
- Aerosol / sprøjt ind Max 0,3-0,5 mL ad gangen fordi mere kommer til at løbe ned i halsen / ikke ordentligt aerosolizeret
- Snyd næsen inden og giv i alternerende næsebor
- Onset 5 min (peak 7-10 min)
- Eksempel på udregning: Fx 44 kg barn = 88 mikrogram (afrundet til 90) , svarer til 90 mikrogram delt emd 50 mg/mL = 1,8 mL + 0,1 mL desdspace ved første skud = 1,9 mL (fordelt på 4-5 doser så du max giver 0,5 mL/dose og, hvor første dose har 0,1 mL ekstra pga deddpace ). Dette giver 4 doseringer med hhv 0,5 mL (venstre næsebor) + 0,5 mL(højre næsebor) + 0,5 mL (venstre næsebor) + 0,4 mL (højre næsebor)
Sympatikomemetika (inotropika og vasopressorer)
”The quality of evidence differs greatly between several comparisons, but in summary, evidence is insufficient to prove that any of the vasopressors at assessed doses are superioer over others in terms of mortality…The choice of the specific vasopressor may therefore be individualize and left to the discretion of the treating physician. Factors such as experience, physiological effects, drug interactions with other therapeutics, availability and cost should be considered”
Gamper et al, 2016 – vasopressors for hypotensive shock, Cochrane systematic review
Sympatikomemetika er noget – lidt som avanceret luftvejshåndtering – som er en hot potato af et område i Danmark, og jeg tager det med pga vigtigheden som international akutmediciner at kende til. Desuden anvender / optarter vi adrenalin (IM anafylaksi og IV hjertestop), isoprenalin (ekstrem bradykardi) og måske endda snart noradrenalin (fx sepsis) Nedenfor stående tabel er langt fra fyldestgørende for området ”sympatikomemetika”, og er med RSI & PSA som anvendelsesområde.
For oversigt over sympatikomemetika for akutmedicineren, findes følgende gode video- og FOAM kilder:
- Rebellion: https://www.youtube.com/watch?v=w5ihXdmdmKU
- Pulmcrit / EmCrit: https://emcrit.org/ibcc/pressors/
- MedCram: https://www.youtube.com/watch?v=zf28Rjbu3VM
- LITFL: https://litfl.com/inotropes-vasopressors-and-other-vasoactive-agents/
- Strongmedicine: https://www.youtube.com/watch?v=WHGURz11-nE
For oversigtstabeller over sympatikomemetika, se LITFL eller pulmcrit kilderne, samt cardio.dk (akut hjertesvigt, tabel 4.1 )
I Sverige anvendes sympatikomemetika på såkaldte IMA afsnit, og mere og mere på akutmodtagelserne af akutmedicinere for specifikke indikationer. Jeg har derfor nogen erfaring med stofferne, og ud fra FOAM- og kollegaers / egen erfaring kommer her nogle tips for anvendelse
- Perifær anvendelse: Det var tidligere sagt, at sympatikomemetika ikke måtte anvendes i PVK, men altid krævede CVK pga risiko for extravascering. Der findes nu studier (https://first10em.com/peripheralperssors/ + https://first10em.com/update-on-peripheral-vasopressors/ ), der indikerer, at det formentligt ikke er så farligt med perifære pressorer som tidligere tænkt, og anvendelse af fx NA (Noradrenaline) på akutmodtagelsen i kortere tid (nogle timer) er vidt accepteret i dag
- Fluid responsiveness Vs vasodilatering: Nogle former for shock (fx neurogent, kardiogent og vasodilatorisk ifb sepsis) vil kræve sympatikomemetika tidligt i stedet for at give væske alene – særligt, hvis patienten ikke er fluid tolerant (se denne video for diskussion af dette ret komplekse emne)
- Doser og receptorer: Josh Farkas (pulmcrit) plejer at nævne, at ikke findes nogen max dosis af pressorer, og selvom det ser flot ud med hvilke receptorer som trigges af hvilke lægemidler i tabeller som den han selv har lavet i linket herover, så er de langt fra det virkelige billede. Den individuelle patient kan reagere forskelligt og man er derfor bedst tjent med at give et stof, og derefter følge responset på parametre fx SBP, Puls m.m og se om den ønskede effekt intræffede. Bemærk desuden, at outcomet af behandlingen jo er ”MOOs” (monitor orienteret outcomes), og vi i princippet ikke er interesseret om fx SBP stiger , men kun så længe at det korrelerer til patientens overlevelse- eller reduktion af morbiditet (POO: patient oriented outccomes).
- Komplekst sammenspil: Vær desuden opmærksom på, at bare fordi fx phenylefrin øger blodtrykket (pga øget perifer vasokonstriktion), så gør den det, på bekostning af at hjertet må arbejde hårdere imod højere afterload, hvorfor cardiac output kan falde. Kroppen er kompleks, akutte situationer- og kroppens feedback mekanismer i disse, er noget vi ved meget lidt om, og sjældent kan forudsige. Dette tillægger endnu et point til Josh Farkas’ argument om, at vi altid må forsøge med en pressor udfra bedste apriori bedømning ud fra recepterprofil, men at vi må monitorere responset nøje, og skifte bane ved forkert effekt. Vi må desuden ikke stirre os blindt på blodtryksstigning (som ved phenylefrin eksemplet), hvis CO stigning er det vi egentlig ønsker i den kliniske situation.
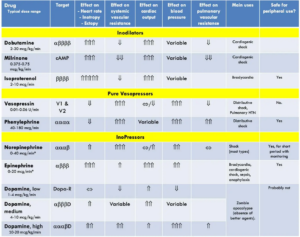
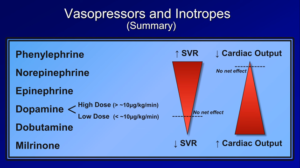
Når det er sagt, så kan det være relevant at kende lidt til de forskellige recepterer som påvirkes. Sympatikomemetika udøver sin ønskede effekt på hjertet og kar, igennem at ramme en række receptorer mere- eller mindre specifikt. En groft forsimplet oversigt er følgende:
- Alfa1: Vasokonstriktion
- Beta2: Vasodilatation (og bronkodilatation)
- Beta1: Påvirker hjertet (positiv inotropi = slår hårdere + positiv kronotopi = øger HR)
- Andre recepterer fx dopamin (D) og Vasopressin (V1) har andre effekter, som er udenfor denne blogs emne område
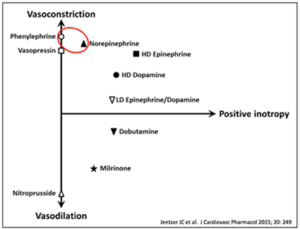
Den bedste og mest overskuelige gennemgang af dette, findes i MedCram videoen herover. Forskellige vaso-aktive lægemidler har forskellig affinitet og selektivitet til overstående receptorer, og kan groft opdeles i grupperne baseret på om de ”presser” (vasokonstriktion eller ”pressorer”), ”dilatrerer ” og om de yder inotropi:
- Vasopressorer (primær alfa1 effekt – fra stærkest til svagest affinitet: Vasopressin, Phenylefrin, Vasopressin, NA, højdosis Adrenalin): Man kan tro, at vi bare burde anvende vasopressin eller phenylefrin, men problemet er det tveæggede sværd. Når vi vasokonstringerer, risikerer vi også at stoppe flowet til endeorganet. Stærk affinitet, er altså klinisk ikke altid det vi ønsker
- Vasodilatorer
- Ino-pressorer (Både Alfa1 og Beta2 affinitet – lav dosis adrenalin har primært beta1 affinitet, imens man får mere og mere alfa1 affinitet med øget dosis. En lavdosis adrenalin er derfor primært en inopressor, hvorfor den anvendes ved hypotension med bradykardi. Isoprenalin, som vi jo anvender ved bradykardi kan tænkes som ”adrenaline” på steroider hvad angår beta 1 påvirkningen. NA falder også indenfor denne gruppe pga dens blandede affinitet)
- Ino-dilatorer (Af de midler akutmedicineren skal kende, falder isoprenaline indenfor denne kategori, da den er svagt vasodilaterende)
Teoretisk set (hvilket som nævnt herover, ikke nødvendigvis altid korrelerer til patienten foran dig), så er følgende drugs derfor førstevalg i forskellige situationer
- Shock
- Hypovolæmisk shock: Væske / blod + stop blødningen ((endnu) ingen plads for vasopressorer i blødning-hypovolæmi, medmindre neurogent shock mistænkes)
- Obstruktivt shock
- LE: Vasopressin (den pressor, med teoretisk mindst presso effekt på det pulmonale tryk, og samtidig giver ”pressor” effekt), alternativt NA (se her, og Sara Cragers EmCrit forelæsning for detaljer ) +/- Lokal vasodilatation i lungerne ved ilt (har vasodilatoriske effekt i lungerne), samt fx inhaleret nitroglycerin m.m
- Øvrige obstruktive shock: Løs årsagen
- Non-arytmogent Kardiogent shock (se cardio.dk + https://emcrit.org/ibcc/chf/ + https://emergencymedicinecases.com/cardiogenic-shock/ ):
- Hypotension: Teoretisk set er Ino-dilatoren Dobutamine formentlig et godt førestvalg pga inotropi (øget CO), og reduktion af afterload (gennem SVR reduktion). I praksis findes dog en lang række andre midler som ofte anvendes herunder NA. Milrinone kan teoretisk anvendes som førstevalg, hvis patienten er betablokker behandlet, da dobutamine i såfald ikke virker, hvorimod Milrinone virker på anden receptor.
- Svær hypotension: Dobutamin (og andre ofte nævnte førstevalg som milrinone med lignende profil), vil reducere afterload ved at vasolidatere (= ino-dilatorer), og har dermed risiko for at sænke blodtrykket. Ved svær hypotension, kan forbehandling med en pressor fx NA eller Vasopressin overvejes inden man anvender inotropika
- Vasodilatorisk shock
- Sepsis: Nordadrenalin (NA) à når dosis øget til 10-15 microgram/min overvejes tillæg af bl.a vasopressin
- Anafylaksi: Adrenalin 1 mg/mL IM -> dubbeltspädet (0,01 mg/mL) adrenalin i 1-3 mL bolus doser indtil effekt
- Induktionsmiddels vasodilatering (overgående – særligt propofol, men til hvis grad alle induktionsmidler, selv ketamin): Phenylefrin (eventuelt adrenalin dobbeltspädet, hvis bradykard) – argumentet med phenylefrin er, at den rene vasodilatoriske effekt skabt af induktionsmidlet, kan modvirkes selektivt med phenylefrin
- Addisons: Hydrokortison 100 mg
- Udifferentieret shock: Kontroversielt, men NA vil nok være manges go-to vasopressor
- Andre kliniske situationer
- Svær astma, hvor inhalation er ineffektiv: betastimulation via enten intravenøs B2 agonist fx terbutalin (selektiv b2 agonist) eller IV adrenalin (uselektiv beta agonistI
- Bradykardi: Behov for beta1 effekt for at ”sparke” hjertet i gang og øge HR, hvilket adrenalin, eller endnu bedre isoprenalin er bedst til
Overstående grupper kan grafiskt illusteres således:
Et kort ord om laktat: Kort til sidst blot et ord om laktat. En nuanceret forståelse af laktatstigning kan fås gennem Cliff Reids video på området. Vær opmærksom på, at laktat nok nærmere bør tænkes som høj adrenerg load- og metaboliseringen af laktat er vigtig at tænke på, mere end iskæmi (selvom de to kan være korreleret, så er det en snæver forståelse). Dette forklarer hvorfor laktat fx er forhøjet ved leversygdom, hyperventilation, opkastning m.m. Det er vigtigt at forstå, at når vi giver adrenalin (fx ved anafylaksi), forventer vi derfor også at laktat er højt
https://www.youtube.com/watch?v=TuvKcplVQLg
Det korte svar:
- Alt i alt, så skal akutmedicineren primært kende til NA (da den er førstevalg eller andetvalg i næsten alle shock tilstande som ikke responderer på væske) og Adrenalin (og dens doseringer og fortyndningsmåder nævnt herover), samt måske phenylefrin ifb RSI.
- Som tommelfingerregel gives adrenalin ved hypotension med bradykardi, imens phenylefrin gives ved ren vasodilatering pga propofol uden bradykardi (fx ved elkonverteringen af AFLI, hvor patienten synker lidt i tryk pga propofol)
| Sympatikumemetika | ||||
| Stoffer | Dosering | Koncentration | Eksempel | Kommentar |
| Adrenalin (dubbeltspäd) | Bolus: 0,01-0,03 mg (1-3 mL) i små refrakte doser til effekt | 0,01 mg / mL i 10 mL sprøjte eller 100 mL flaske (se blandning herover) | 1 mg/mL blandes i 100 mL glukose | Særligt velanvendt ved samtidig hypotension OG bradykardi (tænk adrenalin er meget som isoprenalin som anvendes ved bradykardi)
Lav dosis: Beta > alfa effekt Høj dosis: Alfa > beta |
| Fenylefrin | Bolus: 0,05-0,2 mg (0,5-2 mL) i refrakte doser
An: 30 sek Du: 5-10 min |
0,1 mg/mL i 5 mL sprøjte | Anvendes som førstevalg ved hypotoni pga profopol. Selektiv alfa-effekt gør, at der ikke er effekt på hjertet i samme grad som ved adrenalin (= anvendes ved isoleret hypotension uden bradykardi) | |
| Efedrin | Anvendes elektivt, anvender patientens depot af adrenalin til at øge trykket. Har formentlig ingen plads ved RSI, da patientens allerede har frisat sit adrenalin pga akut situation | |||
| Noradrenalin | Startdosis: 0,02 mikrogram / kg / min (kan titreres til relativt max 0,2 mikrogram/kg/min) | 2 mL NA (1 mg/mL) opblandes i 48 mL glukose 5% hvilket giver 40 mg/mL | - Førstevalg ved en lang række tilstande herunder septisk- og neurogent shock
- Kan gives i grøn PVK i større kar på armen fx cubitalt, med lav risiko for ekstravasering <6 timer, men skal gerne gives via CVK ved længere behov for infusion - Kan fx kombineres med vasopressin |
|
Eksempler på medicinkombinationer ved PSA og RSI
- Propofol RSI ((Fx dynamisk luftvej på trykstabil patient) – i kronologisk rækkefølge efter hvordan de gives (smertestillende -> induktionsmiddel -> muskelrelaxantia). Alle midler gives hurtigt:
- 1: Smertestillende: Alfentanyl 0,5 mg / mL i 2 mL sprøjte – hele sprøjten kan gives
- 2: Induktionsmiddel: Propofol , 20 mL sprøjte, 10 mg/mL med fx 14 mL (70 kg, ukompliceret patient). Ved kompliceret patient gives fx halve dosis, således 7 mL, og er patienten for let sederet, og kan blodtrykket holde til det (evt suppleret med sympatikomemetika), gives 2-4 mL til ønsket effekt
- 3: Muskelrelaxantia: Fx Suxamethonium 50 mg/mL i 2 mL sprøjte. Hele sprøjten kan gives
- 4: Sympatikomemetika: Ved bradykardi (adrenalin), ved takykardi (phenylefrin) – gives ved behov i små refrakte bolusdoser, eventuelt som præ-medicinering, men ellers ved behov ifb propofolrelateret trykfald
- Esketamin RSI
- 1: Smertestillende: behøves ej pga ketamins smertestillende effekt
- 2: Induktionsmiddel: Esketamin, 2x 10 mL sprøjte med 14 mL (70 kg)
- 3: Muskelrelaxantia: som herover
- Propofol PSA (fx subakut / elektiv Elkonvertering af AFLI)
- 1: Induktionsmiddel: Propofol, 20 mL sprøjte, 10 mg/mL med fx 7 mL (70 kg, ukompliceret patient) – ved kompliceret patient med få marginaler (fx skrøbelig patient med ASA 3), gives fx 1/4 til 1/2 dosis fx 3 mL og siden 1-2 mL ved behov
- 2: Adjuvant ampuller står klar med optrækningskanyle, men ej knækket, såfremt RSI behøves udføres
- Esketamin RSI (fx hypoksiske og hypotensive traume patient)
- 1: Induktionsmiddel: Esketamin 10 mL sprøjte med 5 mg/mL med fx 14 mL (70 kg, ukompliceret patient)
- 2: Anxiolytika: Midazolam 1-2 mg gives som præmedicinering for at reducere risiko for emergence. Desuden er patienten i roligt rum / stemning og ketaminen gives over længere tid
- 3: Adjuvant ampuller – som ved propofol PSA, særligt atropin eller robinul pga hypersalivation
Valg af induktionsmiddel
Som illustreret herover, så er det valget af induktionsmiddel der er vigtigt – med hvert induktionsmiddel følger adjuvanter, som en pakke, og doseringen af disse er mindre vigtige ifb RSI, da man alligevel håndterer luftvejen og en lidt højere dosis ikke er problematisk.
Her følger situationer, hvor man klassiskt vil overveje de forskellige induktionsmidler:
- Hypotensionspatient: Ketamin (særligt traume uden intrakraniel blødningsmistanke) eller propofol i reduceret dose
- Øvrige: Propofol
Størrelse på ting, og forberedelse af dem
Ved børnestørrelser anbefales CoPE appen eller WETFLAG mnemonikken
Her følger små fif og størrelser til diverse adjuvanter til A-håndtering. Størrelser er blot tommelfingerregeler, og den kliniske situation kan betyde, at man behøver at gå en eller flere størrelser op- eller ned
- Sug: Der findes to slags sug – et blødt sug, og et stift ”heavy duty” sug (yankauer). Begge sug tilsluttes 20-25 kPa
- Yankauer sug: Suger konstant uden man trykker på noget. Anvendes til aspiration / opkastning og Salad-teknik ved ”dirty airway”
- ”bløde sug”: Suger kun når man holder ventilen inde. Kan anvendes til at suge i tuben eller vissa LMA’er fx iGel, hvis aspirat er kommet ned. Kan desuden anvendes til sugning ved ”basal airway”
- Tube (forsimplet: 7 til kvinder, 8 til mænd)
- Tube størrelse mænd: 7,5-8,5 (dog stor variation)
- Tube størrelse kvinder: 7-7,5 (dog stor variation)
- Hvor langt skal tuben ned?
- Tuben er markeret med to sorte streger, hvorimellem stemmebåndene skal være placeret. Der findes regneregler som dog ikke i større grad anvendes – fx patientens højde i cm / 10 + 5. Fx 190 cm / 10 = 19 + 5 = 24. Ved tandrækken, skal man altså ca være ved 24ende centimeter af tuben ved dette individ
- Kommentarer:
- Med øget tubestørrelse øges både diameter og længde af tuben)
- Tuben kan være med eller uden stilet. Kører man uden stilet, anvender man i stedet ”bougie”. Personlig smagsag om man synes bedre om bougie eller stilet – nogle studier tyder på, at for nybegyndere er bougie bedre at anvende som eneste teknik, som har høj succes hver gang
- ”straight to cuff”: vælger man, at anvende stilet i tuben, skal man bøje stilletten minimalt. Man taler om ”straight to cuff” (tuben er ikke bøjet før ”cuffen” starter. Dette giver tuben en karakteristisk ”hockey stick” udseende. Bøjningsvinklen er optimalt ca 25-30 grader. Forskellig grad af bøjning kan dog være nødvendig ved visse patienter, og ved visse typer laryngoskop
- Videolaryngoskop stilet: Til visse videolaryngoskoper fx C-macs D-blade, medfølger speciel metal-stilet som skal anvendes
- Stilettens længde i tuben: Stilletten må ikke være presset længere ind, end at det er tubens plastik der leder. Stilletten skal altså ved intubationsforsøg altid være lidt gemt inde i tuben
- LMA / SGA fx iGel: De fleste kræver en str 4 (50-70 kg), men ellers str 5 (70-100 kg) eller str 3 (30-50 kg)
- BVM maske: maskestørrelsen findes ved at ligge masken på patientens mund – masken som præcist dækker mundvigen, er rigtig størrelse (ser ofte for lille ud, men fordi man trykker masken imod munden, vil der være et tight seal)
- Blade DL (direkte laryngoskopi): Der findes to slags blade Macintosh (C, som i maCintosh = kurvet) og Miller (l, som i miller = lige)
- Macintosh: Macintosh blades anvendes ved DL som default, og er designet til at ligge i vallecula, bagved foran epiglottis. Findes i forskellige størrelser, hvoraf størrelse 3 og 4 er hyppigst anvendt. Dr Chrimes har følgende video om hvilken man skal vælge: “use shortest blade that is long enough” , da det kortere blad, giver dig bedre mekanisk styrke end det længere blad https://m.youtube.com/watch?v=gYxwhEmYb9w
- Miller: Miller blades er for akutmedicineren intet man behøver kunne. Miller blades er designet til at ligge PÅ epiglottis og ikke i vallecula
- Blade VL (videolaryngoskopi) (fx cmac eller glidoscope) : der findes generelt 2 slags blade
- Macintosh = som DL macintosh
- Hyperangulated (D-blade) = disse er enormt letanvendte, og har man D-blades som akutmediciner, er det formentlig dem, man skal anvende som førstevalg. Kan kræve speciel stillet (se George Kovacs videoer om bougie for nuancer om bougie placering ved disse blades)
- OPA (oropharyngeal airway / tungeholder / svalgtube): ”hårdt til hårdt” (udmål fra tandrækken til angulus af mandiblen)
- NPA (Nasopharyngeal airway / næsetrumpet / näskantarel): ”blødt til blødt” (udmål spidsen af næsen til øreflippen)
Om glidemiddel: Ved NPA er det nødvendigt at applicere bedøvende middel, således at NPA’en accepteres længere tid og glider bedre ind (hjælper ikke til bedøvelse ved indsætningen). Som tommelfingerregel, hvis man skal applicere gel på noget rørformet som skal ind i patienten, så undgå at gele selve rørets mundstykke / endestykke til, da det bare risikerer at havne i luftvejene.
En størrelse over og under: Pga variationen af størrelse beskrevet herover, er det som regel en god idé at have en størrelse større- og mindre end man tror , særligt med NPA, OPA, tube og muligvis LMA.
Om systematik i forberedelse af materiale: Vi skal i næste afsnit tale om RSI / PSA og alt det man behøver for at kunne gennemføre dette. Der er mange ting, man skal have til dette, og i stedet for en tjekliste, er følgende ”dump kit” blevet foreslået, som en god måde at få tingene hurtigt på plads så man kan koncentrere sig om ”at finde hullet”:

