Disclaimer: Denne blogs formål er at sprede viden til forbedring af patientoutcomes bedside og forberede klinikere på nogle af de kommende problemstillinger ifb en pandemi med COVID-19. Dette er “ekstra curiculum” og skal betragtes som inspiration til diskussion. Vær kritisk for alt jeg skriver, som altid. På alle tidspunkter gælder lokal information på dit eget hospital / lokale infektionsmedicinske afdeling, og retningslinjer fra styrende nationale som sundhedsstyrelsen og SSI, og internationale organer som WHO. Bloggen her pga hastigheden af udviklingen, skrevet med færre gennemgangslæsninger end tidligere blogs, så undskyld for fejl og minde elegante beskrivelser.
Opdateret d. 20 marts 2020 kl 23
- Opdateringer 15 marts – se under pågælende undermener:
- Avanceret luftvejshåntering: Restriktion om anvendelse af NIV / NHFO for coronamistænkte patienter pga risiko for aerosolspredning. Vent på dansk guideline der er i gang med at udformes, og tjek http://covid19nu.dk/ for detaljer
- Hvad kan vi forvente – et kig på Italien og ind i en sandsynlig fremtid: Ny vigtig kilde tilføjet fra interview fra Italien (St emlyns) – bemærk særlig regnestykket om pladsforhold
- Opdatering 18 marts – se under pågælende underemner
- Prognose og risikogrupper: Tilføjelse af kategorien “risikogrupper” og opdatering af risiko for spædbørn, sundhedspersonale og gravide
- Opdatering af “hvad kan vi forvente”: ITA-tabel pladsoversigt for hele Europa
- Opdatering 20 marts
- ekstra kilder under CT – https://pulmccm.org/uncategorized/an-illustrated-guide-to-the-chest-ct-in-covid-19/
- ekstra kilder under “vigtigste kilder” (RCEMlearning: https://www.rcemlearning.co.uk/foamed/rcemlearning-coronavirus-covid19-tips-and-resources/#1584471976494-6a9556be-b648 )
- checkliste for at forberede sig
- Wellbeing
Information om COVID-19 fornyes fra dag til dag, og at skrive i større detaljer om sygdommen er derfor Sisyfos arbejde for en kliniker (og flere har allerede gjort dette arbejde bedre end jeg nogensinde kunne).
Et knudepunkt er diskrepansen mellem det som de store nationale organisationer kommer ud med, og det vi som klinikere møder bedside. Jeg vil med det samme sige, at mine erfaringer er fra Sverige, Stockholm – og vi har haft en lidt mere konservativ holdning til COVID-19 jævnført med Danmark, indtil de seneste dage.
Så mine kliniske erfaringer er måske ikke de samme som jeres, andre har gjort et bedre arbejde end mig og de nationale organer i Danmark og Sverige er begyndt at komme ud med klar information – og information opdateres hele tiden, så det jeg skriver nu kan være forældet i morgen.
Med de forbehold tænkte jeg måske alligevel jeg kunne bidrage med, var at dele den information der kunne være relevant for klinikere bedside, som en plan for hvad vi skal være opmærksomme på i de kommende uger / måneder. Jeg forsøger at gøre min information så generel så mulig, så den er gangbar så længe som muligt, da jeg ikke får opdateret denne blog regelmæssigt for tiden
Nogle af de vigtigste FOAMed referencer som for klinikere kan være gode at kende til, da de løbende opdateres, er særligt denne:
https://criticalcarenorthampton.com/2020/03/08/covid-19-your-one-stop-resource/
Og i øvrigt disse
- https://www.stemlynsblog.org/covid-19-preparations-in-virchester-st-emlyns/
- https://emcrit.org/ibcc/covid19/
- https://rebelem.com/covid-19-the-novel-coronavirus-2019/
- https://www.stemlynsblog.org/covid-19-podcast-from-italy-with-roberto-cosentini-st-emlyns/
- Remuzzi et al, 2020: COVID-19 and Italy: what next?
- https://jamanetwork.com/journals/jama/pages/coronavirus-alert
- Medmastery youtube, COVID19 series
- https://www.rcemlearning.co.uk/foamed/rcemlearning-coronavirus-covid19-tips-and-resources/#1584471976494-6a9556be-b648
Disse er også hovedreferencerne til denne blog
Hvor længe varer det her?
Ifølge prognoserne og de matematiske modeller for pandemier, vil dette fortsætte med eksponentiel vækst indtil vi når et mætningspunkt, hvorefter væksten aftager. Lige nu vides ikke, hvornår et mætningspunkt nås, men man har spået et peak i maj / juni, men dette er stadig usikkert.
Dette betyder også, at vi kan lære meget ved at kigge på lande der er ”længere fremme på kurven” / flere uger fremme end vi er (se fx erfaringer herunder fra Italien og Kina)
Taktikken illustreret ved denne figur er gået verden rundt, og er nok det mest sensible respons lige nu: https://i0.wp.com/criticalcarenorthampton.com/wp-content/uploads/2020/03/COVID-Gif.gif?ssl=1
Har du aldrig spillet, spillet “plague” som kan købes for 10 kr på app-store, så kan det anbefales for at få en bedre intuition over hvordan alt dette kan ske så hurtigt, og hvilke variable der er afgørende for spredning (jeg får ingen penge fra dette spil)
Spredningsmønstret opdateres desuden dagligt på et interaktivt kort fra Johns Hopkins: https://www.arcgis.com/apps/opsdashboard/index.html#/bda7594740fd40299423467b48e9ecf6
(se også behandling herunder)
Hvordan skal vi forholde os mentalt?
Jeg synes Andreas Rudkøbing har sagt det godt https://ugeskriftet.dk/debat/coronavirussets-lange-skygge – en anden god kilde til dette er St Emlyns blog (https://www.stemlynsblog.org/covid-19-preparations-in-virchester-st-emlyns/ )
Generelt kan vi sige, at for de fleste af os i vestlig medicin uden erfaring fra øvrige epidemier (Ebola, MERS, SARS) vil det her være nyt. Prioriteringerne vil være anderledes, og formentlig komme til at ligne krigs-lignende / katastrofelignende situationer karakteriseret af ressourcemangel. Alle der behøver hjælp, vil ikke kunne få den, og pladser må reserveres til dem, der har størst sandsynlighed for at vende tilbage til et godt liv og meningsfuldt liv.
Derfor bliver samtale-evner vigtige: https://akutmedicineren.dk/del-2-communication-art/
Og med risiko for at lyde kynisk, kan særligt ”end of life” samtaler kan være af særlig vigtighed: https://emcrit.org/emcrit/semantics-end-of-life-discussions/ + https://www.broomedocs.com/wp-content/uploads/2016/09/Palliative-McEwan.pdf
Kliniske pearls
Præsentation og klinisk billede
Denne infographic fra critical northhampton sammenfatter meget godt, hvad der er ”need to know”, og er et godt eksempel på, hvordan man kan få kritisk information ud på kort tid ved veldesignet layout og omtanke (tiden det tager for én person at lave god information, er tid sparet for alle der skal se den):

og fra EmCrit
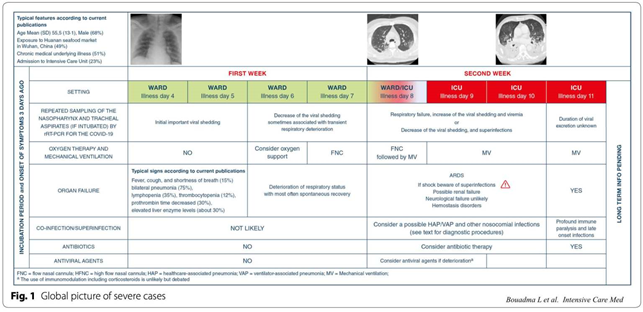
Symptomatologien fra studierne er beskrevet via disse tabeller fra EmCrit:
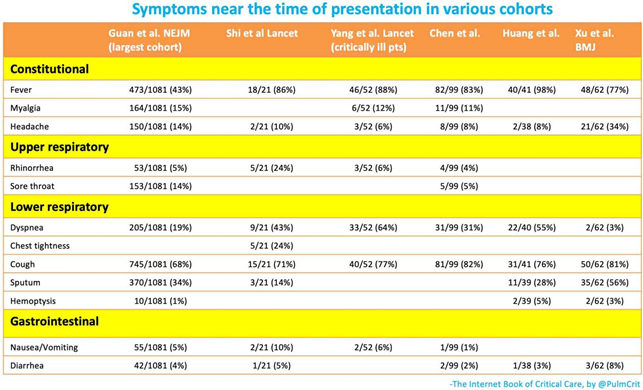
Vær særlig opmærksom på, at GI symptomer kan forekommer før nogen anden slags symptomer ifølge visse kilder (se EmCrit linket herover). Dette har vi ikke med i case-definitionen mange steder, og det kan være noget vi skal overveje.
Blodprøver
Generelt skal diagnosen ikke stilles med normale blodprøver, men differentialdiagnostisk og på indlægningspatienter, kan man være opmærksom på følgende (også i differentialdiagnostisk øjemed). Igen en sammenfatning fra EmCrit:
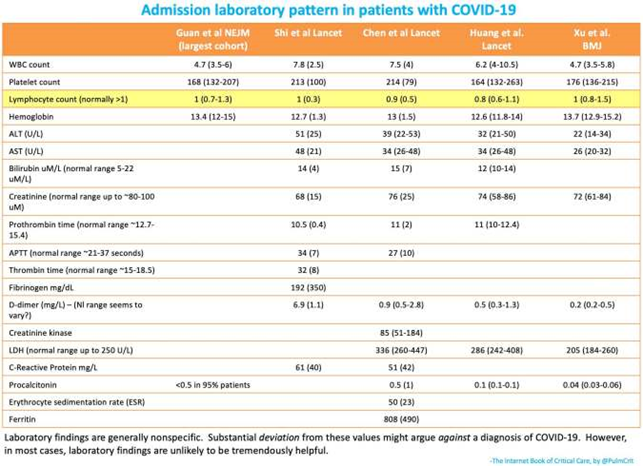
Erfaringer fra Italien beskriver følgende take-home points om det parakliniske blodprøve billede:
- CRP korrelerer til alvorlighed af symptomer og prognose
- Procalcitonin virker til at være normal alene ved viral infektion med COVID19 – er den øget, skal det give mistanke om bakteriel superinfektion
- Ofte har patienten: Lymfocytopeni, evt ændrede levertal med albuminæmi og øget LDH, evt øget CK (særligt ved unge), metabolisk acidose uden laktat
Radiologi og POCUS
Generelt kan man sige om radiologi, at den muligvis kan have en plads som en ”hurtig test”, hvis PCR ikke formår at være hurtig nok som screening.
CT: Den bedste test udover PCR virker måske til at være CT skanningen (se figur herunder). Dog anbefaler man i Italien imod anvendelsen af CT som rutine test, bl.a pga tiden det tager at udføre, samt risikoen med smittespredning på radiologisk afdeling er stor. se også https://pulmccm.org/uncategorized/an-illustrated-guide-to-the-chest-ct-in-covid-19/
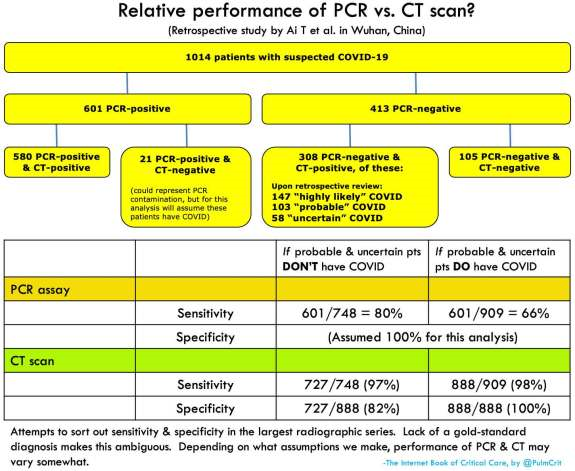
Normal Røntgen af thorax: Et alternativ kan være normalt røntgen af thorax (mobilt ”røntgen på stuen” eller på ”alarm rummet” eller i ”triagen”), som dog ikke har samme sensitivitet og specificitet.
Det klassiske radiologiske billede er delt på twitter af italienske radiologer: https://twitter.com/i/status/1235667745276035072
POCUS: Det er fortsat uklart om POCUS har en specifik rolle i corona-diagnostikken. Personligt tror jeg snarere den kan gavne fordi CT skanningen bliver sværere og sværere at få igennem på respiratorisk dårlige patienter, hvorfor bedside undersøgelser kommer til at være guld værd i differentialdiagnostik. Ifølge Italien beskrives to mønstre på patienterne
- Mønster 1: Diffuse B-lines (dvs mistanke om lungeødem) – responderer på CPAP / PEEP
- Mønster 2: “Basal PLAPS points showing consolidation / parapnemonic effusions / atelectasis where front areas ventilated, rear areas atelectatic = responsive to pronation. Useful in evaluating the effect of high PEEP and managing recruitment manoeuvres” (se italiensk document herunder)
For alle radiologiske undersøgelser gælder det, at
- Klinikken og radiologien ikke nødvendigvis følges ad
- Det klassiske billede er bilaterale symmetriske infiltrater – findes der betydelig asymmetri får man overveje bakteriel superinfektion
Behandling

Ifølge Italienske erfaringer, så er der god effekt af respirator behandling – hvis der findes nok pladser. Der virker mindre plads for NIV medmindre patienten har særlige forandringer som B-lines på POCUS / stasebillede.
Nogle pointer er dog blevet taget op om symptomatisk behandling:
- Overvej antibiotika ved superinfektion (høj procalcitonin, klinisk dårlig / septisk patient, asymmetrisk radiologisk billede)
- Overvej IKKE at give steroidbehandling
- Overvej negativ væskebalance
Kurativ behandling forefindes mig bekendt ikke i skrivende stund. Kandidater for en eventuel behandling har man dog fundet frem til, og forskning pågår (se EmCrit referencen for detaljeret overblik)
- Remdesivir: Ifølge EmCrit virker denne mest lovende, men er endnu ikke tilgængelig og studier pågår
- Lopinavir / Ritonavir: virker til at reducere viral load fra studier i Kina, men endnu uvist om dette korrelerer med POEM / POO (patient orienteted outcomes that matter), som mindre transmission, reduceret mortalitet / morbiditet
- Chloroquin: Anbefales i Kina, men POEM / POO data savnes stadig
Vaccination er under udvikling, men fortsat uvist hvor længe (og effektiv den vil være). erfaringer fra H1N1-vaccinationen i Sverige i 2009 viser, at der kan være højere komplikationsrisiko rate, som må adresseres i befolkningen når/hvis en vaccine bliver mulig – Lundgren 2015: ‘Rhyme or reason?’ Saying no to mass vaccination: subjective re-interpretation in the context of the A(H1N1) influenza pandemic in Sweden 2009–2010)
Avanceret luftvejshåntering
Jeg er ikke luftvejs-jedi og har ikke anæstesiologisk erfaring, men i Sverige forventes akutlæger at kunne håndtere disse ting, og derfor har jeg i min tid i Sverige håndteret patienter med særligt NIV-behandling. Jeg nævner NIV her i detaljer, fordi det kan være noget man skal kunne på akutmodtagelserne i Danmark.
- NIV og “rule of two”: En hurtig tommelfingerregel med NIV er, at der findes to slags patienter (hypoxiske og hyperkapniske) med hver sin behandlingsstrategi – tag en A-gas og du kan putte dem i en af to simplificerede grupper. Bemærk i øvrigt patientens mekaniske arbejde og risikoen for udtrætning uden NIV indenfor de næste timer, i overvejelsen om man skal opstarte tidligt:
- Primært Hypoxiske (lav pO2, men normal pCO2): behøver CPAP / EPAP og ilt (FiO2), og ikke IPAP – fx hjertesvigts/lungeødem patienten. Man kan begynde på 3-5 EPAP, og øge med 2-3 hvert 5-10 min alt efter klinisk respons. Start low og go slow ved patienter der ikke ønsker masken. Bemærk klinisk om patienten begynder at slappe af og få et bedre mekanisk arbejde. Særlig
- Primært Hyperkapniske (normal pO2, men høj pCO2): behøver BIPAP – det vigtige er “delta” dvs forskellen mellem EPAP og IPAP. Patienten med EPAP 5 og IPAP 10 har et delta på 5 (10 minus 5). For at øge denne patients “dose” øger man “delta”, dvs fastholder EPAP, og øger IPAP. Den klassiske patient er KOL patienten.
Ofte vil patienten være en blanding, og man må anvende lidt af begge verdener. Fx vil en patient der har svær hypoxi ofte også begynde at retinere pCO2 på et tidspunkt. Derfor kan man give EPAP som vigtigste behandling, men også sørge for at der findes IPAP (delta mellem EPAP og IPAP). Alt efter kontrol-gasserne, kan man så se om det er den hypoxiske komponent (EPAP og Iltflow / koncentration), eller den hyperkapniske (øge “delta”) komponent man skal ændre på.
For en fantastisk simpel og klinisk relevant gennemgang, se denne video
og for lidt flere detaljer, denne video fra en af mine favorit ressourcer gennem mange år (onlineMedEd)
Case-eksempel: 88 årig kvinde med kendt hjertesvigt, og nu billede af lungeødem, GCS 15 med stort mekanisk vejrtrækningsarbejde. Får nitropust, og opstartes i NIV pga det store ventilatoriske arbejde og risiko for udtrætning, og A-gas med pO2 på 6 uden ilt, pCO2 6,5 og metabol acidose med laktat 4,5. Patienten har et lille ansigt, og der vælges derfor en medium-maske og ved opstart af NIV tjekkes for luftspild klinisk (lyder det til at der luftspild) og ud fra monitorens data. Patienten skal overtales til at få masken på, og vi starter derfor på 5 EPAP, 10 IPAP (pga blandet billede med primær hypoxi), hvor patienten selv holder masken, og når hun accepterer at få den på efter kommunikation og empowerment (holder masken selv, tager selv den på), slapper hun af. A-gas efter 15 og 30 min viser nær-normalisering af pCO2 og metabol acidose, og pO2 i bedring. Indlægges til videre håndtering og svigtoptimering.
Bemærk at ikke alle patienter har lige stor effekt af NIV (primært KOL og lungeødem patienter, men kan forsøges på andre patienter – planlæg for “next step” tidligt ved disse patienter, mhp evt intubation pga højere risiko for behandlingssvigt)
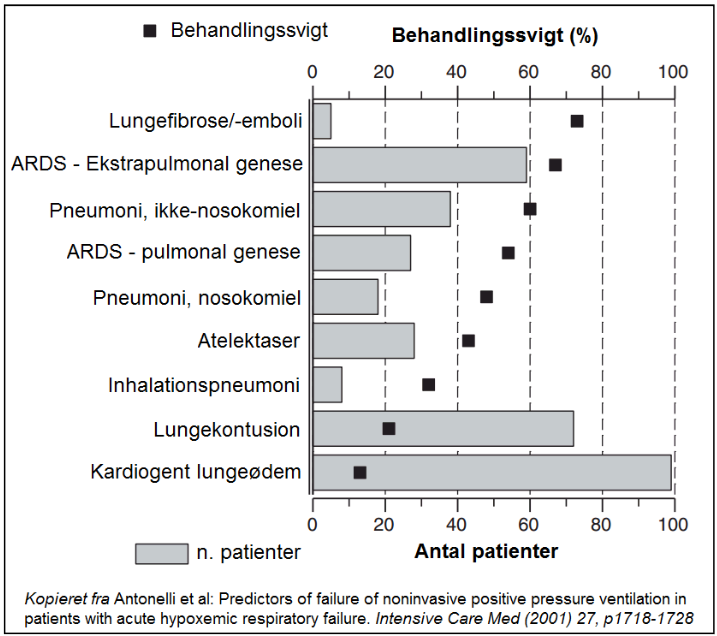
Case-eksempel: Kvinde i 20’erne fra afrikansk land uden kendt vaccinationsstatus med tidligere hovedhalscancer, kommer med 4 dages dyspnø og feber. Ingen kendt astma. SAT 60% i almen praksis tidligere på dagen, hvorfor man ringer 112. På 15 L ilt med reservoir SAT 89%. Ved ankomst stort mekanisk arbejde, og klinisk GCS 13-14 (Ø3, V4-5, M6) og kliniske tegn på udtrætning. A-gas: pH 7,45, pO2 13 (15 L med reservoir), pCO2: 5,2, HCO3- 27 , Klorid 93, Na 121, K+ 2,7, Laktat 2,8. Bedømmes primært hypoxisk, men med stor risiko for udtrætning og behandlingssvigt ved NIV, og anæstesien ringes derfor ned med det samme mhp intubations bedømning. Anæstesien siger nej på baggrund af stabil klinisk situation aktuelt. Indlægges med Optiflow, og overgår til IVA 20 min efter pga behandlingssvigt med gas-tallene. Intuberes på IVA, og overgår efter 1 uge til ECMO pga MRSA sepsis og bilateral pneumokok pneumoni, influenza B positiv.
Se i øvrigt den velgjorte NIV guideline fra DASAIM: http://www.dasaim.dk/wp-content/uploads/2017/03/Retningslinjer-for-behandling-med-Non-Invasiv-Ventilation-2016.pdf
- Intubation: indikationerne er ikke anderledes end normalt, men håndteringen af smittespredning pga risiko for aerosoler gør, at man skal være ekstra forsigtig
Life in the fast lane har lavet denne fantastiske infographic:

- ECMO: Ukendt plads i behandlingen – de fleste ifølge Italienske erfaringer klarer sig på ventilator. Indikationer fra Italienske erfaringer har været ekstrem hypoxi eller udeblivende respons ved intubation alene
Følgende er fra EmCrit

UPDATE d. 15/3-20: Som følge af relevante kommentarer fra flere kollegaer på facebook og i kommentarfeltet herunder – I skrivende stund er der tvivl om hvorvidt man ønsker at anvende NIV og NHFO (nasal high flow oxygen) pga risiko for aerosol-spredning (og evt manglende udrustning i den mængde det kræves i FFP2/3 gruppen som kræves ved sådan exponering). NHFO har også haft risikoen for at tømme hospitalers ilt forsyning (EmCrit). Nogle Italienske kilder angiver, at de anvender NIV og NHFO, men har til NIV en “hjelm” som skulle mindske smitten, men som ikke findes udbredt i Skandinavien og Nordeuropa (st emlyns podcast). I Sverige har vi endnu ikke fået restriktioner på området . Arbejder du i Danmark, vær da opmærksom på opdatering af lokale guidelines som er i gang med at blive udarbejdet
Prognosen for patienter (erfaringer fra Kina, feb 2020)
Erfaringer fra Italien og fra EmCrit taler om et to-faset klinisk forløb – først med en viral load og reaktion på dette, og siden kroppens imunrespons som kan være værre for visse patienter.
Generelt virker erfaringen til, at mortalitetskurven så småt begynder at stige ved >50 års alderen, men særligt efter 60-70 års alderen. Der findes yngre personer iblandt de døde, men i skrivende stund kender jeg ikke til risikogrupper, andet end hvad man logisk kan tænke sig til (immunosuprimerede, svækkede, komorbide unge med kroniske sygdomme) (kilde: EmCrit)
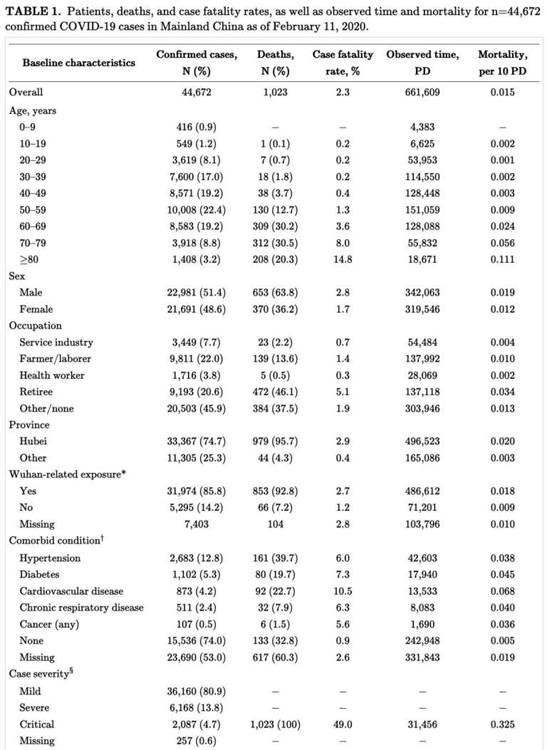
Obs: vi med børn er særligt glade for den optimistiske data om mortalitet for små børn. En erfaring fra katastrofemedicin er, at “det psykologiske stress” ved at gå på arbejde under en katastrofe uden at kende til sikkerheden for vores kære, giver en enorm stress og manglende fokus som behøves i disse krisesituationer for højt-performende personale som vi er som læger.
UPDATE 18/3-20: Nye data fra Kina udkom nyligt om den pædiatriske population. Det beskrives “The proportion of severe and critical cases was 10.6 %, 7.3%, 4.2%, 4.1% and 3.0% for the age group of <1, 1-5, 6-10, 11-15 and ≥16 years, respectively”
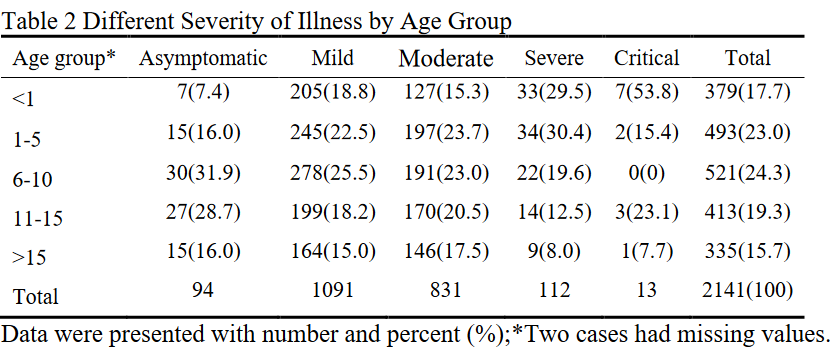
“bare” et barn på 14 år omkom (ingenting skrives om barnets baggrund eller omstændighederne)
Som udgangspunkt virker det ud fra dette ene multicenter studie fra Kina til, at jo yngre et barn er, jo større risiko er der for alvorlige symptomer (usikkert hvordan dette korrelerer med andre virale sygdomme i samme aldersgruppe – vi ved, at en lignene tendens findes for mange andre virale tiltande, så om det er specielt unikt for Corona er tvivlsomt).
Personligt betyder dette for mig, der har en 4 måneders hjemme, ikke noget stort – andet end at jeg forholder mig til de normale forholdsregler hvad angår observation af mit barn (våde bleer, opmærksomhed, vågenhed etc). Har man børn i risikogrupper (præmature eller med diverse komorbiditeter fra lunge/hjerte) er der måske grund til ekstra opmærksomhed, men dette er spekulativt og ekstrapoleret ud fra vores normale viden ved sygdom i denne population.
Pas godt på jer selv og jeres børn
For detaljer, se kilden herunder for selv at danne jeres eget overblik over studiet
Kilde:
Risikogrupper
Indtil videre findes følgende risikogrupper
De originale fra Kinesisk epidemiologisk data (obs ikke nødvendigvis kausalitet)
- Alder >60
- Ukotrolleret hypertension (bemærk, at de med kendt hypertension ofte er velbehandlede)
- Diabetes (type 1 virker til at præsentere med ketoacidose i stedet for lungesymptomer (EmCrit))
- Iskæmisk hjertesygdom (coronary artery disease)
- Kronisk lungesygdom
De “nyere” (mindre sikre) risikogrupper – se forklaring
- Gravide? (ikke studievalideret, men anbefaling i Danmark ud fra pragmatisk skøn – se SST)
- Yngre børn med børn <1 år i højest risiko? (endnu ikke velvalideret, ingen dødsfald, 10% i risiko for alvorlig sygdom ifølge 1 kilde fra Kina – se Dong et al kilden herover)
- Sundhedspersonale? (Ifølge Wu et al, er 15% af “healthcare workers” med corona i deres studie klassificeret som “severe disease”, hvilket er mere end aldersnormalen – mangler dog detaljeret data om alder. “kun” 5 døde dette til trods. Se studie herunder for detaljer)
Kilde
- Wu et al, 2020: Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in China
- Emcrit (Corona bloggen)
- SST
- Folkhälsamyndigheten (sverige)
Hvad kan vi forvente – et kig på Italien og ind i en sandsynlig fremtid

Ekstrem spændende læsning kommer ud fra Italien i disse dage – særligt fordi vi med stor sandsynlighed kommer til at møde samme udfordringer. Dette er ikke peer-reviewed, men delt på twitter og derfor en del af FOAMed. Tag det derfor med det gran salt enhver FOAMed kilde behøver:
https://www.dropbox.com/s/r2ca63ckaimp1f6/COVID%20ITU%20Patients%20Italian%20Experience.docx?dl=0
Update 15 / 3 – 20: Kopi fra St Emlyns Blog (https://www.stemlynsblog.org/covid-19-podcast-from-italy-with-roberto-cosentini-st-emlyns/ )
“In the interest of speed I’m not going to summarise the whole podcast. You have to listen to it all yourself to see what’s relevant to you. These are some of my take away messages.
- Divide your department into resp patients and non-resp patients
- Wear PPE and know how to use it
- You will need clinicians who do not usually work in ED. Train and orientate them now (before you need them).
- Most patients are hypoxic and this responds to O2 and CPAP. You’re going to need a lot of CPAP and how that happens could be tricky. They found hoods the best (Ed – but how many of those do we have?).
- Although hypoxic, patients have good lung compliance.
- They regularly saw diurnal variation with many patients presenting in the early afternoon.
- It’s emotionally exhausting. Prepare yourself and your team psychologically and support them during the pandemic. Roberto’s department has an embedded psychologist.
- Health care worker infections were quite low (because they wore PPE for all resp cases).
- Flow through the department and onto wards is absolutely vital.
- Flow out the the main hospitals to other units that can rehabilitate is vital.
- Decisions for ICU level care were similar to normal (in his hospital)
Et interessant regnestykke findes også i podcasten (2:20-8). Det beskrives at efter den initielle fase, hvor patienter sjældent har pneumoni og ARDS med COVID19, så vil man i kommende faser, opleve et stigende antal med pneumoni, og i risiko for ARDS. Ifølge overslaget fra Dr Cosentini ser de ca 70-80 patienter pr dag med CORONA pneumoni (ikke bare milde symptomer) på et hospital af moderat størrelse (100.000 patienter igennem akutmodtagelsen pr år). Over 10 dage angives at de cirka har set 400 patienter (således er tallene overslag, med en hvis variation fra dag til dag). Indlæggelsestiden beskrives til 7-10 dage hvoraf mange behøver mere end bare ilt (NIV / NHFO / intubation).
Ud fra dette regnestykke kan man over 10 dage se 400 patienter med behov af indlæggelse, hvoraf en stor del nok kan komme til at behøve mere end bare iltbehandling.
Jeg tænker ud fra dette at følgende er essentielt (kommenter gerne om I har andre tanker):
- Hvis der ikke er intensiv pladser nok til at leve op til regnestykket, må disse enten skabes, eller “kreative løsninger” må implementeres (intubation med studerende der ventilerer for hånd som ved polio epidemien? Jeg er ikke anæstesiologisk begavet nok til at vide om dette vil holde for denne gruppe patienters luftvejsbehov) – alternativet er, at vi må gøre noget for at bridge / købe tid for de patienter, der ikke er plads til på ITA, men som ikke bare kan klare sig på ilt. Løsningen kan være NIV / NHFO, men dette medfører egne problemer (som beskrevet herover, og pointeret af kollegaer)
- Flowet af alle andre kritiske patientgrupper (non-COVID-19) koordineres og evt ledes til forskellige sygehuse
- Udskrivningsprocessen skal flyde væk fra hospitalet og måske på andre hospitaler for videre håndtering efter den akutte fase(r) . Dette kan skabe problemer fordi Italienerne advarer imod at udskrive patienter for tidligt pga den eventuelle autoimmune fase af sygdommen (jf tabeller herover)
Medmastery på youtube har lavet denne video, der beskriver hvordan man med matematisk snilde kan lave en forudsigelse
Følger man eksemplet i videoen, har følgende lande følgende data (fra da man testede alle i risikoområder)
- Danmark: 4-9 marts (hhv 15 og 92 smittede, svarende til et x = 2,62, og en fordoblingskonstant på 1,91)
- Sverige: 4-9 marts (hhv 52 og 260 smittede, svarende til et x = 2,32 og en fordoblingskonstant på 2,16)
- Østrig: fordoblingskonstant 2,1
Landende har følgende antal ITA pladser per indbygger
- Danmark: ukendt (formentlig som lidt over Sverige, men under EU gennemsnittet)
- Sverige: 5,8 per 100.000 indbyggere (sv.t 587 pladser)
- Østrig: 23 per 100.000 indbyggere
- EU gennemsnit ca 11 per 100.000 indbyggere
Hvis Østrig ud fra regneeksemplet efter 21 dage opnår 50% af deres pladser på ITA optaget med nuværende tempo, virker det til, at det er noget vi både i Danmark og Sverige er nødt til at forvente også (måske uanset hvor godt vi gør det i den kritiske fase) – også selvom regneeksemplerne ikke er med nøjagtige data. Er man god til at lave grafer, må man gerne kommentere og lave en lignende graf som i youtube videoen for danske / svenske forhold
OBS: bemærk, at ifølge 3redonebrown vidoen i begyndelsen, vil der være et mætningspunkt, som kan påvirkes alt efter hvor gode vi er til at holde reproduktionsnummeret / fordoblingstallet nede
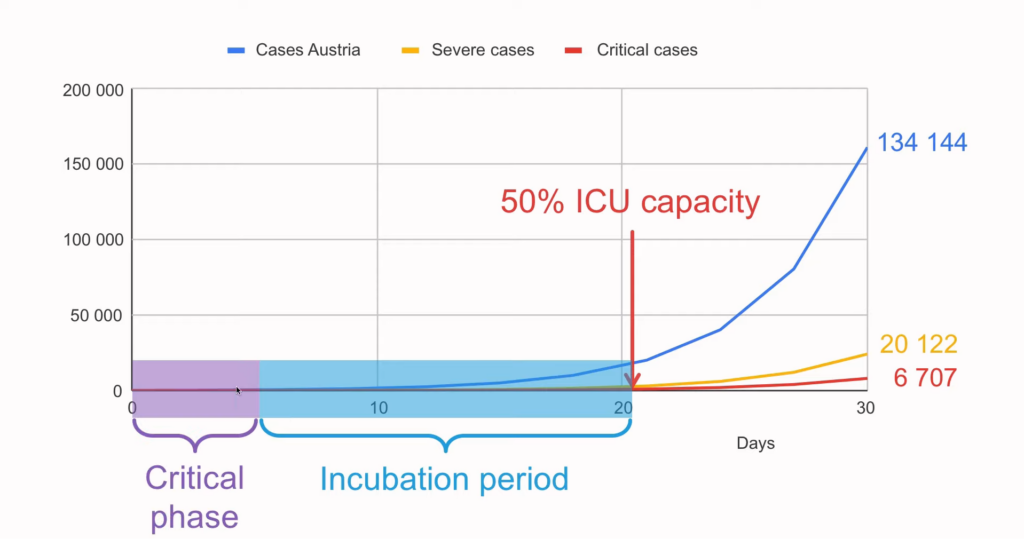
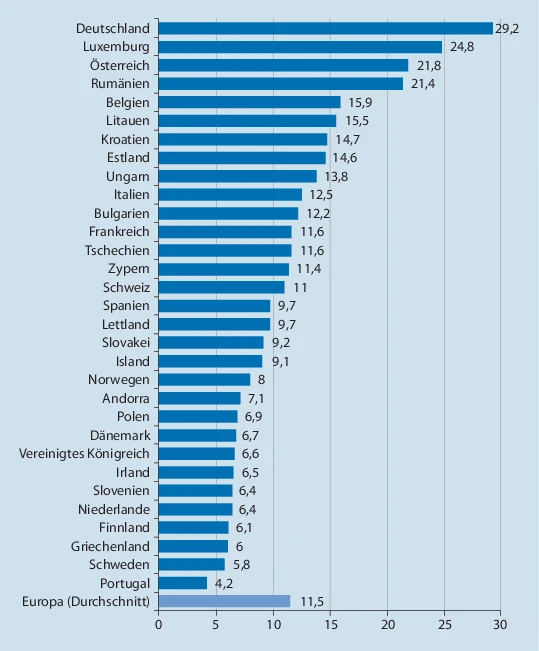
Kilder til regnestykke
- https://sv.wikipedia.org/wiki/Coronavirusutbrottet_2019%E2%80%932020_i_Europa#Italien
- https://samnytt.se/lediga-intensivvardsplatser-minskar-i-sverige-nu-knappt-fem-per-100-000-invanare/
- Youtube – medmastery COVID 19 update 7
- Joannidis et al: Vergütung intensivmedizinischer Leistungen in Österreich –
Fremtidige øvrige udfordringer
St emlyns har lavet rigtig gode overvejelser om det metakognitive elementer, og det anbefales at tjekke deres blog ud: https://www.stemlynsblog.org/covid-19-preparations-in-virchester-st-emlyns/
Elementer, der ikke beskrives, er de samfundsmæssige praktiske problemer. Hvordan får vi som læger passet vores børn, hvis institutioner lukker? (ved nogle katastrofer har man lavet børnepasning på hospitalet). Problemet med at ikke-immune borgere behøver at passe jobs, kan give downstream massive problemer for samfundet. Måske kan løsningen være, at immuniserede bekræftede tilfælde kan begynde at arbejde? Jeg har ingen svar på denne del, og hvis nogen har gode kilder, må de endelig gerne linke dem i kommentarfeltet
Erfaring fra katastrofe-medicin viser dog, at ”pacing” er vigtig (at kræfterne planlægges til at række til en marathon – ikke til en spurt)
Min erfaring fra vagt
Jeg var på nattevagt i går, og 2 timer inden min vagt startede (og jeg sov), fik jeg at vide, at politikken med at teste risikotilfælde nu var ændret radikalt til at kun teste patienter med indlægningskrævende luftvejssymptomer (for at beskytte sygehuset). Dette er unikt for region Stockholm (modsat resten af Sverige) indtil videre, men muligt (om ikke allerede) vil et lignende billede ses i København.
Et af de store problemer på sygehusene har været effektiv kommunikation, og at indsamle den feedback der kommer fra ”gulvet” / frontline personale (hvis du har læst min blog tidligere, så er dette ikke noget nyt problem).
Min anbefalede strøtanker er derfor indtil videre ud fra min egen erfaring på sygehus akutmodtagelse i Sverige:
- Vask hænder grundigt (20 sek!) – påmind hinanden
- Øv dig i at tage beskyttelse-udrustning på og af, gerne med nogen der kigger på første gang(e)
- Hav et ”corona team” / luftvejstriage team som er opøvet i guidelines, teknikken med hygiejne og kliniske scenarier der kunne forekomme
- Øv simulation i hovedet af, hvad du vil gøre i de mest normale scenarier på DIT hospital (gerne med casebeskrivelse fra hospitalets side):
- Mistanke om case på hospitalet / på et flere-personers rum som har været eksponeret for andre patienter / personale
- Patient med svære respiratoriske symptomer på alarmkald som det findes plads til på IVA
- Patient med svære respiratoriske symptomer som det ikke findes plads til på IVA
- Delirøse og psykotiske patienter eller andre patienter, der ikke kan følge isolationsregler så let
- Patienten der nægter prøvetagning, men er for syg til at tage hjem
- Patienten med respiratoriske symptomer, der kommer fra en institution (plejehjem etc) / skal tilbage til institution eller som har behov for psykiatriplads (eller andet sted, hvor det ikke er let at isolere)
- Patient med luftvejssymptomer som du ikke kan få lavet en CT på uden isolationsbehov
- Vær opmærksom på, at patienter, der kommer ind som alarm-patienter for anden årsag i.e ”diagnostic momentum” og ”framing bias” (fx har jeg haft alarm-cases med ”hypoglykæmi” og ”intoxication” fra triagen, som begge viste sig at have hostet i 2 dage og hypoxi med eksponering for hele hospitalet inden vi fik den ekstra information når patienten vågnede)
- Ifølge den nye definition, så er det en enormt stor del af patienter, der potentielt skal isoleres – allerede nu må vi overveje at risikobedømme hvem, der kan have størst fordel af indlægning og kan være reversible i deres sygdom
- Flexibilitet af personale og en tiltro til vores ledere, med konstruktivt feedback og at forsøge at se både ”hullerne”, men også alt det gode der gøres
- Effektiv indsamling af feedback fra klinikere dagligt så ”huller” kan risiko-vurderes og eventuelt lukkes
- Al information skal præsenteres forståeligt og spiseligt, så hovedpointerne kan forstås efter 5 minutters læsning og ikke behøver lange dokumenter (se gerne præsentationsvidenskab sider for mere info: ffolliet.com, og eksempler på infographics herover) – jeg kan som læge (og menneske) ikke forvente at sluge mængder af information 1 time før enhver vagt.
- Al vigtig information skal kunne tilgås hjemmefra, og ikke låst bag “intranet” sider eller “paywalls”
Hvad kan vi gøre ”næste gang” – og hvorfor vi måske ikke lærer denne gang heller…
Pas godt på jer selv, hinanden og jeres familier – støt hinanden, og kom med relevant “need to know” feedback fra gulvet til jeres ledelse.
Kærligst
Peter
Kilder (random order)
- Non-invasive Ventilation – Haney Mallemat, MD – Resuscitation 2018 (youtube)
- DASAIM 2016: http://www.dasaim.dk/wp-content/uploads/2017/03/Retningslinjer-for-behandling-med-Non-Invasiv-Ventilation-2016.pdf
- Lundgren 2015: ‘Rhyme or reason?’ Saying no to mass vaccination: subjective re-interpretation in the context of the A(H1N1) influenza pandemic in Sweden 2009–2010
- TED talk, Bill Gates: The next outbreak – we’re not ready
- https://criticalcarenorthampton.com/2020/03/08/covid-19-your-one-stop-resource/
- https://www.stemlynsblog.org/covid-19-preparations-in-virchester-st-emlyns/
- https://emcrit.org/ibcc/covid19/
- https://rebelem.com/covid-19-the-novel-coronavirus-2019/
- https://www.dropbox.com/s/r2ca63ckaimp1f6/COVID%20ITU%20Patients%20Italian%20Experience.docx?dl=0


Tak
Godt og velformuleret
Svar
Kære Peter
Fint skriv, tak!
Og tak for dine tidligere velskrevne indlæg. Dejligt at se, hvor godt FOAM er ved at have fat i DK.
Jeg ville lige kommentere på NIV delen, at der er betydelig bekymring om at sætte de her pt.er på NIV pga den formodede risiko for aerosolisering af pt.s virale load. NIV masker har leak og vil ofte kræve intervention fra sundhedsfaglige og vi har ikke rigtigt PPE eller personale nok til at løbe den risiko i denne første fase.
Det er en åben diskussion i en situation uden uendelige midler hvad vi gør og i Italien kan vi høre, at de bruger NIV (enten BIPAP eller CPAP via NIV) ganske meget, men ultimativt skal udtrættede patienter eller patienter med væsentligt CPAP behov nok intuberes så længe vi kan.
Fugtet ilt og pep-fløjte vil være min anbefaling.
Vi må se, hvordan landskabet udfolder sig.
Vi har en side på vej med covid guidelines (covid19nu.dk – aktuelt blot en skabelon)
Svar
Kære Mads
Tusind tak for din relevante kommentar!
Jeg har opdateret bloggen ud fra dette gode input.
Ifølge EmCrit kilden virker det også til, at CPAP’en for mange er en stakket frist – men det kan være det kan købe lidt tid indtil en ventilator bliver klar
Tusind tak jeres arbejde med covid19nu.dk – jeg opretter et link i toppen til siden
Bedste hilsner
Peter
Svar
PS: en akutmedicinsk kollega fra Sverige angiver, at der skulle findes et kinesisk interview, hvor man angiver, at så længe NIV’en findes i et rum med negativt tryk, skulle risikoen være mindre. Jeg har dog ikke kilden, og dette må anses som spekulativt indtil videre
Svar
Her var kilden: https://thinkingcriticalcare.com/?fbclid=IwAR2YZVyOMMyLTTba56_loaUbotS0cWW5i84spGFAik3n0uZzyaRp2lVCtiM
Svar
Kan du kommentere på det kardielle element? Myokardit? Er der mistanke om at covid19 kan give pludselig hjertedød uden forudgående svær sygdom?
Svar
Godt spørgsmål! Det er ikke noget jeg har læst så meget om desværre, så tag kommentaren med et gran salt – det er nok ikke sikkert, jeg kan give meget mere på det område, end du sikkert allerede ved.
For mig i akutmodtagelsen har det nok ikke den store indflydelse (da det virker til at være en sen feature), andet end det vi allerede ved – at patienter med kardiel komorbiditet har øget risiko for død
Troponin slip virker til at korrelere med dårlig prognose og død (men det er en generel betragtning, ligesom d-dimer formentlig også gør det)
Jeg har ikke læst noget om COVID19 skulle give pludselig hjertedød hos asymptomatiske individer (mere end nogen anden virus?).
På EmCrits løbende opdaterede side https://emcrit.org/ibcc/covid19/, beskrives nogle få studier, hvor der virker til at være elementer af cardiomyopati i efterforløbet fra nogle kinesiske kilder, men det er ikke sikkert om det er korreleret til virusen, eller om det er den akutte sygdom på kroppen i et måske allerede svækket ældre individ, der gør det
(“It’s unclear whether this represents a viral cardiomyopathy (virus can be recovered from myocardial tissue), stress cardiomyopathy, or cardiac dysfunction due to cytokine storm (i.e., a feature of virus-induced hemophagocytic lymphohistiocytosis)”)
Skriv endelig hvis du har hørt anderledes
Bedste hilsner
Peter
Svar